Serviços Personalizados
Journal
Artigo
Links relacionados
Compartilhar
Revista Uruguaya de Cardiología
versão On-line ISSN 1688-0420
Rev.Urug.Cardiol. vol.28 no.3 Montevideo dez. 2013
Artículo de revisión
Estrategia de tratamiento en los síndromes coronarios agudos sin elevación del segmento ST.
¿Invasiva o conservadora?
Dr. Ricardo Lluberas1
1. Profesor de Cardiología. Facultad de Medicina. Universidad de la República. Montevideo. Uruguay.
Correspondencia: ricardolluberas@gmail.com
Palabras clave:
SíNDROME CORONARIO AGUDO -terapia
FIBRINOLíTICOS -administración & dosificación
REVASCULARIZACIóN MIOCáRDICA -métodos
ANGIOGRAFíA CORONARIA-métodos
SACUTE CORONARY SYNDROME -therapy
FIBRINOLYTIC AGENTS -administration & dosage
RMYOCARDIAL REVASCULARIZATION -methods
CORONARY ANGIOGRAPHY-methods
Introducción
En nuestro país buena parte de los pacientes manejados en los servicios de emergencia, intensivos y de cuidados cardiológicos, presentan síndromes coronarios agudos sin elevación del segmento ST (SCAsST). Un porcentaje importante es derivado a servicios de hemodinamia para una estrategia terapéutica invasiva. El objetivo de esta revisión es analizar la evidencia disponible sobre las estrategias a elegir (invasiva o conservadora) y, a través de ello, sugerir pautas de manejo.
La evidencia disponible sobre estrategias en SCAsST
Varios estudios aleatorizados han comparado una estrategia de rutina invasiva con otra conservadora o selectivamente invasiva. Los primeros estudios no demostraron beneficio en el objetivo de reducir eventos duros como mortalidad o infarto agudo de miocardio (IAM) entre ambas estrategias (figura 1). Los estudios TIMI IIIb, el VANQWISH y el MATE constituyen los ejemplos de este período temprano, donde el uso de stent fue muy limitado, así como el uso de fármacos antitrombóticos enérgicos, como los inhibidores IIb-IIIa u otros que se generalizaron más tardíamente.
El estudio TIMI IIIb(1) enroló a 1.473 pacientes en un diseño 2 por 2 para la evaluación de t-PA y de estrategias de manejo en pacientes con SCAsST. En el estudio de estrategias se comparó una estrategia invasiva temprana con coronariografía a las 18-48 horas, seguida por revascularización lo más pronto posible, si era necesario, o, alternativamente, una estrategia conservadora temprana con coronariografía y eventual revascularización, reservada a falla inicial de tratamiento médico o test funcional de alto riesgo isquémico. El criterio de valoración primario fue muerte, infarto no fatal o un test de esfuerzo no satisfactorio a 42 días. Este criterio no mostró diferencias significativas (16,2% versus 18,1%, p=0,33). En la evolución al año(2), la incidencia de muerte o infarto no fatal fue similar para ambas estrategias (10,8% versus 12,2%, p=0,42).
En el estudio VANQWISH(3), 920 pacientes con IAM no Q de menos de 72 horas de evolución fueron enrolados para una estrategia invasiva precoz (media = 2 días) versus una estrategia conservadora precoz, definida como tratamiento médico inicial y test no invasivo y coronariografía si había isquemia espontánea o inducible. El criterio de valoración primario de muerte o infarto no fatal (media de seguimiento = 23 meses) fue similar en ambos grupos (152 versus 139 eventos, p=0,35).
El estudio MATE(4) comparó 201 pacientes con síndrome agudo coronario (se incluyó aproximadamente un tercio de pacientes con elevación del segmento ST) no pasibles de trombolíticos, manejados con una estrategia invasiva precoz versus una estrategia conservadora precoz con eventual coronariografía por isquemia recurrente. Si bien hubo una evolución favorable inicial en la rama invasiva, en el largo plazo (media = 21 meses) no hubo diferencia de eventos isquémicos recurrentes o muerte (infarto no fatal o muerte, 14% versus 12%, p=0,6).
Los estudios más modernos han incorporado nueva tecnología en el tratamiento intervencionista y en el uso de nuevos antitrombóticos. Aunque con resultados heterogéneos entre ellos, han mostrado globalmente el beneficio de una estrategia invasiva, especialmente, como veremos más adelante, en los pacientes de mayor riesgo.
El estudio FRISC II(5 ) comparó a 2.457 pacientes con enfermedad coronaria inestable entre un manejo invasivo y no invasivo. El parámetro de valoración compuesto de mortalidad o infarto de miocardio a un año ocurrió en 10,4% versus 14,1%, respectivamente (p=0,005). Esta diferencia se mantuvo a cinco años para el mismo criterio de muerte o infarto: 19,9% versus 24,5%, p=0,009(6).
El estudio TACTICS-TIMI 18(7 ) enroló a 2.200 pacientes con SCAsST, estando todos los pacientes tratados con heparina, ácido acetilsalicílico (AAS) y tirofibán. Fueron aleatorizados a una estrategia invasiva temprana, con coronariografía en 4 a 48 horas y revascularización, si se consideraba apropiada, versus una estrategia conservadora (invasiva selectiva), en que la coronariografía se realizaba solo si había isquemia recurrente o un test de estrés anormal. El criterio de valoración primario de muerte, infarto no fatal o revascularización por un síndrome coronario agudo en seis meses fue significativamente menor en la rama invasiva: 15,9% versus 19,4%, p=0,025. La tasa de muerte o infarto no fatal a seis meses presentó diferencias significativas a favor de la rama invasiva: 7,3% versus 9,5%, p<0,05.
El estudio RITA 3(8 ) comparó a 1.810 pacientes con SCAsST, todos tratados con enoxaparina. Se comparó una estrategia invasiva precoz con una conservadora precoz en las primeras 48 horas de inicio del dolor. Los parámetros de valoración principales fueron muerte, infarto no fatal o angina refractaria a cuatro meses y muerte o infarto no fatal a un año. El primer parámetro mostró diferencias a favor de la rama invasiva (9,6% versus 14,5%, p=0,001), principalmente debido a la presencia de angina refractaria. Muerte o infarto a un año no mostraron diferencias significativas (7,6% versus 8,3%, p=0,58), pero en la evolución a cinco años(9 ) el grupo de estrategia invasiva mostró mejor evolución, con una tasa de muerte o infarto no fatal de 16,6% versus 20,0% (p=0,044).
El estudio VINO Trial(10) estudió a 131 pacientes con infarto sin elevación del segmento ST comparando dos grupos: uno de estrategia invasiva con coronariografía y eventual intervención en las primeras 24 horas del ingreso, y otro de estrategia conservadora con coronariografía en caso de isquemia recurrente o inducida por estrés. El criterio de valoración primario, muerte o reinfarto a seis meses fue favorable a la estrategia invasiva: 6,2% versus 22,3%, p<0,001.
El estudio ICTUS(11 ) distribuyó al azar 1.200 pacientes con SCAsST con troponinas T elevadas a una estrategia invasiva o una estrategia conservadora (invasiva selectiva). El parámetro de valoración primario fue la combinación de muerte, infarto no fatal o rehospitalización por síntomas en el primer año. No hubo diferencias significativas en este parámetro (22,7% versus 21,2%, p=0,33). En un seguimiento a cinco años(12 ) tampoco hubo diferencias significativas, aunque con una tendencia desfavorable para la rama invasiva: 22,3% versus 18,1%, respectivamente, p=0,053.
La acumulación de estudios aleatorizados sobre el tema dio lugar a metaanálisis que han permitido hacer más robusta la evidencia y además confeccionar análisis de subgrupos para evaluar dónde puede haber mayor beneficio de una u otra estrategia.
El metaanálisis de Metha y colaboradores(13) del año 2005, en un total de siete estudios con 9.212 pacientes (en este metaanálisis no está incluido el ICTUS), mostró que los pacientes del grupo de estrategia invasiva de rutina con respecto a una estrategia conservadora (invasiva selectiva) tuvieron una significativa reducción de muerte o infarto en una media de seguimiento de 17 meses (12,2% versus 14,4%, OR 0,82; IC95%, 0,72-0,93; p=0,001). Hubo una tendencia no significativa de menos muertes (5,5% versus 6,0%, OR, 0,92; IC95%, 0,77-1,09; p=0,33) y una significativa reducción del infarto de miocardio aislado (7,3% versus 9,4%; OR, 075; IC95%, 0,65-0,88; p<001). Es interesante observar en este metaanálisis que durante la fase hospitalaria hubo un exceso de mortalidad en la estrategia invasiva (1,8% versus 1,1%) y en la asociación de muerte o infarto (5,2% versus 3,8%, p=0,002). Estos resultados se revirtieron luego del alta, donde la estrategia invasiva de rutina tuvo menos muertes (3,8% versus 4,9%, p=0,01) y menos muertes o infartos combinados (7,4% versus 11,0%, p<0,001). Con la estrategia invasiva de rutina también hubo una reducción significativa de la angina severa en 33% y de la hospitalización en 34% (ambas p<0,001).
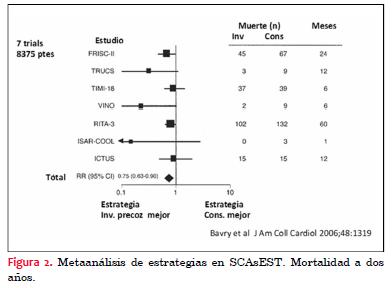
El metaanálisis de Bravy y colaboradores(14 ), que incluyó siete trabajos (también el ICTUS) con 8.375 pacientes disponibles para el análisis, demostró el beneficio de la estrategia invasiva (figura 2). A una media de dos años hubo una reducción de la mortalidad global (4,9% versus 6,5%, RR 0,75; IC95%, 0,63-0,90; p=0,001) y de la incidencia de infarto de miocardio no fatal (7,6% versus 9,1%, RR 0,83; IC95% 0,72-0,96; p=0,012). Hubo también una reducción en la rehospitalización por angina inestable en una media de seguimiento de 13 meses (19,9% versus 28,7%, RR 0,69; IC95% 0,65-0,74; p < 0,0001).
El metaanálisis de O’Donoghue y colaboradores(15 ) incorporó ocho ensayos clínicos con 7.075 hombres y 3.075 mujeres. En la población global, el criterio de valoración compuesto de muerte, infarto o rehospitalización por síndrome coronario agudo a 12 meses fue favorable para la estrategia invasiva (OR: 0,78, IC95%: 0,61-0,98). Cuando se analiza este criterio según sexo, en hombres el beneficio fue significativo (OR: 0,73, IC95%: 0,55-0,98), mientras que en mujeres el mismo fue marginal (OR: 0,81, IC95%: 0,65-1,01). Con respecto a la asociación muerte o infarto, no hubo diferencias significativas en la población global (OR: 0,92, IC95%: 0,69-1,23) ni tampoco en el análisis por sexo.
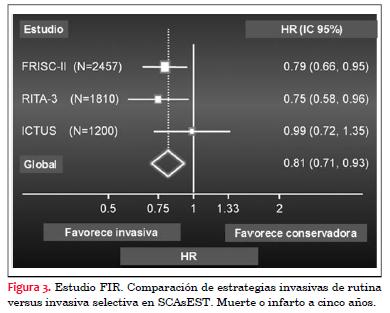
En el año 2010 se publicó un metaanálisis de Fox y colaboradores(16 )que incluyó los estudios FRISC II, ICTUS y RITA3 (FIR), con una evolución a cinco años. En 5.467 pacientes, una estrategia de rutina invasiva versus una estrategia conservadora (selectivamente invasiva), mostró diferencias significativas en mortalidad o infarto no fatal para la primera: 14,7% versus 17,9%, HR: 0,81, IC 95%: 0,71-0,93; p=0,002 (figura 3). La diferencia más marcada fue en infarto no fatal (10,0% versus 12,9%; p=0,001), con tendencias consistentes para muerte cardiovascular (HR: 0,83, IC95%: 0,68-1,01; p=0,068) y muerte global (HR 0,90, IC95%: 0,77-1,05; p=0,19).
La evidencia disponible sobre estrategia nos permite afirmar, especialmente a partir de los últimos ensayos y con los metaanálisis, que hay un beneficio de una conducta intervencionista precoz en los SCAsST. Este beneficio se expresa especialmente en una reducción de la tasa de ocurrencia de muerte o infarto, habiendo además en la evolución una reducción de eventos isquémicos como angina severa o rehospitalización.
En el metaanálisis de Metha(13) hay evidencia de un incremento del riesgo precoz con la intervención (balanceado luego por la evolución luego del alta), lo que obligaría, según estos autores, a extremar las medidas terapéuticas médicas como los fármacos antitrombóticos y antiisquémicos en esa fase inicial. De esta manera podría amortiguarse esa “amenaza precoz” que significa la intervención.
Una vez que hemos concluido que globalmente es mejor optar por una estrategia intervencionista, cabe plantearnos dos interrogantes:
1. ¿El beneficio es igual para todos los grupos de riesgo?
2. ¿Cuál será el mejor momento para la intervención?
La estrategia de manejo según el riesgo del paciente
La evidencia acumulada sostiene que la intervención es especialmente beneficiosa en los pacientes de mayor riesgo. Por el contrario, en los pacientes de bajo riesgo una estrategia invasiva de rutina podría ser deletérea.
Tomemos como ejemplo el estudio FRISC II, que mostró una reducción de mortalidad o infarto en la estrategia invasiva de rutina. En un subestudio(17) donde se analizan estos resultados según la división de la población en los diferentes niveles de riesgo (score FRISC), se encuentra que el resultado de reducción de mortalidad es significativo en los grupos de mayor riesgo (score ³ 3), mientras que los pacientes con score bajo (0 a 2) no tuvieron beneficio. Lo mismo sucedió en el estudio TACTICS-TIMI 18(7), en que el beneficio se observó especialmente en pacientes con indicadores de mayor riesgo: modificaciones del segmento ST, troponina positiva, elevación de creatinfosfoquinasa isoenzima MB (CK-MB), score TIMI alto.
El estudio TIMI III, tal como vimos, no encontró diferencias significativas en mortalidad o infarto entre una estrategia invasiva y una conservadora tanto a los 42 días como al año. Sin embargo, en un subestudio del mismo ensayo donde se realizó una clasificación según el riesgo de los pacientes, se constató que los pacientes de mayor riesgo sí se beneficiaban con una estrategia invasiva, mientras que este beneficio se perdía en los pacientes de muy bajo, bajo o moderado riesgo(18 ).
En el metaanálisis de Metha y colaboradores(13), el beneficio en muerte o infarto constatado en la rama invasiva de rutina versus la conservadora (invasiva selectiva) se verificó en determinadas poblaciones de riesgo, como los pacientes con troponinas o un biomarcador cardíaco positivo. En los pacientes donde estos marcadores fueron negativos, no se verificó dicho beneficio. Un hallazgo similar se constata en el metaanálisis de O’Donoghue(15). Cuando se analiza la tasa de muerte, infarto o nueva hospitalización por síndrome coronario agudo a 12 meses, se observa que los pacientes que se beneficiaron especialmente de una estrategia invasiva fueron aquellos que mostraron criterios de alto riesgo como desviación del segmento ST o biomarcadores positivos.
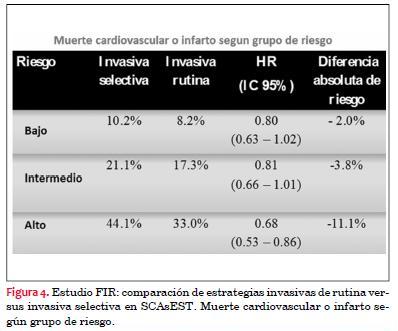
El metaanálisis FIR(16) demostró una reducción de la tasa mortalidad o infarto a cinco años en una estrategia invasiva de rutina. Sin embargo, cuando se estratifica la población del estudio por niveles de riesgo, los pacientes que claramente se benefician de esta estrategia son los de alto riesgo (definidos según un score derivado de la propia base de datos del estudio), no así los de riesgo medio o bajo (figura 4). Los resultados de mortalidad o infarto para la estrategia invasiva de rutina versus la estrategia conservadora (invasiva selectiva) fueron: 8,2% versus 10,2%, HR: 0,80 (IC95%: 0,63 a 1,02), diferencia de riesgo: –2,0% (IC95%: –4,1% a 0,1%) para los pacientes de bajo riesgo; 17,3% versus 21,1%, HR: 0,81 (IC95%: 0,66 a 1,01), diferencia de riesgo: –3,8% (IC95%: –7,4% a –0,1%) para los pacientes de riesgo medio, y 33,0% versus 44,1%, HR: 0,68 (IC95%: 0,53 a 0,86), diferencia de riesgo: –11,1% (IC95%: –18,4% a –3,8%) para los pacientes de alto riesgo.
En definitiva, la estrategia invasiva de rutina en SCAsST es beneficiosa en la reducción de eventos como muerte o infarto. Sin embargo, este beneficio se asocia especialmente a los pacientes de alto riesgo. En los pacientes de bajo riesgo estaría justificada una estrategia conservadora o selectivamente invasiva, donde la intervención se reservaría a los casos de refractariedad al tratamiento médico o evidencia de riesgo en tests funcionales.
La oportunidad de la intervención en los SCAsST
Una vez tomada la decisión de intervención, la pregunta que el clínico debe hacerse es cuándo intervenir al paciente. No cabe duda que si el paciente es refractario al tratamiento inicial, se debe considerar de alto riesgo y consiguientemente intervenir de urgencia. Lo mismo sucede en los pacientes que se presentan con falla cardíaca, inestabilidad hemodinámica o arritmias ventriculares graves(19,20). Esta situación no es la más habitual, la mayoría de los pacientes pueden controlarse inicialmente con el tratamiento instituido y podemos tomarnos un tiempo para definir la conducta(21).
¿Cuál es la evidencia sobre el momento para la intervención?
Uno de los estudios más antiguos fue el ensayo clínico piloto ELISA(22), que distribuyó al azar 220 pacientes con SCAsST en una estrategia precoz con angiografía en un tiempo medio de seis horas y sin tirofibán versus una estrategia tardía con angiografía diferida en tiempo medio de 50 horas con tirofibán. El flujo TIMI 2 o 3 fue más frecuente en la estrategia diferida (66% versus 82%, p=0,05). El parámetro de valoración principal del estudio fue el tamaño de infarto medido por la liberación de lactato deshidrogenasa (LDH) en 48 horas. Este fue significativamente menor en el grupo diferido y tratado con tirofibán (432±441 U/L versus 629±503 U/L, p=0,02). No hubo diferencias significativas en los criterios de valoración clínicos entre ambos grupos. Los autores concluyeron que una estrategia de tratamiento previo con tirofibán y angiografía diferida luego de las 48 horas redunda en un mejor resultado angiográfico y reducción de la liberación enzimática.
El estudio ISAR-COOL(23), un ensayo aleatorizado de 410 pacientes, comparó dos estrategias: una muy precoz, con intervención en menos de seis horas previo tratamiento con heparina, AAS, clopidogrel y tirofibán versus una más tardía con intervención entre tres a cinco días. Hubo una reducción significativa de la tasa de muerte e infarto combinada a 30 días (criterio de valoración primario) en la rama precoz (5,9% versus 11,6%, p=0,04), destacándose que esta diferencia fue especialmente determinada por la ocurrencia de eventos en la espera del cateterismo (13 eventos contra 1). El mensaje de este estudio es que si el paciente es tratado con medidas antitrombóticas enérgicas, que incluyan inhibidores de la glucoproteína IIb-IIIa, el tratamiento precoz a pocas horas del ingreso es seguro y ahorra eventos mayores en relación con una espera de “enfriamiento” del paciente.
El estudio TIMACS(24 ) distribuyó al azar 3.031 pacientes con SCAsST para una intervención precoz (< 24 horas) versus una intervención diferida (£ 36 horas). El tiempo medio de la angiografía en el primer grupo fue de 14 horas y en el segundo de 50 horas. A seis meses, el criterio de valoración primario (una combinación de muerte, infarto de miocardio o stroke) no tuvo diferencias significativas entre los dos grupos (9,6% versus 11,3%, p=0,15) (figura 5). Un criterio de valoración secundario de muerte, infarto o isquemia refractaria a seis meses mostró diferencias significativas favorables para el grupo precoz (9,5% versus 12,9%, p=0,003). Un análisis preespecificado en el diseño del estudio mostró que en el tercio de los pacientes que estaba en alto riesgo por score de GRACE (³ 141), la intervención precoz fue favorable en lo que respecta al criterio de valoración primario a seis meses (13,9% versus 21,0%, HR: 0,65, IC95%: 0,48-0,89). En los pacientes con un score GRACE de 0-140 no hubo diferencias significativas (7,6% versus 6,7%, HR: 1,12, IC95%: 0,81-1,56). Los autores concluyen que en el criterio de valoración principal del estudio no hubo diferencias significativas entre los dos grupos de estrategia invasiva, pero en los pacientes de alto riesgo la intervención precoz fue más favorable.
El estudio ABOARD(25 ) valoró a pacientes con SCAsST de riesgo elevado (score TIMI ³ 3) distribuyéndolos al azar a recibir intervención inmediata o en el día siguiente laboral (8 a 60 horas). El tiempo hasta la intervención fue de 70 minutos en el grupo inmediato y de 21 horas en el diferido. El parámetro de valoración primario (pico de troponina durante la internación) no tuvo diferencias entre ambos grupos. El parámetro de valoración clínico secundario de muerte, infarto o revascularización urgente al mes fue similar (13,7% versus 10,2%, p=0,31).
El estudio LIPSIA NSTEMI(26 ) distribuyó al azar 601 pacientes con infarto sin elevación del segmento ST para una estrategia invasiva precoz con angiografía inmediata en menos de dos horas de evolución (media de 1,1 horas), una estrategia invasiva temprana con angiografía de 10 a 48 horas (media de 18,6 horas) o una estrategia selectivamente invasiva (con alto porcentaje de procedimientos invasivos, media de tiempo a angiografía: 62,7 horas). El criterio de valoración primario fue la estimación del tamaño del infarto por el pico CK-MB. No hubo diferencias significativas en este criterio primario ni en la tasa de eventos clínicos a seis meses (muerte o infarto; muerte o infarto o isquemia refractaria o muerte; muerte, infarto, isquemia refractaria o rehospitalización). Los autores concluyeron que en el infarto sin elevación del segmento ST, una estrategia inmediata de intervención no ofrece ventajas sobre una estrategia invasiva temprana en los días siguientes o una estrategia selectivamente invasiva en relación con el tamaño del infarto, lo que se correlaciona con evoluciones clínicas similares.
Katritsis y colaboradores condujeron un metaanálisis evaluando el tiempo óptimo para la intervención en SCAsST(27) . En 4.013 pacientes de cuatro ensayos clínicos se comparó un grupo precoz con angiografía entre 1,16 a 14 horas versus un grupo tardío con 20,8 a 86 horas. No hubo diferencias significativas en mortalidad (RR: 0,85, IC95%: 0,64-1,11: p=0,24), infarto (RR: 0,94, IC95%: 0,61-1,45; p=0,79), muerte, infarto o stroke (RR: 0,91, IC95%: 0,82-1,01; p=0,09) y sangrado mayor (RR: 0,78, IC95%: 0,57-1,07; p=0,13). Se observó una reducción significativa en 28% del tiempo de estadía hospitalaria (IC95%: 22%-35%; p<0,001) y de isquemia recurrente (RR: 0,59, IC95%: 0,38-0,92; p=0,02).
En el año 2012 se publicó un estudio colaborativo entre los autores del FIR, comparando desde su base de datos una estrategia invasiva temprana (en los primeros dos días) versus una estrategia invasiva tardía (tres a cinco días)(28). En 2.721 pacientes no hubo diferencias significativas para ambos grupos en mortalidad cardiovascular o infarto de miocardio en los modelos de regresión de Cox, tanto no ajustados (HR: 1,06, IC95%: 0,79-1,42; p=0,61) como ajustados (HR: 0,93, IC95%: 0,75-1,16; p = 0,54). Los autores concluyen que en estos pacientes el tiempo para la angiografía no afectó la mortalidad cardiovascular o el infarto a largo plazo. En los resultados del estudio también merece destacarse que no hubo impacto del tiempo de intervención en pacientes de alto riesgo (evaluados por score FIR) y que no hubo diferencias en el sangrado mayor entre el grupo precoz y tardío. Las implicancias clínicas que sostienen los autores es que el estudio angiográfico podría entonces posponerse con seguridad para el día siguiente del ingreso y, por otro lado, una angiografía temprana podría reducir el tiempo de hospitalización y costos asociados.
Como se puede apreciar, la evidencia muestra resultados que aparecen contradictorios, seguramente por la heterogeneidad de las poblaciones y el diseño de los ensayos realizados. Sin embargo, podemos concluir en varios puntos que ayudan a definir la conducta:
1. La intervención temprana, en las primeras 24 horas, no parece agregar riesgos significativos. La mayor precocidad no incrementa la tasa de eventos adversos mayores y tampoco la tasa de sangrado mayor.
2. Es cierto que la mayoría de los pacientes tratados en forma muy precoz en estos ensayos lo fueron con medidas antitrombóticas enérgicas (especialmente el uso de inhibidores de la glicoproteína IIb-IIIa) que pudieron haber reducido el impacto de la agresividad del tratamiento. Es sabido que en nuestro país estos fármacos no son de uso habitual y, por lo tanto, deben contextualizarse los resultados de los ensayos clínicos.
3. A pesar de que los resultados son heterogéneos en los diferentes ensayos y metaanálisis, el estudio TIMACS, el más grande de los realizados sobre el tema, ha mostrado el beneficio de una estrategia temprana en menos de 24 horas en los pacientes de alto riesgo. Resulta razonable, por lo tanto, considerar que cuanto mayor sea el riesgo del paciente, más precozmente debe intervenirse.
4. No hay motivo para realizar una intervención inmediata de emergencia en los pacientes con SCAsST cuando la situación clínica no lo justifique (ABOARD, LIPSIA NSTEMI). La mayoría de los pacientes pueden esperar razonablemente al “día siguiente laboral”.
5. La intervención precoz, sin incrementar los riesgos, reduce el tiempo de estadía hospitalaria y por consiguiente los costos de internación.
Las guías de manejo
De la evidencia acumulada derivan las recomendaciones internacionales(19,20) y, en concordancia con las mismas, de la Sociedad Uruguaya de Cardiología(21).
Un resumen práctico de las mismas abarcaría los siguientes puntos:
1. Los pacientes con SCAsST que presenten angina refractaria o falla cardíaca, inestabilidad hemodinámica o arritmias ventriculares graves, deben ser considerados para una estrategia invasiva urgente.
2. La mayoría de los pacientes tendrán una estabilidad clínica inicial con el tratamiento médico y permiten hacer una estratificación de riesgo.
3. Los pacientes que presenten indicadores de alto riesgo deberán ser derivados a una estrategia invasiva de rutina, que incluya realización de coronariografía y eventual revascularización, según el resultado.
4. En cuanto a la oportunidad del estudio angiográfico, no se justifica (salvo situación clínica que lo amerite) una conducta de emergencia. La evidencia actual avala una conducta precoz que será tanto más cuanto mayor riesgo tenga el paciente.
5. El Consenso Uruguayo de SCAsST del año 2009(21) ha pautado que el estudio angiográfico se haga en las primeras 72 horas (figura 6). No se recomendó un tiempo más acotado dado que las conductas más agresivas en cuanto al tiempo han sido testadas con tratamientos antitrombóticos que no se utilizan rutinariamente en nuestro medio. Sin embargo, debe destacarse que múltiples ensayos han mostrado la seguridad de una estrategia de mayor precocidad y en el estudio TIMACS su beneficio clínico en los pacientes de alto riesgo.
6. Los pacientes sin indicadores de alto riesgo deberán ser evaluados por test funcional y, según su resultado, derivarse o no a coronariografía.
Bibliografía
1. The TIMI IIIB Investigators. Effects of tissue plasminogen activator and a comparison of early invasive and conservative strategies in unstable angina and non-Q-wave myocardial infarction: results of the TIMI IIIB trial. Thrombolysis in Myocardial Ischemia. Circulation 1994;89:1545-56.
2. Anderson HV, Cannon CP, Stone PH, Williams DO, McCabe CH, Knatterud GL, et al. One-year results of the thrombolysis in myocardial infarction (TIMI) IIIB clinical trial. A randomized comparison of tissue-type plasminogen activator versus placebo and early invasive versus early conservative strategies in unstable angina and non-Q wave myocardial infarction. J Am Coll Cardiol 1995;26:1643-50.
3. Boden WE, O’Rourke RA, Crawford MH, Blaustein AS, Deedwania PC, Zoble RG, et al. Outcomes in patients with acute non-Q-wave myocardial infarction randomly assigned to an invasive as compared with a conservative management strategy. Veterans Affairs Non-Q-Wave Infarction Strategies in Hospital (VANQWISH) Trial Investigators. N Engl J Med 1998;338:1785-92.
4. McCullough PA, O’Neill WW, Graham M, Stomel RJ, Rogers F, David S, et al. A prospective randomized trial of triage angiography in acute coronary syndrome sineligiblefor thrombolytic therapy. Results of the medicine versus angiography in thrombolytic exclusion (MATE) trial. J Am Coll Cardiol 1998;32:596-605.
5. Wallentin L, Lagerqvist B, Husted S, Kontny F, Stahle E, Swahn E. Outcome at 1 year after an invasive compared with a non-invasive strategy in unstable coronary – artery disease: the FRISC-II invasive randomised trial. FRISC-II Investigators. Fast revascularisation during Instability in coronary artery disease. Lancet 2000;356:9–16.
6. Lagerqvist B, Husted S, Kontny F, Stahle E, Swahn E, Wallentin L. 5-year outcomes in the FRISC-II randomised trial of an invasive versus a non-invasive strategy in non–ST-elevation acute coronary syndrome: a follow-up study. Lancet 2006; 368:998–1004.
7. Cannon CP, Weintraub WS, Demopoulos LA, Vicari R, Frey MJ, Lakkis N, et al. Comparison of early invasive and conservative strategies in patients with unstable coronary syndrome streated with the glycoprotein II b / III ainhibitortirofiban. N Engl J Med 2001;344(25):1879–87.
8. Fox KA, Poole-Wilson PA, Henderson RA, Clayton TC, Chamberlain DA, Shaw TR, et al. Interventional versus conservative treatment for patients with unstable angina or non–ST-elevation myocardial infarction: the British Heart Foundation RITA 3 randomised trial. Randomized Intervention Trial of unstable Angina. Lancet 2002;360(9335):743–51.
9. Fox KA, Poole-Wilson P, Clayton TC, Henderson RA, Shaw TR, Wheatley DJ, et al. 5-year outcome of an interventional strategy in non–ST-elevation acute coronary syndrome: the British Heart Foundation RITA 3 randomised trial. Lancet 2005;366(9489):914–20.
10. Spacek R, Widimský P, Straka Z, Jiresová E, Dvorák J, Polásek R, et al. Value of first day angiography /angioplasty in evolving Non-ST segment elevation myocardial infarction: an open multicenter randomized trial. The VINO Study. Eur Heart J 2002; 23:230-8.
11. de Winter RJ, Windhausen F, Cornel JH, Dunselman PH, Janus CL, Bendermacher PE, et al. Early invasive versus selective ly invasive management for acute coronary syndromes. N Engl J Med 2005 ;353(11):1095-104.
12. Damman P, Hirsch A, Windhausen F, Tijssen JG, de Winter RJ, ICTUS Investigators. 5-year clinical outcomes in the ICTUS (Invasive versus Conservative Treatment in Unstable coronary Syndromes) trial: a randomized comparison of a nearly invasive versus selective invasive management in patients with non–ST-segment elevation acute coronary syndrome. J Am Coll Cardiol 2010;55(9):858-64.
13. Mehta SR, Cannon CP, Fox KA, Wallentin L, Boden WE, Spacek R, et al. Routine vs selective invasive strategies in patients with acute coronary syndromes: a collaborative meta-analysis of randomized trials. JAMA 2005;293:2908–17.
14. Bavry AA, Kumbhani DJ, Rassi AN, Bhatt DL, Askari AT. Benefit of early invasive therapy in acute coronary syndromes: a meta-analysis of contempo- raryrandomized clinical trials. J Am Coll Cardiol 2006;48:1319–25.
15. O’Donoghue M, Boden WE, Braunwald E, Cannon CP, Clayton TC, de Winter RJ, et al. Early invasive vs conservative treatment strategies in women and men with unstable angina and non-ST- segment elevation myocardial infarction: a meta-analysis. JAMA 2008; 300(1):71–80.
16. Fox KA, Clayton TC, Damman P, Pocock SJ, de Winter RJ, Tijssen JG, et al. Long-term outcome of a routine versus selective invasive strategy in patients with non-ST-segment elevation acute coronary syndrome a meta-analysis of individual patient data. J Am Coll Cardiol 2010; 55(22):2435-45.
17. Lagerqvist B, Diderholm E, Lindahl B, Husted S, Kontny F, Ståhle E, et al. RISC score for selection of patients for an early invasive treatment strategy in unstable coronary artery disease. Heart 2005; 91:1047-52.
18. Solomon DH, Stone PH, Glynn RJ, Ganz DA, Gibson CM, Tracy R, et al. Use of risk stratification to identify patients with unstable angina likeliest to benefit from an invasive versus conservative management strategy. J Am Coll Cardiol 2001; 38: 969-76.
19. Jneid H, Anderson JL, Wright RS, Adams CD, Bridges CR, Casey DE Jr, et al. 2012 ACCF/AHA focused update of the guideline for the management of patients with unstable angina/non–ST-elevation myocardial infarction (updating the 2007 guideline and replacing the 2011 focused update): a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol 2012;60(7): 645–81.
20. Hamm CW, Bassand JP, Agewall S, Bax J, Boersma E, Bueno H, et al. ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The Task Force for the management of acute coronary syndromes (ACS) in patientspresenting without persistent ST-segmentelevation of the European Society of Cardiology (ESC).e Guidelines. Eur Heart J 2011;32(23):2999-3054.
21. Sociedad Uruguaya de Cardiología. Servicio de Cardiología, Departamento Clínico de Medicina, Hospital de Clínicas, Facultad de Medicina. Consenso Uruguayo de síndromes coronarios agudos sin elevación del segmento ST. Rev Urug Cardiol 2009; 24(3):208-67.
22. van ’t Hof AW, de Vries ST, Dambrink JH, Miedema K, Suryapranata H, Hoorntje JC, et al. A comparison of two invasive strategies in patients with non-ST elevation acute coronary syndromes: results of the Early or Late Intervention in un Stable Angina (ELISA) pilot study. 2b/3a upstream therapy and acute coronary syndromes. Eur Heart J 2003; 24(15):1401–5.
23. Neumann FJ, Kastrati A, Pogatsa-Murray G, Mehilli J, Bollwein H, Bestehorn HP, et al. Evaluation of prolonged antithrombotic pretreatment (“cooling-off” strategy) before intervention in patients with unstable coronary syndromes: a randomized controlled trial JAMA 2003;290:1593-9.
24. Mehta SR, Granger CB, Boden WE, Steg PG, Bassand JP, Faxon DP, et al. Early versus delayed invasive intervention in acute coronary syndromes. N Engl J Med 2009;360:2165-75.
25. Montalescot G, Cayla G, Collet JP, Elhadad S, Beygui F, Le Breton H, et al. Immediate vs delayed intervention for acute coronary syndromes: a randomized clinical trial. JAMA 2009;302(9):947-54.
26. Thiele H, Rach J, Klein N, Pfeiffer D, Hartmann A, Hambrecht R, et al. Optimal timing of invasive angiography in stable non-ST-elevation myocardial infarction: the Leipzig Immediate versus early and late Percutaneous coronary Intervention trial in NSTEMI (LIPSIA-NSTEMI Trial). Eur Heart J 2012;33(16):2035-43.
27. Katritsis DG, Siontis GC, Kastrati A, van’tHof AW, Neumann FJ, Siontis KC, et al. Optimaltiming of coronary angiography and potential intervention in non-ST-elevationacutecoronarysyndromes. Eur Heart J 2011;32:32-40.
28. Damman P, van Geloven N, Wallentin L, Lagerqvist B, Fox KA, Clayton T, et al. Timing of angiography with a routine invasive strategy and long - termoutcomes in non-ST-segment elevation acute coronary syndrome: a collaborative analysis of individual patient data from the FRISC II (Fragmin and Fast Revascularization During Instability in Coronary Artery Disease), ICTUS (Invasive Versus Conservative Treatment in Unstable Coronary Syndromes), and RITA-3 (Intervention Versus Conservative Treatment Strategy in Patients With Unstable Angina or Non-ST Elevation Myocardial Infarction) Trials. JACC Cardiovasc Interv 2012; 5(2):191-9.