Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Revista Uruguaya de Cardiología
versión impresa ISSN 0797-0048versión On-line ISSN 1688-0420
Rev.Urug.Cardiol. vol.28 no.1 Montevideo abr. 2013
Artículo de revisión
Dispositivos eléctricos y monitorización remota
Francisco García Urra 1, José Manuel Porres Aracama 2,
Beatriz Fontán Martín-Chico 3
1. Jefe de Sección. Responsable de la Unidad de Arritmias y Marcapasos. Servicio de Medicina Intensiva. Hospital Universitario Donostia. San Sebastián. Guipúzcoa. País Vasco. España.
2. Médico Adjunto. Unidad de Arritmias y Marcapasos. Servicio de Medicina Intensiva. Hospital Universitario Donostia. San Sebastián. Guipúzcoa. País Vasco. España.
3. Directora de Marketing Biotronik España.
Recibido octubre 18, 2012; aceptado febrero 22, 2013
TELEMEDICINA-instrumentación
TELEMEDICINA-métodos
MARCAPASO ARTIFICIAL
DESFIBRILADORES IMPLANTABLES
TERAPIA ASISTIDA POR COMPUTADOR-métodos
TERAPIA ASISTIDA POR COMPUTADOR-instrumentación
Key words:
TELEMEDICINE-instrumentation
TELEMEDICINE-methods
PACEMAKER, IMPLANTABLE
DEFIBRILLATORS, IMPLANTABLE
THERAPY, COMPUTER-ASSISTED-instrumentation
THERAPY, COMPUTER-ASSISTED-methods
Introducción
A partir del último decenio del siglo XX, hemos podido observar una marcada convergencia entre la electrónica, la informática, las telecomunicaciones y los medios de difusión, desapareciendo cada vez más las fronteras entre ellos y comenzando de manera general a conocerse nuevos conceptos tales como tecnologías de información, sociedad del conocimiento, telemática, informática etcétera. Sobre este último concepto llevado al campo de la medicina y el desarrollo alcanzado en nuestro país, versará este artículo.
Al conjunto de las ciencias mencionadas también se les llama nuevas tecnologías de la información y las comunicaciones.
Son muchas las áreas de la medicina en la que estas nuevas tecnologías se están utilizando, pero nos centraremos en la tecnología aplicada a sistemas de control del ritmo cardíaco, es decir, a marcapasos y desfibriladores implantables y tiene que ver con la captura, almacenamiento, recuperación, comunicación y uso de la información.
Estos nuevos sistemas de monitorización se denominan telemedicina, medicina practicada a distancia que incluye tanto diagnóstico y tratamiento, como también la educación médica. Es un recurso tecnológico que posibilita la optimización de los servicios de atención en salud, ahorrando tiempo y dinero, y aportando tranquilidad y calidad de vida a los pacientes.
Monitorización remota de Holter, marcapasos y desfibriladores
La monitorización domiciliaria es la aplicación de la tecnología de transmisión de datos desde un dispositivo implantado en un paciente hasta la consulta del especialista. Para que esto sea posible, el Holter, el marcapasos o el desfibrilador deben tener capacidad para transmitir y el paciente debe tener en su domicilio un dispositivo para transferir esta información.
Desde que en el 2001, Biotronik lanzara en Europa el primer marcapasos que podía ser monitorizado a través de telefonía móvil, es inmensa la evolución que ha habido en estos sistemas. Al día de hoy en Europa existen ya cinco empresas que disponen de sistemas de monitorización domiciliaria (Biotronik, Medtronic, St. Jude Medical, Boston Scientific y Sorin Group) y, aunque con ligeras diferencias (unas utilizan telefonía móvil, otras telefonía fija; unas son automáticas y otras requieren de cierta colaboración del paciente), van por la misma línea y tienen por objeto ofrecer una nueva herramienta al médico responsable del seguimiento de estos dispositivos, que les permite obtener una valiosa información sin necesidad de que el paciente acuda a la consulta.
Actualmente la monitorización incluye marcapasos, desfibriladores implantables (DAI), Holter subcutáneos y dispositivos de resincronización cardíaca (CRT). Estos sistemas implantables ofrecen múltiples aspectos programables y pueden almacenar grandes cantidades de información diagnóstica relacionada con la función de dispositivo, frecuencia de arritmias, actividad/estado paciente, etcétera.
El seguimiento tradicional de estos dispositivos implantables requiere de una interrogación directa con un cabezal que poseen los programadores de los diferentes fabricantes. Con esta interrogación puede obtenerse información acerca de qué parámetros están programados y el almacenamiento de los datos diagnósticos, con el objetivo de identificar y corregir posibles fallos de funcionamiento y optimizar la terapia con una nueva programación del dispositivo. En los seguimientos presenciales en los que se usa el programador y el cabezal es posible, además, reprogramar el dispositivo para que responda de manera más adecuada a cada tipo de paciente.
El seguimiento de Holter, marcapasos, desfibriladores y resincronizadores implantables suele realizarse de manera rutinaria. Dependiendo de las características del dispositivo, el paciente y el hospital, la frecuencia de estos seguimientos oscila entre seis meses y un año. Debido a la saturación de las consultas de seguimiento, en España actualmente hay algunos centros en los que el intervalo entre seguimientos se prolonga aún más.
El exceso de demanda ha hecho que actualmente estemos asistiendo a una congestión progresiva de las consultas. Reducir la carga impuesta a estos servicios abrumados y optimizar el cuidado del paciente es el primer reto de los sistemas de monitorización domiciliaria.
En España se está utilizando desde el año 2001; desde entonces hasta hoy existen más de 300.000 pacientes por todo el mundo monitorizados de forma remota.
Sistemas y funcionamiento
Los principales fabricantes de estos dispositivos implantables han introducido su propia versión de sistemas de monitorización de pacientes. Existen Home Monitoring® (Biotronik), CareLink® (Medtronic), Latitude® (Boston Scientific), Merlin.net (St. Jude Medical) y Sorin (solo desfibriladores y en prueba).
El esquema general de funcionamiento de los sistemas de monitorización automáticos se muestra en la figura 1.
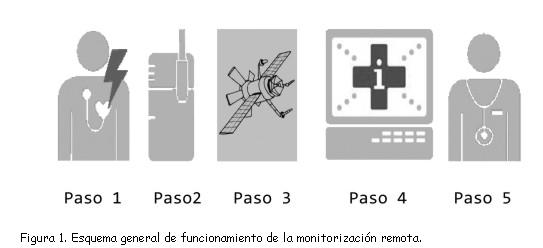
- Paso 1: el paciente tiene un dispositivo implantado con capacidad de transmitir la información y la transmite regularmente a una hora previamente programada por el facultativo, generalmente por la noche mientras el paciente duerme, todos los días o en la fecha programada. El dispositivo transmite también información cuando sucede un evento (por ejemplo, un cambio en el funcionamiento del dispositivo o una arritmia).
- Paso 2: el transmisor del paciente (figura 2) que funciona como telefonía móvil o telefonía fija analógica recoge esa información.
- Paso 3: el transmisor del paciente envía, vía mensaje multimedia, con un ancho de banda restringido para dispositivos médicos, la información codificada al centro de servicios de la compañía.
- Paso 4: en el centro de servicios se recibe la información completa del dispositivo y se vuelca en la base de datos segura, que el médico puede revisar a través de internet. Si la información recibida es por un evento, el sistema automáticamente avisa al médico mediante un SMS, un fax o un correo electrónico (según lo que el médico haya decidido).
- Paso 5: el facultativo revisa los eventos o la página del paciente (según su rutina de trabajo) y comprueba el estado del dispositivo/paciente para tomar las medidas clínicas oportunas. En este paso la enfermería cuenta con un papel importante, ya que en muchos centros son los responsables de recibir esta información.
Estos sistemas registran gran cantidad de información que queda almacenada y está disponible para el médico en todo momento desde cualquier punto del mundo con acceso a internet. El sitio Web es seguro y solo pueden verse los datos accediendo con las contraseñas asignadas, con lo que la protección de datos está asegurada.
En todos los casos estamos hablando de sistemas de monitorización y que no están pensados como sistemas de emergencia. Evidentemente gracias a estos sistemas se pueden detectar con anterioridad algunos problemas, pero siempre habrá que informar al paciente que si ocurre una emergencia, debe acudir a urgencias. Esta detección de un problema genera un evento y un mensaje.
Los mensajes de eventos del paciente en el sistema de Biotronik, por ejemplo, se transmiten de manera automática, en el momento en que suceden siempre y cuando el paciente esté a menos de dos metros del transmisor (Cardiomessenger). Si el paciente no se encuentra en su cercanía, se trasmitirá por defecto a la hora programada.
El nivel de participación del paciente durante la transmisión varía entre los diferentes fabricantes de dispositivo. Tal y como hemos explicado, hay sistemas que requieren un nivel más alto de interacción del paciente y sistemas absolutamente automáticos donde se busca la no intervención del paciente (por ejemplo, Home Monitoring® de Biotronik).
Dependiendo de la importancia clínica del evento, el sistema avisa al facultativo. Las alarmas más urgentes las podrá recibir el médico vía correo electrónico, SMS, fax, o llamada telefónica.
La rutina de trabajo depende de cada centro y de la organización de cada servicio. Además, el esquema de funcionamiento es ligeramente diferente, como hemos explicado anteriormente, según el fabricante.Datos transmitidos
Dependiendo del fabricante y dependiendo del modelo de marcapasos, Holter, desfibrilador o resincronizador, la cantidad de los datos que se transmiten es diferente.
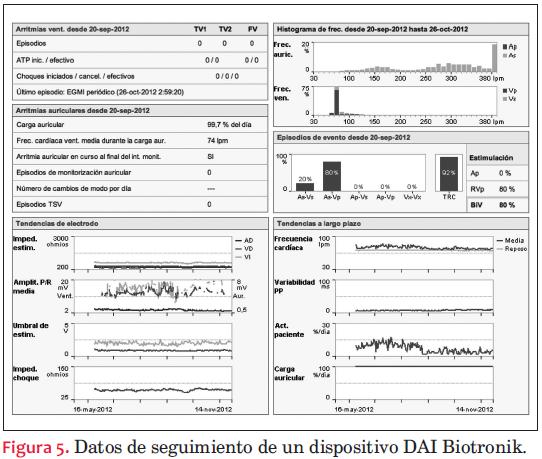
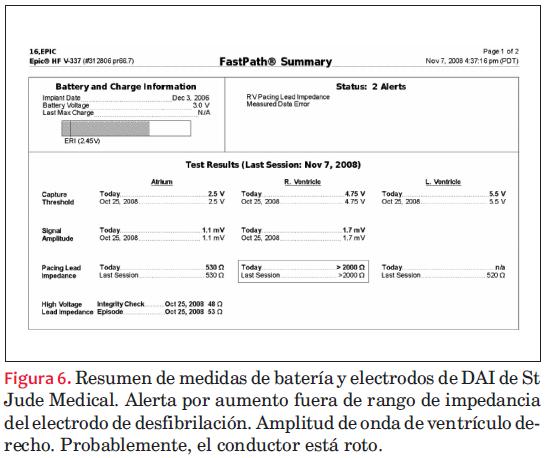
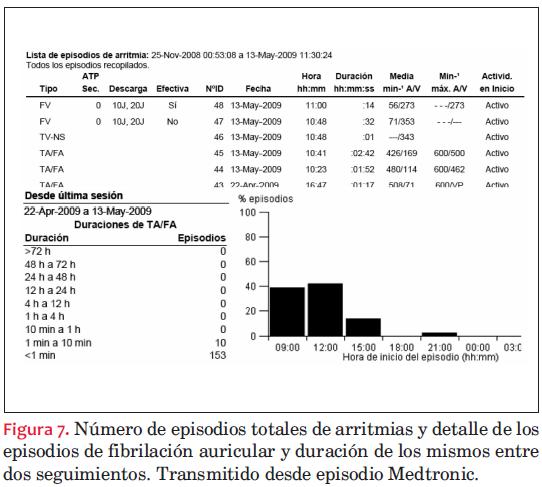
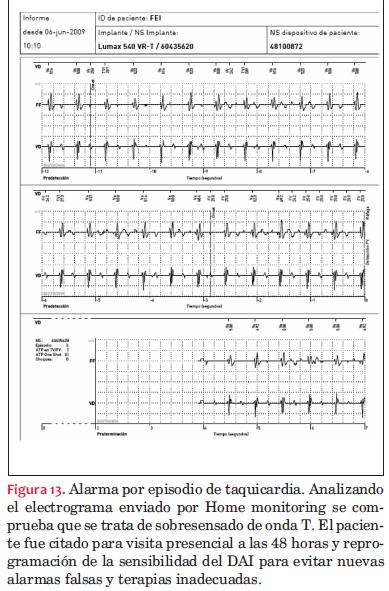
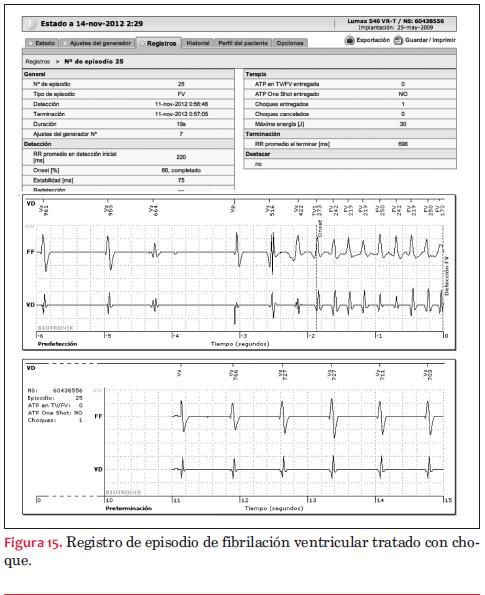
En general, los sistemas de monitorización transmiten datos (figuras 3-4-5-6-7-8-9-10-11-12-13-14-15) de tres tipos:
- Datos del estado del dispositivo: datos de la batería, de la impedancia y de los umbrales de los cables, etcétera, datos que están relacionados directamente con aspectos de seguridad.
- Datos de la frecuencia del paciente: frecuencia ventricular media, incidencia de arritmias, cambios de modo, variabilidad del ritmo cardíaco, etcétera. Un aspecto cada vez más valorado es conocer la incidencia de episodios de fibrilación auricular asintomática, por el riesgo de fenómenos embólicos y la necesidad de anticoagular. Estos datos nos darán información relacionada directamente con el estado del paciente.
- Datos de las terapias: terapias realizadas, efectividad de las terapias, resultados, electrogramas intracavitarios, etcétera. Esta información nos determina la calidad del tratamiento, es decir la eficacia.
Todos estos datos suelen suministrarse en formato de tablas y de gráficas.
Utilidad clínica
Cuando se implantan sistemas nuevos de seguimiento y control de estos dispositivos se deben cumplir dos premisas fundamentales para que sean validados.
Integridad de los datos: es imprescindible comprobar que los datos recibidos a través de monitorización remota son concordantes con los obtenidos en la consulta presencial. Varios estudios incorporan este análisis y demuestran una concordancia de 100%(1-3).
Tasa de éxito de las transmisiones: para que el sistema tenga utilidad como alarma temprana de eventos clínicos debe ser capaz de asegurar que todas las trasmisiones programadas lleguen a su destino. Los estudios más extensos están realizados sobre el sistema Home monitoring(2,4) y documentan una tasa de 100% a las 14 horas de suceder el evento, pero ya es de 96% a las cuatro horas en el análisis de Varma, que incluye a 276 pacientes que generaron 22.356 mensajes.
Un estudio más reducido(5) sobre Carelink encuentra un éxito inicial de 90% en las transmisiones que aumenta a 99% con pequeños ajustes y mayor información a los pacientes.
Comprobada la fiabilidad del sistema, otro punto a analizar es la calidad de la información que transmite.
Lazarus A(6) y Nielsen JC(7) recogen la información de una serie muy larga de pacientes que incluye tanto marcapasos como DAI. La media entre el último seguimiento presencial y el primer evento anómalo transmitido por home monitoring es de 26 días. Suponiendo que estuviera programada la siguiente revisión a los 4-6 meses, la ganancia en días para resolver y remediar el problema es de 90-150 días. La mayoría de los eventos transmitidos (86%)(8) correspondían a alarmas médicas del tipo de arritmias detectadas (TV o FV) o bajo porcentaje de resincronización ventricular. En los pacientes con DAI, el 50% de las alarmas corresponden a un mal funcionamiento del dispositivo.
Los otros dos sistemas que funcionan en base a seguimientos remotos prefijados tienen menor rendimiento en este aspecto.
Brugada(4) confirma con 271 pacientes seguidos durante un año la posibilidad de espaciar los seguimientos presenciales con seguridad, y el estudio TRUST(9,10) ha confirmado estos datos.
Por último, no puede obviarse la sensación subjetiva de los usuarios de estos sistemas, tanto pacientes como médicos.
Para los pacientes, evitar desplazamientos y tiempos de espera en hospitales o consultorios siempre supone un beneficio, con la particularidad de que muchas veces incumbe también a familiares o acompañantes; la cuantía de este beneficio es difícil de generalizar, no son iguales el tiempo, los recursos y las molestias generadas en distintos países y geografías. La confianza en la confidencialidad, seguridad y fiabilidad del sistema es mayor a 89%.
En cuanto al personal sanitario, médico/a o enfermero/a especialista en seguimientos, no existe duda en la seguridad y fiabilidad de los datos.
No obstante, existen algunos aspectos no totalmente determinados.
Se esgrime como un gran adelanto la posibilidad de conocer casi al momento el mal funcionamiento de un dispositivo, pero para tener conocimiento en tiempo real de ese evento tiene que haber alguna persona conectada de forma permanente a un sistema de alarma, un concepto similar a guardia localizada. No todos los hospitales quieren o pueden montar un sistema de ese tipo, ni queda claro quién debe soportarlo económicamente.
Tampoco es desdeñable la responsabilidad legal que se adquiere si se produce una alarma con repercusión vital para el paciente (fractura de electrodo de desfibrilación) y no ha sido respondida a tiempo.
Otro matiz que se resalta mucho en los estudios es el escaso tiempo que consume la conexión a internet y la consulta de los datos enviados remotamente en comparación con la visita presencial. Se comparan tiempos de seguimientos presenciales de hasta 35 minutos por paciente versus 5 minutos en seguimiento remoto(5), pero la realidad probablemente no es tan generosa.
La duración de un seguimiento presencial no es habitualmente tan alto y sobre todo es falso que el seguimiento remoto termine en 5 minutos. Probablemente la consulta y el análisis de los datos pueda ser tan corto, pero no debemos olvidar la obligación legal de que debe quedar constancia de los datos obtenidos en la historia clínica del paciente (imprimir los informes y anotar el juicio que nos merecen) y debemos enviar un informe escrito y firmado al paciente con los hallazgos normales y anormales de forma periódica para su conocimiento y el del resto de médicos que le traten de otras patologías.
Hacia dónde vamos
Cada vez más estos sistemas son más completos y cada vez existen menos diferencias entre la visita tradicional y el seguimiento domiciliario. Al principio los dispositivos implantables transmitían un escaso volumen de datos, pero hoy día, gracias a la tecnología multimedia y 3G, el volumen de datos que se puede transmitir diariamente es muy superior. Así que la diferencia principal entre el seguimiento tradicional y el realizado a distancia es básicamente que a distancia no se pueden cambiar los datos de la programación del dispositivo. ¿Es razón suficiente como para hacer seguimientos presenciales con la frecuencia actual? Para poder dar respuesta a esta pregunta no debemos olvidar el dato de que en los seguimientos tradicionales solo se modifica la programación a un 5%-6% de los pacientes (según la publicación que leamos).
Por eso nos encontramos en un momento en que se puede afirmar que, sin reducir calidad en el cuidado del paciente ni seguridad, se puede alargar el período entre seguimientos. Ahora quedan algunas cosas por demostrar, como qué dispositivos se pueden revisar de manera rutinaria con menor frecuencia.
Para esto existen algunos estudios en marcha que pronto nos darán una respuesta.
Por otro lado, esta nueva información nos va a permitir extraer datos clínicos mucho más interesantes tales como parámetros que nos den una referencia de si un paciente se está descompensando, si está mejorando, etcétera. Y teóricamente nos permitirán actuar con una rapidez insospechada reduciendo el número de hospitalizaciones especialmente en pacientes con insuficiencia cardíaca. Sobre este aspecto ya se están publicando los primeros resultados y existen estudios en marcha con el objetivo de valorar qué parámetros son más referentes a la hora de valorar el estado clínico de los pacientes.
Conclusiones
Las nuevas tecnologías se están aplicando en todos los campos de la vida y en este capítulo hemos podido ver cómo la tecnología, por ejemplo la telefonía o la informática, está incorporándose, ya desde el año 2001, a dispositivos implantables, como Holter, marcapasos, desfibriladores y resincronizadores.
Además, el uso de esta tecnología, aunque requiere una importante adaptación y un cambio en los procedimientos tradicionales, es sencilla de utilizar, versátil, y ha demostrado una gran cantidad de beneficios para el cuidado del paciente y en la actividad del médico. Cada vez más las unidades de seguimiento de marcapasos o desfibriladores están usando estos sistemas de monitorización y se les está aplicando a un mayor volumen de pacientes.
Bibliografía
1. Calcagnini G, Censi F, Floris M, Pignalberi C, Ricc R, Biancalana G, et al. Evaluation of electromagnetic interferente of GSM Mobile phones with pacemakers featuring remote monitoring functions. Pacing Clin Electrophysiol 2006; 29(4):380-385.
2. Varma N, Stambler B, Chun S. Detection of atrial fibrillation by implanted devices with wireless data transmission capability. Pacing Clin Electrophysiol 2005; 28: S133-S136.
3. Marzegalli M, Lunati M, Landolina M, Perego GB, Ricci RP, Guenzati G, et al. Remote monitoring of CRT-ICD: the multicenter Italian CareLink evaluation—ease of use, acceptance, and organizational implications. Pacing Clin Electrophysiol 2008; 31: 1259-1264.
4. Brugada P. What evidence do we have to replace in hospital implantable cardioverter defibrillator follow-up? Clin Res Cardiol 2006; 95:S3: 3-9.
5. Raatikainen MJ, Uusimaa P, van Ginneken MME, Janssen JPG, Linnaluoto M. Remote monitoring of implantable cardioverter defibrillator patients: a safe, time-saving, and cost-effective means for follow-up. Europace 2008; 10(10): 1145–1151.
6. Lazarus A. Remote, wireless, ambulatory monitoring of implantable pacemakers, cardioverter defibrillators, and cardiac resynchronization therapy systems: analysis of a worldwide database. Pacing Clin Electrophysiol 2007; 30: S2-S12.
7. Nielsen JC, Kottkamp H, Zabel Z, Aliot E, Kreutzer U, Bauer A, et al. Automatic home monitoring of implantable cardioverter defibrillators. Europace 2008; 10:729-735.
8. Jung W, Rilling A, Birkemeyer R, Miljak T, Meyerfeldt U. Advances in remote monitoring of implantable pacemakers, cardioverter defibrillators and cardiac resynchronization therapies systems. J Interv Card Electrophysiol 2008; 23:73-85.
9. Varma N. Rationale and design of a prospective study of the efficacy of a remote monitoring system used in implantable cardioverter defibrillator follow-up: the Lumos-T Reduces Routine Office Device Follow-Up Study (TRUST) study. Am Heart J 2007; 154 (6):1029-34.
10. Varma N, Epstein AE, Irimpen A, Schweikert R, Love C, TRUST Investigators. Efficacy and safety of automatic remote monitoring for implantable cardioverter-defibrillator follow-up: The Lumos-T Safely Reduces Routine Office Device Follow-Up (TRUST) Trial. Circulation. 2010; 122(4): 325-332.