Services on Demand
Journal
Article
Related links
Share
Revista Uruguaya de Cardiología
On-line version ISSN 1688-0420
Rev.Urug.Cardiol. vol.21 no.1 Montevideo Apr. 2006
ARTÍCULO ORIGINAL
Menos uso de fármacos antihipertensivos en hipertensos con cifras menores de presión arterial
DRES. CARLOS SCHETTINI, EDGARDO SANDOYA, MANUEL BIANCHI, HUGO SENRA
Grupo de Hipertensión Arterial. Servicio de Cardiología. Asociación Española. Montevideo
RESUMEN
Fundamento: la hipertensión arterial (HTA) es el factor de riesgo más frecuente de mortalidad y morbilidad cardiovascular y presenta un pobre grado de control. Ante la percepción de que el tratamiento de los hipertensos podría relacionarse a las cifras halladas de presión arterial (PA), evaluamos el grado de tratamiento antihipertensivo en función de las cifras medidas de PA.
Método: se dividió a los 700 hipertensos con PA ³ 140/90 mmHg del relevamiento epidemiológico de HTA en tres grupos de acuerdo a la PA sistólica (140-149 mmHg, 150-159 mmHg y ³ 160 mmHg), y en tres grupos de acuerdo a la PA diastólica (90-94 mmHg, 95-99 mmHg y ³ 100 mmHg). Se analizó el tratamiento antihipertensivo recibido en cada uno de estos seis grupos y en función de que el médico hubiera tomado la PA en la última consulta o no diabéticos o no, coronarios o no y mayores o menores de 65 años.
Resultados: 45,8% de los hipertensos analizados recibía tratamiento antihipertensivo, cifra que subió a 65,3% en los pacientes con enfermedad coronaria. El 54,1% de los pacientes con PA sistólica ³ 160 mmHg recibía antihipertensivos, lo que disminuyó a 34,7% en el grupo de PA sistólica 150-159 mmHg y bajó a 27,1% en el grupo de PA sistólica 140-149 mmHg (p<0,00001). No hubo diferencia estadísticamente significativa en el tratamiento en relación con las cifras de PA diastólica.
Conclusiones: comprobamos que en la práctica asistencial existe subtratamiento de la HTA en todos los rangos de PA sistólica y de PA diastólica, siendo menor el porcentaje de hipertensos tratados cuando menores son las cifras de PA sistólica, a pesar de que este grupo constituye dos tercios del total de los hipertensos analizados. Los pacientes con enfermedad coronaria están tratados en mayor porcentaje, al igual que a los que el médico les midió la PA en la última consulta, pero también en estos dos grupos de hipertensos se observa mayor subtratamiento ante cifras más bajas de PA sistólica. En necesario vencer la inercia clínica mediante educación médica continua, auditorías y otras estrategias de gestión para aumentar el porcentaje de pacientes hipertensos tratados y así reducir la pesada carga que esta enfermedad impone a nuestra sociedad.
PALABRAS CLAVE: HIPERTENSIÓN
FACTORES DE RIESGO
PRESIÓN SANGUÍNEA
ENSAYOS CLÍNICOS
SUMMARY
Background: elevated blood pressure (BP) is the most prevalent cardiovascular mortality and morbidity risk factor and it is poorly controlled. We evaluated the degree of antihypertensive treatment in relation to level of elevated BP because we presumed that the antihypertensive therapy could be related to that fact.
Methods: the 700 hypertensive of our hypertension survey with BP ³ 140/90 mmHg were divided in three groups according to systolic BP (140-149 mmHg, 150-159 mmHg and ³160 mmHg), and in three groups according to diastolic BP (90-94 mmHg, 95-99 mmHg and ³100 mmHg). The antihypertensive treatment in each one of these six groups was analyzed, and also in several groups: BP measured in the last consultation or not, and diabetic or not, coronary heart disease or not and older or younger than 65 years.
Results: 45,8% of the analyzed hypertensive was under antihypertensive treatment, numbers that raised 65,3% in the patients with cardiovascular disease. 54,1% of the patients with SBP ³160 mmHg were receiving antihypertensive, figures that drops to 34,7% in the group of 150-159 mmHg SBP and lowered to 27,1% in the group of 140-149 mmHg SBP (p <0,00001). There was no statistically significant difference in the treatment in relation to the numbers of DBP.
Conclusions: we verify that in the practice hypertensive therapy in underused in all ranges of SBP and DBP, being minor the percentage of treated hypertensive at lowers values of SBP, although this group constitutes 2/3 of all analyzed hypertensive. Higher percentage of therapy was observed in patients with coronary heart disease and in patients that the doctor had measured the BP in the last consultation. But also in these two groups of hypertensive antihypertensive therapy was underused with lower values of SBP. It is necessary to overcome the clinical inertia by continuing medical education, audits and other management strategies to increase the percentage of hypertensive treated and this way to reduce the load that this illness imposes our society.
KEY WORDS: HYPERTENSION
RISK FACTORS
BLOOD PRESSURE
CLINICAL TRIALS
INTRODUCCIóN
La HTA es el factor de riesgo más frecuente de morbimortalidad cardiovascular (1). Se trata de una afección crónica, fácil de detectar y cuyo tratamiento reduce efectivamente la enfermedad cardiovascular, cerebral y renal (2). A pesar de ello, diversos estudios recientes que evaluaron su grado de control en diversos países, mostraron resultados desalentadores, con porcentajes de control por debajo de 30% (3).
En los últimos años se han comprobado diferencias entre el control de la presión arterial sistólica (PAS) y el de la presión arterial diastólica (PAD) entre los hipertensos. En el estudio Framingham, mientras la PAD fue <90 mmHg en 89% de los hipertensos, se consiguió una PAS <140 mm Hg solamente en 49% de los casos (4). Esto constituye un problema particular en el control de esta afección dado que la HTA sistólica tiene mayor impacto en la determinación del riesgo cardiovascular que la HTA diastólica (5). De hecho, la mayoría de los casos de HTA no controlada se deben a elevaciones sistólicas persistentes en pacientes añosos (3).
La falta de control adecuado de la HTA en la población ha sido atribuida a falta de acceso a los cuidados de salud o al no cumplimiento con el tratamiento por parte de los pacientes (3). Sin embargo, existe creciente evidencia de que la HTA no controlada también ocurre en poblaciones con buen acceso a los sistemas de salud (6).
Actualmente se considera fundamental el papel desempeñado por los médicos en el fracaso del control de la HTA (3). Se ha visto que los médicos no aceptan el concepto de que la HTA leve debe ser tratada con fármacos (7), y que no diagnostican HTA aunque exista PAS elevada si la PAD es menor de 90 mmHg y, por lo tanto, no la tratan (8). El 33% de los médicos no comienza con antihipertensivos hasta que la PAD sea mayor de 95 mmHg (9). El 43% de los médicos dijeron que si la PAD era satisfactoria no comenzaban tratamiento a menos que la PAS fuera mayor de 160 mmHg (10). Oliveria y colaboradores comprobaron que los médicos son más sensibles a intervenir con fármacos cuando sube la PAD que cuando aumenta la PAS, pues la mayoría de ellos aceptan valores de PAS por encima de 140 mmHg, pero no de PAD por encima de 90 mmHg (10).
Dada la importancia sanitaria de este problema, nos propusimos analizar el grado de tratamiento antihipertensivo de la HTA en función de las cifras de PAS y PAD de los pacientes hipertensos.
MéTODOS
Como ha sido publicado previamente, desarrollamos un estudio epidemiológico de HTA y factores de riesgo cardiovascular en una muestra seleccionada al azar entre los 150.000 asociados de nuestra institución de 20 o más años de edad. A los 2.650 seleccionados se les invitó a tomar parte del estudio por carta y por teléfono, consiguiéndose la participación de 2.070 de ellos (11).
Se midió la PA tres veces por un médico cardiólogo, con un equipo semiautomático validado (Omron HEM-705CP) (12). Estas medidas se realizaron con el individuo sentado, apoyado en el respaldo de la silla, con ambos pies en el suelo, luego de guardar al menos cinco minutos de reposo, con un intervalo de dos minutos entre cada determinación. El individuo se hallaba con la vejiga vacía, no había fumado y tenía el brazo apoyado en un escritorio, estando en un consultorio silencioso y con temperatura adecuada. Se le indicó que no podía hablar mientras se realizaban las medidas de PA. El médico registró el valor de la PA en milímetros de mercurio inmediatamente después de cada una de las tres determinaciones. Se consideró como valor de PA al promedio de las tres medidas realizadas. Se interrogó si recibía fármacos antihipertensivos y se consideró tratado cuando el paciente respondió en forma afirmativa. Se interrogó si el médico le había tomado la PA en la última consulta y se consideró que la había tomado cuando respondió en forma afirmativa a esta interrogante.
Se consideraron diabéticos a los participantes que tenían diagnóstico en la historia clínica o cuando el paciente estaba recibiendo antidiabéticos, o ambas situaciones. Se consideraron coronarios a aquellos a los que el médico les había dicho que lo eran, o cuando existía secuela de infarto en el electrocardiograma.
Se consideraron hipertensos a quienes presentaban PAS ³ 140 mmHg o PAD ³ 90 mmHg, o recibían tratamiento antihipertensivo. En el presente estudio se incluyó a los hipertensos no controlados, es decir con PAS ³140 mmHg o PAD ³ 90 mmHg, o ambas. Se dividió a estos individuos en tres grupos de acuerdo a la PAS (140-149 mmHg, 150-159 mmHg y ³ 160 mmHg) y en tres grupos de acuerdo a la PAD (90-94 mmHg, 95-99 mmHg y ³ 100 mmHg). Se analizó el tratamiento antihipertensivo recibido en cada uno de estos seis grupos. Se realizó el mismo análisis entre diabéticos y no diabéticos, coronarios y no coronarios, mayores de 64 y menores de 65 años, y entre quienes el médico había tomado y no había tomado la PA en la última consulta.
Se realizó el análisis de los datos mediante el test de chi cuadrado con EpiInfo versión 6.04d, Centers For Disease Control & Prevention y World Health Organization, 2001.
RESULTADOS
Entre los 2.070 encuestados hubo 803 hipertensos, de los cuales 700 presentaban PA ³140/90 mmHg, siendo estos últimos los que se incluyen en la presente investigación.
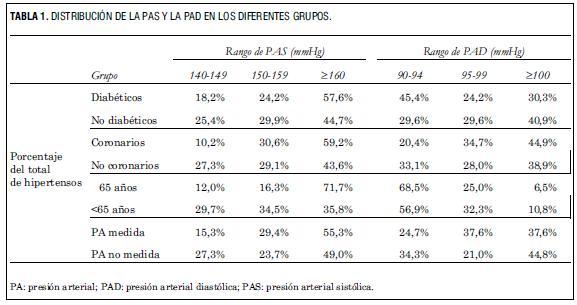
El 54,7% de ellos eran de sexo femenino, y tenían una edad de 60,4±12,7 años. Entre ellos, 11,7% fueron diabéticos, 39,3% tenía 65 o más años de edad y 14,0% eran coronarios. A 54,7% de los hipertensos analizados el médico les había medido la PA en la última consulta.
En la tabla 1 se presenta el porcentaje de individuos para cada rango de PAS y de PAD para cada uno de los grupos analizados.
HALLAZGOS EN EL TOTAL DE HIPERTENSOS ANALIZADOS
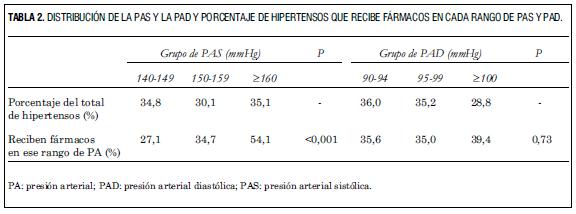
Del total de hipertensos analizados, 45,8% recibía tratamiento antihipertensivo. En la tabla 2 se presenta cómo se distribuían los individuos en cada uno de los grupos de PAS y de PAD. También se presenta qué porcentaje recibía tratamiento antihipertensivo del total de individuos en cada rango de PAS y de PAD. El 54,1% de los individuos con PAS ³160 mmHg recibía antihipertensivos, lo que disminuyó a 34,7% en el grupo de PAS 150-159 mmHg y bajó a 27,1% en el grupo de PAS 140-149 mmHg (p<0,00001). El 39,4% de los individuos con PAD ³100 mmHg recibía antihipertensivos, lo que disminuyó a 35,0% en el grupo de PAD 95-99 mmHg y pasó a 35,6% en el grupo de PAD 90-94 mmHg, no existiendo diferencia estadísticamente significativa entre ellos (p=0,73).
HALLAZGOS EN LOS DIFERENTES GRUPOS
No hubo diferencia significativa en cuanto a recibir tratamiento antihipertensivo entre diabéticos (45,5%) y no diabéticos (38,1%), p=0,41. Sí la hubo entre coronarios (65,3%) y no coronarios (34,2%) (p<0,0001), mayores de 64 años (47,8%) y menores de 65 años (35,3%) (p <0,0001) y entre quienes el médico les había tomado la PA en la última consulta (47,0%) o no lo había hecho (28,7%) (p<0,001).
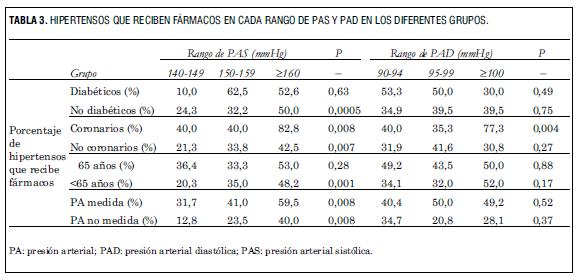
En la tabla 3 se presenta el porcentaje de hipertensos que recibe fármacos dentro del total en cada rango de PAS y de PAD.
Como puede observarse en la tabla 3, a mayor PAS existió mayor porcentaje de hipertensos que recibían tratamiento antihipertensivo en no diabéticos, coronarios, no coronarios, menores de 65 años, con PA medida en la última consulta y con PA no medida en la última consulta. No ocurrió lo mismo en diabéticos y en individuos de 65 años o más. En relación con la presión diastólica, solo hubo mayor grado de tratamiento antihipertensivo a mayores cifras de PAD entre los individuos coronarios, no observándose lo mismo en el resto de los grupos analizados.
DISCUSIóN
Hemos reportado previamente el uso insuficiente de fármacos antihipertensivos entre los hipertensos participantes de nuestro estudio (11). El presente trabajo se propuso evaluar si existía una relación entre las cifras de PA halladas y la indicación de tratamiento antihipertensivo en los hipertensos con cifras de PA no controladas.
Se observó que quienes tenían PAS ³160 mmHg, los que representaron el 35% del total de hipertensos analizados, fueron quienes recibieron fármacos antihipertensivos en mayor porcentaje (54,1%). Cuanto más baja fue la PAS, menos pacientes recibieron fármacos para su HTA, con 34,7% tratados entre quienes tenían PAS entre 150-159 mmHg y 27,1% entre los que tenían PAS 140-149 mmHg, siendo estas diferencias estadísticamente significativas. Esto hace que 65% de los hipertensos, los que tenían PAS <160 mmHg, estuviesen menos tratados que los que tenían cifras más elevadas. Por el contrario, no observamos diferencia en el porcentaje de pacientes tratados en relación con las cifras de PAD halladas.
No hubo diferencia significativa en cuanto a recibir tratamiento antihipertensivo entre diabéticos (45,5%) y no diabéticos (38,1%) (p=0,41). Sí la hubo entre coronarios (65,3%) y no coronarios (34,2%) (p<0,0001), mayores de 64 años (47,8%) y menores de 65 años (35,3%) (p <0,0001), y entre quienes el médico les había tomado la PA en la última consulta (47,0%) o no lo había hecho (28,7%) (p<0,001).
En la mayoría de los grupos analizados hubo más cantidad de individuos tratados a mayor rango de PAS, excepto en los diabéticos y en mayores de 64 años, que no mostraron diferencia estadísticamente significativa. En los individuos con enfermedad coronaria hubo mayor porcentaje de tratamiento a menor PAD, lo que no fue observado en ninguno de los otros grupos analizados.
Los hipertensos con afección coronaria fueron los que recibieron más tratamiento antihipertensivo entre todos los grupos de hipertensos analizados, a pesar de que también entre ellos hubo menos tratamiento a menores cifras de PA.
A pesar de que las guías internacionales han establecido el papel preponderante de la HTA sistólica como factor de riesgo (13-16), los médicos siguen atribuyendo mayor riesgo a la elevación de la PAD (10). Los resultados del presente estudio confirman ese hecho en nuestro medio, donde los médicos son más proclives a indicar antihipertensivos cuando existen cifras de 90-94 mmHg de PAD que en los rangos inferiores de HTA sistólica. Esta conducta constituye un serio problema desde el momento que el grupo de hipertensos con cifras de PAS <160 mmHg son la mayoría de los hipertensos analizados y, por lo tanto, es donde se observa la mayoría de las complicaciones de la HTA, particularmente el accidente cerebrovascular (ACV).
Phillips y colaboradores han planteado la inercia clínica como responsable de esta actitud (17), pues si bien la evidencia muestra que el tratamiento de la HTA puede prevenir y retardar el desarrollo de complicaciones, la terapia es efectiva y ampliamente disponible, y las guías prácticas se han diseminado extensamente (17), esto no se traduce en la práctica clínica.
Si bien el manejo de la PAS es particularmente difícil, aun con los fármacos existentes (2,5),, la actitud médica frente a la misma sigue siendo un problema de particular riesgo, lo que muestra la necesidad de educar a los médicos acerca de la importancia de la enfermedad y los beneficios de su terapéutica. Berlowitz y colaboradores mostraron que los médicos demoran en introducir cambios en los regímenes terapéuticos, lo que es un ejemplo de inercia clínica (8). En el estudio de Oliveria y colaboradores, la terapia farmacológica fue iniciada o cambiada solamente en 35% de los casos, a pesar de que la HTA estaba registrada como no controlada al menos seis meses antes (10).
La evolución insatisfactoria de las enfermedades crónicas involucra indudablemente la no adhesión del paciente, pero la inercia clínica es un problema grave y es independiente de la adhesión del paciente y de las posibilidades de acceso a las áreas de salud (18). Entre las causas de la inercia clínica está el considerar, por parte del médico, que la afección no es importante, el que tratar pacientes asintomáticos puede ser menos motivante que manejar enfermedades sintomáticas y que los clínicos no están familiarizados con las guías de cuidado (18).
Diversos estudios han documentado una variedad de barreras en el comportamiento médico en relación con lo establecido en las guías: desconocimiento, falta de acuerdo con las mismas y percepción equivocada de que los pacientes no cumplen con las indicaciones (19).
Otras causas de fracaso terapéutico consisten en que los médicos esperan el efecto completo de los fármacos, se conforman con haber mejorado claramente las cifras de PA sin llegar a las recomendadas o quedan satisfechos cuando los pacientes refieren mejor cumplimiento (20).
Phillips y colaboradores consideran que el comportamiento médico no satisfactorio obedece a tres razones: 1) sobreestimación del cuidado aportado; 2) razones débiles para no intensificar la terapia; 3) falta de educación, entrenamiento y practicidad en obtener resultados exitosos (17). Esta inercia clínica es un problema aun en centros considerados excelentes en la práctica clínica y en la educación médica (17).
También es necesario considerar que en algunos casos la insistencia rígida en la aplicación de las guías puede resultar en sobretratamiento y acciones inapropiadas, pero si bien esto es cierto se hace necesario mejorar en forma franca los resultados del tratamiento antihipertensivo (18).
La educación médica continua que enfatice en las guías de cuidados de salud basados en evidencia, con programas que analicen el problema de la inercia clínica, con autoanálisis sistematizados e interacción regular con los líderes de opinión en los diversos temas, son elementos que seguramente contribuirán a mejorar los resultados en las enfermedades crónicas, incluida la HTA (17).
A pesar del conocimiento de las guías y el reconocimiento de la importancia de la HTA sistólica, los médicos siguen aceptando PAS más altas que las recomendadas (9,10,21,22), aunque como la evidencia demuestra los beneficios del tratamiento de la HTA sistólica aun en sus rangos más bajos en la prevención del ACV y otras enfermedades cardiovasculares (23). En el estudio de Framingham, la HTA sistólica aislada liminal es la forma más común de hipertensión no tratada, siendo sus consecuencias el aumento de ACV, enfermedad cardiovascular y progresión de la HTA (24).
Los médicos debemos poner más énfasis en el control de la PAS (25). La PAD, que sigue siendo el criterio principal usado por la mayoría de los médicos para determinar la eficacia de los fármacos, parece de poco valor en determinar el riesgo cardiovascular (26). La evaluación del riesgo en individuos tratados debe tomar la PAS como preponderante. En la HTA sistólica aislada se debe evitar grandes descensos de la PAD, sobre todo en pacientes con coronariopatía (27).
Nuestros resultados muestran que los médicos no siguen las guías que establecen que la HTA debe tratarse a partir de 140 mmHg de PAS o 90 mmHg de PAD, o ambas. La falta de adhesión a las guías tiene diversas causas, como falta de conocimiento de las mismas, falta de familiaridad con ellas, desacuerdo, falta de autoevaluación, falta de expectativa evolutiva, inercia en la práctica clínica, barreras externas, barreras relacionadas con las guías, barreras relacionadas con los pacientes y barreras ambientales (28).
CONCLUSIONES
La HTA constituye un serio problema de salud pública y su grado de tratamiento y control es pobre. Comprobamos que en la práctica asistencial existe subtratamiento de la HTA en todos los rangos de PAS y de PAD, siendo menor el porcentaje de hipertensos tratados cuando menores son las cifras de PAS, a pesar de que este grupo constituye dos tercios del total de hipertensos analizados. En necesario vencer la inercia clínica mediante la educación médica continua, las auditorías y otras estrategias de gestión para aumentar el porcentaje de pacientes hipertensos tratados y así poder reducir la pesada carga que esta enfermedad impone a nuestra sociedad.
BIBLIOGRAFíA
1. Kaplan N, Opie L. Controversies in hypertension. Lancet 2006; 367: 168-76.
2. Hense HW, Maziak W, Heidrich J. Why is blood pressure control unsatisfactory – or is it?. Nephrol Dial Transplant 2002; 17: 1547-50.
3. Hyman DJ, Pavlik VN. Characteristics of patients with uncontrolled hypertension in the United States. N Engl J Med 2001; 345: 479-86.
4. Lloyd-Jones DM, Evans JC, Larson MG, O´Donnell Ch J, Roccella EJ, Levy D. Differential control of systolic and diastolic blood pressure: factors associated with lack of blood pressure control in the community. Hypertension 2000; 36: 594-9.
5. Mancia G, Grassi G. Systolic and diastolic blood pressure control in antihypertensive drug trials. J Hypertens 2002; 20: 1461-4.
6. Alexander M, Tekawa I, Hunkeler E, Fireman B, Rowell R, Selby J, et al. Evaluating hypertension control in a managed care setting. Arch Int Med 1999; 159: 2673-7.
7. Hyman DJ, Pavlik VN. Poor hypertension control: let’s stop blaming the patients. Cleveland Clin J Med 2002; 69: 793-9.
8. Berlowitz DR, Ash AS, Hickey EC, Friedman RH, Glickman M, Kader B, et al. Inadequate management of blood pressure in a hypertensive population. N Engl J Med 1998; 339: 1957-63.
9. Hyman DJ, Pavlik VN. Self-reported hypertension treatment practices among primary care physicians: blood pressure thresholds, drug choices, and the role of guidelines and evidence-based medicine. Arch Int Med 2000; 160: 2281-6.
10. Oliveria SA, Lapuerta P, Mc-Carthy BD, L´Italien GJ, Berlowitz DR, Asch SM. Physician-related barriers to the effective management of uncontrolled hypertension. Arch Int Med 2002; 162: 413-420.
11. Schettini C, Bianchi M, Nieto F, Sandoya E, Senra H. Ambulatory blood pressure: normality and comparison with other measurements. Hypertension 1999; 34: 818-25.
12. Grupo de Hipertensión. Asociación Española. Validación de un equipo electrónico para medir la PA. Rev Urug Cardiol. 1996; 11:90-93.
13. Lloyd-Jones DM, Evans JC, Larson MG, O´Donnell CJ, Levy D. Differential impact of systolic and diastolic blood pressure level on JNC-VI staging. Hypertension 1999; 34: 381-5.
14. Safar ME. Systolic blood pressure, pulse pressure and arterial stiffness as cardiovascular risk factor. Curr Opin Nephrol Hypertens 2001; 10: 257-61.
15. Black HR. The paradigm has shifted to systolic blood pressure. Hypertension 1999; 34: 386-7.
16. The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure: the JNC 7 Report. JAMA 2003; 289: 2560-72.
17. Phillips LS, Branch WT, Cook CB, Doyle JP, El-Kebbi IM, Gallina DL, et al. Clinical inertia. Ann Intern Med 2001; 135: 825-34.
18. Bungard TJ, Ghali WA, Teo KK, McAlister FA, Tsuyuki RT. Why do patients with atrial fibrillation nor receive warfarin?. Arch Int Med 2000; 160: 41-6.
19. Holmes JS, Sheurin M, Goldman B, Share D. Translating research into practice: are physicians following evidence-based guidelines in the treatment of hypertension. MCRîR 2004; 61: 453-73.
20. Ferrari P, Hess L, Pechere-Bertschi A, Muggli F, Burnier M. Reason for no intensify in antihypertensive treatment (RIAT): a primary care antihypertensive intervention study. J Hypertens 2004; 22: 1221-9.
21. Borzecki AM, Wong AT, Hickey EC, Ash AS, Berlowitz DR. Hypertension control: how well are we doing?. Arch Intern Med 2003; 163: 2705-11.
22. Izzo JL, Levy D, Black HR. Importance of systolic blood pressure in older Americans. Hypertension 2000; 35: 1021-4.
23. Chaudhry SI, Krumholz HM, Foody JM. Systolic hypertension in older persons. JAMA 2004; 292: 1074-80.
24. Sagie A, Larson MG, Levy D. The natural history of borderline isolated systolic hypertension. N Engl J Med 1993; 329: 1912-7.
25. Psaty BM, Furberg CD, Kuller LH, Cushman M, Savage PJ, Levine D, et al. Association between blood pressure level and the risk of myocardial infarction, stroke and total mortality. The Cardiovascular Health Study. Arch Int Med 2001; 167: 1183-92.
26. Benetos A, Thomas F, Bean K, Gautier S, Smulyan H, Guize L. Prognostic value of systolic and diastolic blood pressure in treated hypertensive men. Arch Int Med 2002; 162: 577-81.
27. Smulyan H, Safar ME. The diastolic blood pressure in systolic hypertension. Ann Intern Med 2000; 132: 233-7.
28. Cabana MD, Rand CS, Powe NR, Wu AW, Wilson MH, Abboud PC, et al. Why don’t physicians follow clinical practice guidelines?. A framework for improvement. JAMA 1999; 282: 1458-62.