Introducción
La quinta parte del total de las encefalitis corresponde a formas mediadas por anticuerpos o encefalitis autoinmunes (AIE)1. El término AIE engloba un conjunto de procesos patológicos relacionados que comparten características clínicas y de neuroimagen superpuestas, con subtipos de anticuerpos específicos que los diferencian provocando el ataque inmunomediado a estructuras del sistema nervioso central (SNC)2. Históricamente asociada a un fenómeno autoinmune paraneoplásico contra antígenos intracelulares, los últimos 15 años dan cuenta de un conocimiento continuo de anticuerpos contra antígenos de la superficie celular, estos casos de AIE muestran una menor asociación con neoplasias3. El ataque inmunológico genera una respuesta inflamatoria localizada con manifestaciones clínicas y de imagen que representan la ubicación específica de la respuesta inmune subyacente dentro del SNC. La disfunción límbica es el hallazgo más constante, aunque determinado tipo de anticuerpos presentan afectación prominente extralímbica y otros carecen sistemáticamente de manifestaciones de imagen4,5. La manifestación clínica clásica se caracteriza por una evolución subaguda de deterioro de la memoria reciente, convulsiones y trastornos neuropsiquiátricos que sugieren compromiso del sistema límbico. La afectación diencéfalo-hipotalámica provoca disautonomías y la alteración del eje hipotalámico-hipofisario provoca trastornos en la regulación de la temperatura, o hipoNa causada por SIADH. Junto al reconocimiento de nuevos anticuerpos se amplia el espectro de escenarios clínicos donde las manifestaciones de deterioro neurocognitivo y disfunción neuronal responden a la afección inmunomediada6. El enfoque actual del tratamiento incluye inmunoterapia y la remoción del tumor, cuando este existe como disparador inmunológico7-9.
Presentamos el caso de un paciente femenino de 52 años con diagnóstico de SIADH, que evolucionó hacia un cuadro clínico, imagenológico de AIE. Se realizó una revisión bibliográfica en PUBMED con el término encefalitis límbica desde el año 2000 a la fecha.
Caso clínico
52 años. Sexo femenino. Empleada en cocina.
Antecedentes personales: posmenopaúsica. Asma leve intermitente. Ex fumadora leve.
Medicada con sertralina (ISRS) por síntomas depresivos.
Antecedentes familiares: una hija con hipotiroidismo y enfermedad celíaca.
En el año 2008, fue enviada a endocrinología con diagnóstico de SIADH para su evaluación etiológica. El mes previo acudió al servicio de urgencias donde presentó episodio de convulsiones tónico-clónicas generalizadas en el contexto de hiponatremia (HipoNa) severa (105 mmol/l), normohidratada, sin falla cardíaca. Ingresada a CTI, los valores de laboratorio confirmaron hipoNa significativa (133 mmol/l), hipoosmolalidad (244 mOsm/kg), Na urinario de 24 h elevado (299 mmol/l) y osmolalidad urinaria elevada (402 mOsm/kg), todos sugestivos de SIADH. Función renal, hepática y suprarrenal normal. Hormona estimulante del tiroides (TSH 8,4 uIU/ml) y niveles de anticuerpos antitiroperoxidasa (anti TPO 400 UI/ml, vn <40) elevados, T3L, T4L normal. Fondo de ojo normal. Resonancia magnética (RM) sin patología intracraneana aguda. La evaluación en búsqueda de malignidad con imágenes de tomografía computarizada (TC) de tórax, abdomen y pelvis, evaluación ginecología y ecografía de aparato genital no reveló neoplasias subyacentes. El resto de la analítica en sangre, incluido, glucemia, hemograma completo, estudios de coagulación, iones K+ y Ca+, niveles séricos de vitamina B12 y folato fueron normales. Fue suspendido el ISRS. Se le indicó; restricción hídrica 500 ml/día, DFH 300 mg/día y levotiroxina 50 µg/día. El sodio plasmático (Nap) fluctuó entre 130 y 135 mmol/l. Luego de una buena respuesta inicial, el paciente comenzó a deteriorarse en el transcurso de los 4 meses siguientes. Tuvo múltiples asistencias adicionales al departamento de emergencias por caídas recurrentes sin pérdida de conciencia, identificado síntomas sensoriales y autonómicos como piloerección y tuforadas en cara y tronco, precedidas de episodios de angustia o miedo a presentar una parálisis. Agrego movimientos anormales de tipo distónicos de hemicara y brazo izquierdo, de segundos de duración, varias veces al día. Deterioro progresivo de la memoria reciente, con olvidos frecuentes de objetos o hechos sucedidos en el día, lo que la desorientaba. Alteración del sueño y el comportamiento con pérdida de las habilidades sociales, debió dejar de trabajar. Durante este tiempo, su Nap volvió a disminuir a valores de 123-128 mmol/l. No presentó historia de fiebre. El examen neurológico no reveló signos de localización o lateralización, fueron corroboradas las DFBC. La evaluación neuropsicológica mostro un síndrome mnésico orgánico con perfil mesotemporal, síndrome disejecutivo y enlentecimiento sicomotor, cumpliendo criterios de demencia adquirida del adulto.
Una nueva RM con recuperación de la inversión atenuada de fluidos (FLAIR) reveló aumento de la señal en T2 en sector mesial de ambos lóbulos temporales, sin realce con gadolinio, compatible con EL (figura 1).
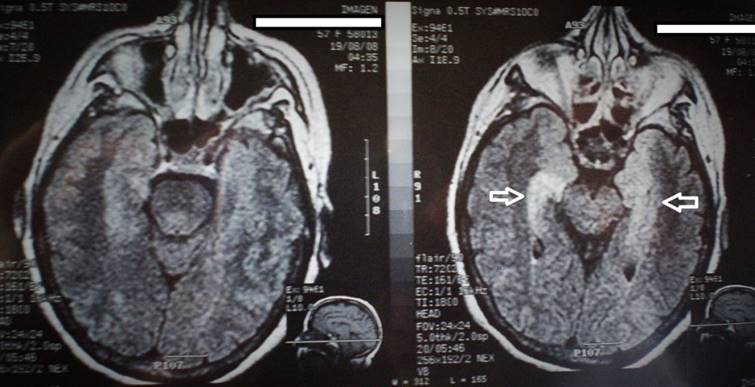
Figura 1: RM. Plano axial, T2/secuencia FLAIR. Nótese la hiperintensidad (flechas) bilateral y asimétrica en el sector mesial de ambos lóbulos temporales.
El SPECT no presentó un patrón específico. El EEG no mostró alteraciones o descargas epileptiformes. El análisis del LCR presentó citología y química normales, bandas oligoclonales negativas, pruebas microbiológicas negativas (PCR del virus del herpes simple tipo 1, 2 y varicela zoster; tinción de Gram y tinción ácido-resistente). Los anticuerpos séricos y en LCR contra antígenos onconeurales (anti-Hu, anti-Ri, anti-Yo) fueron negativos. Las pruebas serológicas microbiológicas (VIH y Treponema pallidum), y los anticuerpos autoinmunes sistémicos (anti-dsDNA, p-ANCA, cANCA), anticuerpo antinuclear, anticuerpos antifosfolípidos IgG e IgM, anticardiolipina, fueron negativos. La dosificación de TSH bajo tratamiento fue normal.
Basados en la clínica, la ausencia de meningismo, citología y microbiología normal del LCR, EEG normal y una RM diagnóstica (sin evidencia de malignidad), se estableció el diagnóstico posible de AIE no paraneoplásica. Se sometió a tratamiento con metilprednisolona iv 1 g/día durante cinco días consecutivos y luego inmunoglobulina intravenosa (IGIV) 400 mg/kg/día durante cinco días. Adicionalmente se trató con DFH, quetiapina, tiapridal, y clonazepan. Al alta recibió prednisona v/o en dosis descendente. El SIADH se normalizó, cesaron las DFBC, hubo una mejoría lenta pero significativa en el aspecto cognitivo, con síntomas mínimos del estado de ánimo. La RM de control fue normal. Actualmente la paciente vive con su hija, puede completar todas sus actividades de la vida diaria, realizando labores habituales en domicilio y maneja dinero. Tratada con levotiroxina y quetiapina.
Discusión
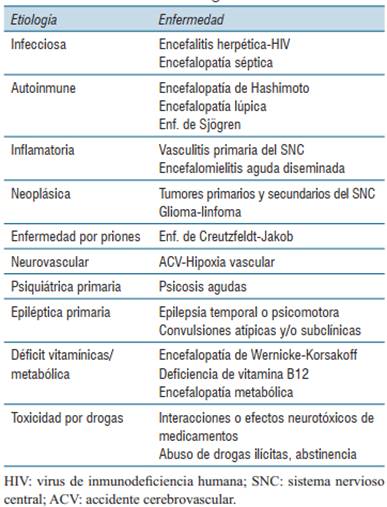
Los trastornos del SNC mediados por anticuerpos se pueden clasificar en paraneoplásicos o no paraneoplásicos, según la presencia o ausencia de una neoplasia maligna subyacente, respectivamente. La AIE incluye dos categorías principales: encefalitis límbica paraneoplásica clásica (ELP) con autoanticuerpos contra antígenos neuronales intracelulares (por ejemplo Hu y Ma2)10 y encefalitis sinápticas autoinmunes (ESA) con autoanticuerpos contra antígenos sinápticos o de superficie neuronal, con menor asociación tumoral3,8, 11(tabla 2). Esta distinción es clínicamente relevante con implicancias en la respuesta al tratamiento, asociación a una neoplasia maligna subyacente y el pronóstico general a largo plazo. Independientemente de la etiología y tipo de anticuerpos existe una clara predilección en la AIE por los antígenos dentro del sistema límbico, este comprende la amígdala, el tálamo, el hipotálamo y los lóbulos temporales mediales y es el responsable de modular el comportamiento, gobernar las emociones y controlar funciones neuroendocrinas.
Diagnóstico
El síndrome de ELP fue descripto por primera vez por el neuropatólogo británico Corsellis y colaboradores, en 196812. A los criterios diagnósticos iniciales le sucedieron modificaciones en el año 2007 para dar cuenta del subconjunto creciente de formas no paraneoplásicas de AIE, que también demostraron una afectación límbica prominente13,14. Actualmente se basa en una combinación de características clínicas, estudios paraclínicos y detección de anticuerpo especifico3,9(tabla 1). El deterioro cognitivo responde con mayor frecuencia a enfermedades neurodegenerativas pero un entorno clínico determinado como el de nuestra paciente puede ser indicativo de una demencia autoinmune, deterioro en el joven (<45 años) o demencia de inicio temprano (<65 años), comienzo subagudo y rápidamente progresivo, convulsiones (particularmente las DFBC), antecedente familiar de cáncer o autoinmunidad, tabaquismo. Desarrollándose en un período de 4 meses, luego de la presentación inicial como SIADH severo. Presento síntomas neuropsicológicos (60%-90% de los pacientes con AIE), con cambios de las conductas habituales, irritabilidad, depresión, ansiedad, trastornos del sueño y confusión, magnificados por la pérdida significativa de la memoria reciente (80%-97% de los casos) con amnesia anterógrada, siendo relevante el deterioro cognitivo conductual, documentado en la evaluación neuropsicológica, esta sirve como línea de base a partir de la cual se puede juzgar la respuesta a la inmunoterapia6. Como en nuestro caso, a un 10% de estos pacientes les precede el diagnóstico de depresión15. Presentó crisis epilépticas (50% a 90% de los pacientes) como hechos vinculados a la inflamación y actividad irritativa cortical, con un episodio de crisis tónico clónico generalizado vinculado a hipoNa severa y episodios de distonía faciobraquial con pródromos emocionales dado por angustia y miedo. Afectación diencéfalo-hipotalámica con distermia y piloerección. El SIADH con hipoNa refractaria traduce la afectación del eje hipotalámico-hipofisario.
Con una RM previa normal, la progresión de los síntomas llevó a solicitar una nueva RM, observándose un cambio característico como la hiperintensidad en la mitad interna de los lóbulos temporales en señal ponderadas en T2, en secuencias FLAIR (figura 1), de ocurrencia dispar (25% en ELP y hasta un 74% en EL por anti-LGI1). La RM pude ser normal aun en enfermedades graves o al inicio de la misma como ocurrió en nuestra paciente. Cuando el electroencefalograma (EEG) tampoco revela anormalidades, la exploración con tomografía por emisión de positrones (PET) con fluorodesoxiglucosa (FDG) es útil. El EEG presenta alteraciones hasta en un 60% de los casos, con descargas focales de ondas agudas en región temporal y actividad lenta focal o difusa en los intervalos16. En nuestro paciente no reveló alteraciones, destacamos que las DFBC rara vez tienen correlación con el EEG basal. La monitorización por videoelectroencefalograma puede ser una herramienta valiosa en estos casos17. El estudio del LCR mostró un citoquímico y microbiología sin alteraciones (permitiendo alejar otros diagnósticos). Se encuentran alteraciones hasta en un 60%-80% de los enfermos con ELP. En las encefalitis anti-LGI1 (ESA) hasta un 75% de los casos presentan un LCR normal18. Más allá de la normalidad citoquímica, se detectan autoanticuerpos neuronales en la mayoría de las EL. Estos anticuerpos en suero o LCR representan un hallazgo especifico en el diagnóstico y ocurre en el 80% de los pacientes13,19. Su detección facilita el diagnóstico de EL, promueve la identificación temprana de tumores subyacentes3,9, permite planificar el tratamiento específico y evaluar el pronóstico20. Es preferible solicitar un panel de anticuerpos dado que la mayoría de los síndromes clínicos pueden ser causados por una amplia variedad de autoanticuerpos (tabla 2). En 2008 los anticuerpos onconeurales solicitados en nuestra paciente fueron negativos, no contando con la posibilidad de solicitar anticuerpos contra antígenos de superficie celular que se evalúan actualmente. La ausencia de anticuerpos no invalida el diagnóstico de EL.
El contexto clínico, analítico y una RM sugestiva llevó al planteo de EL. Los anticuerpos antionconeurales negativos y la ausencia de neoplasia subyacente propiciaron el diagnóstico posible de ELNP (actualmente ESA).
Etiopatogenia
En la ESA, los anticuerpos dirigidos contra antígenos de membrana son los responsables directos del daño neuronal, cuya citotoxicidad es por mecanismos inmunitarios humorales mediada por complemento, con mejor respuesta a la inmunoterapia. En ocasiones estas AIE tienen una infección viral prodrómica, o presentan un trastorno autoinmune subyacente. La afección autoinmune hacia proteínas sinápticas puede dar como resultado la regulación a la baja de los receptores que conduce a una transmisión sináptica alterada asociada con la actividad epileptiforme19.En la ELP, la expresión tumoral de proteínas que normalmente también son expresadas por las neuronas inicia una reacción cruzada contra las estructuras límbicas como parte de la respuesta inmunitaria antitumoral. Surgirían así los anticuerpos onconeuronales contra diferentes proteínas intracelulares (intranucleares o intracitoplasmáticas). La lesión estaría mediada por células T citotóxicas que se dirigen a antígenos neuronales intracelulares y antígenos onconeuronales como parte de la respuesta inmunitaria al cáncer. Presentan peor evolución y son menos sensibles a la inmunoterapia16.
Diagnóstico diferencial
A pesar de su creciente reconocimiento como una causa poco común de alteración del estado mental, la AIE es un diagnóstico de exclusión con causas que a menudo se identifican durante la evaluación de diagnóstico estándar21(tabla 3). En nuestro caso la evaluación permitió alejar la probabilidad de meningoencefalitis infecciosa (especialmente encefalitis viral por herpes simple), la deficiencia de tiamina o de vitamina B12, intoxicación por drogas, enfermedad por priones (Creutzfeldt-Jakob), encefalopatía lúpica, tumor cerebral y estado epiléptico subclínico, entre otros cuadros. La presencia de hipotiroidismo subclínico con anti TPO elevados (400 UI) puede plantear un dilema con la encefalopatía de Hashimoto (EH). Los anti TPO, son comunes en la población general y a menudo se asocian con otras enfermedades autoinmunes incluyendo la AIE. La EH es una enfermedad clínicamente heterogénea que no tiene criterios diagnósticos definidos de etiología poco clara. Es poco probable que los anticuerpos anti tiroideos sean los mediadores de la encefalopatía, aunque las dos entidades podrían representar un espectro patogénico. Sin embargo, no existen características clínicas distintivas entre los pacientes positivos para anticuerpos antitiroideos con y sin anticuerpos antineuronales22. Un 60% de los casos de EH se presentan con una clínica recurrente episódica no progresiva con fenómenos de stroke like y cuya neuroimagen a menudo muestra lesiones hiperintensas en parches y confluentes en T2-FLAIR en la sustancia blanca subcortical, periventricular y profunda con un “patrón migratorio” en diferentes regiones del cerebro23.
En los últimos años el estudio de las EL muestra un escenario dinámico con reconocimiento continuo de nuevos autoanticuerpos contra proteínas de superficie de la célula neuronal que se manifiestan con síndromes clínicos específicos, asociación con neoplasias y diferentes respuestas al tratamiento6(tabla 2). Nuestra paciente presentó hechos clínicos y evolutivos distintivos que pueden incluirla dentro de la AIE por anti-LGI124,25 al presentar: hipoNa severa refractaria (65%-80% de los casos)26, trastornos mnésicos (70%-97%de los casos)18,19,27. Crisis epilépticas, específicamente DFBC (47% de estos pacientes), que consisten en episodios breves y frecuentes de contracciones involuntarias unilaterales o bilaterales de miembros superiores, con una postura distónica del brazo y a menudo acompañadas de una contracción facial breve18,19,26,28,29. Una excelente respuesta al tratamiento con mejoría cognitiva también es observada18,19.
Descrita en el año 2010, ESA por anti-LGI1 es el anticuerpo más común que se encuentra en la EL. La incidencia anual de ESA anti-LGI1 en los Países Bajos fue de 0,83 por millón18 con mayor prevalencia a los 50-60 años en el sexo masculino. La presentación clínica incluye deterioro cognitivo subagudo, pérdida de memoria a corto plazo, cambios del comportamiento del sueño y convulsiones. La prevalencia de hipoNa es del 60% al 88% de forma leve a moderada, aunque también puede ser grave y potencialmente mortal30, su causa exacta no está clara. Nuestro caso presentó hipoNa severa y persistente, cumpliendo con criterios diagnóstico de SIADH con una osmolalidad sérica baja y una osmolalidad urinaria inapropiadamente alta. En estos casos el SIADH resultante no responde solo a la restricción de líquidos, es necesaria la terapia inmunosupresora para su resolución. Nuestra paciente obtuvo una mejora significativa luego de la terapia con metilprednisolona e inmunoglobulina intravenosa que apunta claramente hacia el papel patogénico de los anticuerpos en la inducción de SIADH. Modelos animales han demostrado que LGI1 se expresa fuertemente en el hipotálamo, lo que podría respaldar la teoría de la hipoNa secundaria a un exceso de liberación de ADH. Sin embargo, LGI1 también se expresa en el túbulo renal, lo que plantea la posibilidad de un efecto de anticuerpos directos sobre éste31.
Tratamiento
La indicación se basa en estudios retrospectivos y consenso de expertos. Se enfoca en el tratamiento inmunosupresor y la remoción del tumor, cuando éste existe como disparador inmunológico. En los casos de ELP, remover el tumor primario controla el estímulo antigénico16. La inmunoterapia incluye corticosteroides en dosis altas, IGIV y plasmaféresis como tratamiento de primera línea3,26,32. Se puede administrar metilprednisolona 1 g diario i/v durante 5 días, y puede continuar con 1 g una vez a la semana durante 6 a 12 semanas. La Ig i/v se dosifica a 0,4 g/kg/día durante 5 días y luego 0,4 g/kg una vez a la semana durante 6 a 12 semanas. Es posible realizar plasmaféresis cada dos días durante 5-7 sesiones. Han sido desarrollados sistemas de puntuación para asistir en la predicción de resultados clínicos.
Un estudio de Clínica Mayo enfocado específicamente en demencia autoinmune, evidenció una mejoría en el 64% de los pacientes con terapia de primera línea en la primera semana de tratamiento. La mitad de los pacientes que no mejoraron lo hicieron con el tratamiento de segunda línea33. Como segunda línea se utiliza rituximab, ciclofosfamida, micofenolato de mofetilo o azatioprina3,34. La respuesta al tratamiento es del 44% para la ELP y hasta el 90% para la ESA anti-LGI. Con una respuesta rápida para detener las crisis epilépticas y más gradual para el trastorno neuropsicológico. Se asocia a recidivas (35% a los dos años) que requieren tratamiento con corticoides en forma prolongada18. Es posible realizar un tratamiento de mantenimiento para tratar de prevenir las recaídas durante 2 a 5 años. Tales tratamientos incluyen azatioprina, metotrexato, micofenolato y rituximab.
Se requiere también el tratamiento de los trastornos psiquiátricos, convulsiones y tratamientos de soporte del medio interno3,29.
Nuestra paciente recibió metilprednisolona i/v e IGIV presentando reducción de los episodios epilépticos, normalidad del Nap y estabilidad de los trastornos neuropsicológicos, persistiendo con el trastorno de la memoria. Continuó con corticoides vía oral en descenso progresivo, levotiroxina y quetiapina.
Las complicaciones de la AIE si no se tratan incluyen coma, hipercinesia, disfunción autonómica, necesidad prolongada de respiración artificial y tratamiento de cuidados intensivos35. El tratamiento oportuno es efectivo, aunque los déficits de memoria, función ejecutiva, trastornos del comportamiento, lenguaje y habilidades sociales tienden a ser los últimos en resolverse23. Aunque las ESA presentan menor asociación con neoplasias, la superposición de sus características clínicas e imagen con las demás AIE hace que se deba evaluar neoplasia subyacente pues un subgrupo de estas desarrollará tumores malignos, debiendo someterse a pesquisas con TC de tórax, abdomen y pelvis, así como una mamografía en mujeres, pruebas de antígeno prostático específico en suero y ecografía testicular en hombres. El PET corporal total en ELP cuando la TC no es concluyente aumenta la detección del cáncer36.
Conclusión
En un paciente con confusión e hipoNa debe tenerse en cuenta que la confusión puede no ser explicada solo por esta y puede existir un diagnóstico unificador. Se debe considerar el diagnóstico de AIE en cualquier paciente con alteración neurocognitiva, convulsiones e hipoNa inexplicable. En particular en este caso las DFBC pueden sugerir ESA por anticuerpos LGI1 cuyo tratamiento con inmunoterapia logra una respuesta en el 90% de los acasos37. Esto evita complicaciones devastadoras como la muerte o el deterioro cognitivo y atrofia cerebral18.
A pesar de la ausencia de anticuerpos específicos, en nuestra paciente el diagnóstico fue fuertemente sugerido por una combinación de características clínicas, hallazgos típicos de neuroimagen, ningún diagnóstico alternativo convincente y una buena respuesta al tratamiento empírico38, confirmándose en la evolución.