Introducción
Las fracturas proximales de la tibia afectan a una articulación de carga, son lesiones graves que frecuentemente derivan en limitaciones funcionales. Para preservar la función normal de la rodilla el ortopedista debe esforzarse por mantener la congruencia articular, conservar el eje mecánico normal, asegurar la estabilidad articular y recuperar así la amplitud completa de movimiento1.
Según Hohl, las fracturas de platillo tibial (FPT) representan el 1% de todas las fracturas y el 8% de las fracturas en el anciano. Las FPT abarcan un amplio conjunto de lesiones, con distintos grados de severidad en hundimiento y desplazamiento articular2.
Las FPT con hundimiento articular son lesiones de alta energía que se producen por una fuerza en valgo o en varo combinadas a una sobrecarga axial, en la cual el cóndilo femoral ejerce una fuerza de cizallamiento y compresiva sobre el platillo tibial subyacente. Con la edad, la resistencia del hueso esponjoso de la tibia proximal disminuye, siendo incapaz de soportar la carga axial, produciéndose así los hundimientos articulares3.
El grado de hundimiento del platillo tibial se puede clasificar siguiendo los criterios de De Coster: sin hundimiento grado 1, menor de 2 mm grado 2, entre 2 y 5 mm grado 3 y mayor a 5 mm grado 44,5.
Un hundimiento intraarticular mayor a 2 mm supone un riesgo aumentado para el desarrollo de osteoartrosis y dolor crónico de rodilla, siendo el objetivo de la cirugía restablecer y mantener la depresión de la superficie articular, debiendo rellenar la impactación de hueso metafisario6,7.
Actualmente existen en el mercado diferentes tipos de injertos estructurales para cumplir este objetivo. Los injertos se pueden dividir en biológicos, (subdividiéndose en autoinjerto, aloinjerto), y no biológicos (también llamados sustitutos sintéticos): metales porosos, vidrios bioactivos, cerámicas, polímeros sintéticos8.
La pregunta de investigación surge debido a que en ateneos postoperatorios de nuestra clínica universitaria hemos percibido que la conducta adoptada por los cirujanos ortopedistas en ocasiones no sigue un criterio único, optándose por diferentes tipos de injerto o sustitutos óseos para la reconstrucción de hundimientos.
Objetivos
Objetivo principal
Realizar una revisión sistemática de la literatura para evaluar si existe diferencia en los resultados clínicos, radiológicos y funcionales con el uso de diferentes tipos de injertos óseos o sustitutos sintéticos, así como tiempo quirúrgico y de consolidación en el tratamiento de fracturas de platillo tibial con hundimiento articular en pacientes mayores de 18 años.
Objetivo secundario.
Generar recomendaciones e indicaciones a partir de los resultados de este estudio que sean aplicables a nuestro medio, para elaborar un protocolo de tratamiento en el Instituto Nacional de Ortopedia y Traumatología (INOT).
Materiales y método
Estrategia de búsqueda
Se realizó una búsqueda sistematizada entre octubre y diciembre de 2021 en diferentes bases de datos de literatura médica disponibles: Medline interfase PubMed, Lilacs, Scielo, Cochrane y portal Timbó.
Se utilizaron los siguientes términos descriptores de búsqueda para las plataformas correspondientes: “tibial plateau fracture”, “bone grafting”, “bone substitutes” y los operadores booleanos AND. En portal timbó se utilizaron los mismos términos pero adaptados al lenguaje español: “fractura de platillo tibial”, “injerto óseo”, “sustitutos oseos”.
Criterios de inclusión
- Pacientes mayores de 18 años, sin límite de edad superior.
- Fracturas de platillo tibial externo o interno que asociaron hundimiento articular, en las que se realizó reducción abierta o artroscópica, con fijación interna y aporte de injerto óseo o material sintético en el tratamiento.
- Artículos publicados en lenguaje español, inglés, portugués.
- Publicaciones enero 1980-diciembre 2021.
- Estudios realizados en seres humanos.
- Estudios comparativos entre tipos de injertos.
Criterios de exclusión
- Artículos publicados en otros idiomas.
- Publicaciones fuera de las fechas estipuladas.
- Investigación en animales o preparados cadavéricos.
- Pacientes con edades menores a 18 años.
- Fracturas de platillo tibial que no asocian hundimiento articular.
- Fracturas en las que se optó por tratamiento ortopédico.
- Estudios no comparativos.
Selección de artículos
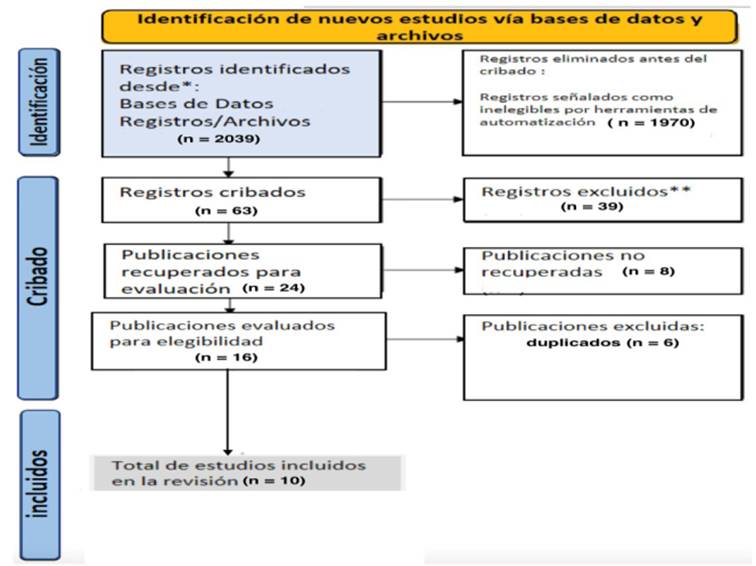
Se utilizó el protocolo PRISMA 2020 de revisiones como guía para la selección de artículos y el correspondiente diagrama de flujo. La búsqueda fue realizada y revisada por dos investigadores de manera independiente8.
En el buscador PubMed se obtuvieron un total 1.786 artículos para el término MESH “TIBIAL PLATEAU FRACTURES”, utilizando los términos MESH: “BONE GRAFTING”, “BONE SUBSTITUTES” y los operadores booleanos [AND], combinándose los elementos se obtuvo un total de 23 estudios, una vez aplicados los filtros de lenguaje, fecha de publicación y estudios en seres humanos, se recuperaron 15 artículos.
Para la biblioteca Cochrane con los términos MESH obtuvimos 124 artículos, de los cuales al aplicar los operadores booleanos recuperamos 16 que se mantuvieron al aplicar los filtros antes mencionados, siendo el número final 7 artículos.
En Lilacs encontramos 33 estudios con los términos MESH, aplicando operadores booleanos y filtros, tan solo se recuperó un artículo.
Para Scielo se recuperaron 27 artículos, luego de aplicados los operadores booleanos y los filtros nos quedamos con un artículo.
Finalmente, en Portal Timbó se encontraron 69 artículos, de estos ninguno fue recuperado aplicando operadores y filtros correspondientes.
La sumatoria de artículos disponibles fue de 24 para las 5 bases de datos utilizadas, 6 de ellos fueron excluidos por estar disponibles en varias bases a la vez, quedando de esta forma 18 estudios.
De los 18 se excluyeron por las características del título y abstract 5 artículos. Tres de ellos no fueron posibles de recuperar, llegando al número final de 10 artículos (figura 1).
Resultados
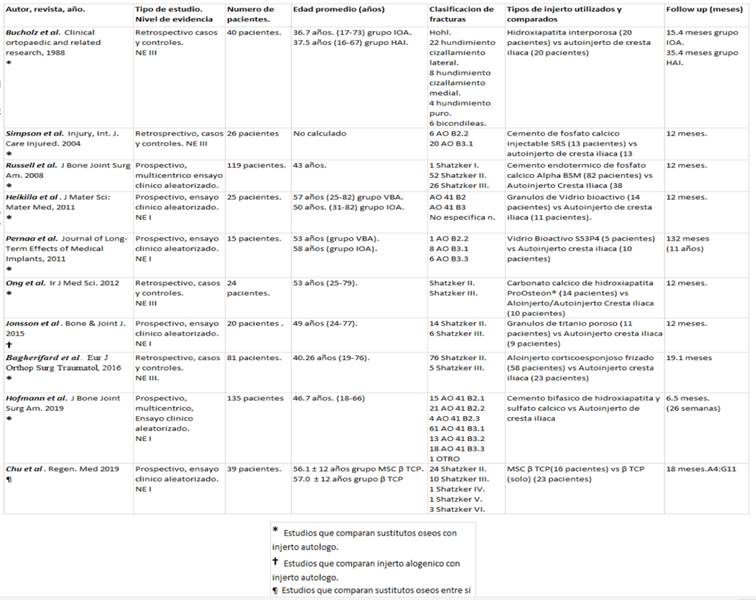
Los tipos de injertos y sustitutos óseos para rellenar el defecto óseo de las fracturas de tibia proximal encontrados en la revisión representaron un total de 10: autoinjerto óseo de cresta íliaca; aloinjerto corticoesponjoso frizado; betafosfato tricálcico (βTCP); stem cells mesenquimatosas/βTCP (MSC/βTCP); cemento bifásico de hidroxiapatita y sulfato cálcico; gránulos de titanio poroso; carbonato cálcico de hidroxiapatita; vidrio bioactivo S53P4; cemento endotérmico de fosfato cálcico e hidroxiapatita interporosa.
Las muestras analizadas fueron bastante heterogéneas, alcanzando una sumatoria total de 524 pacientes. El artículo con número de muestra más pequeño fue el de Pernaa y colaboradores9: 15 pacientes en total. El mayor N correspondió al estudio de Hofmann y colaboradores10, con un total de 135 pacientes.
La edad en años promedio fue 49 años. El estudio con menor promedio de edad es el de Bucholz y colaboradores11: 36,5 años. El mayor promedio de edad fue 58 años en el estudios de Pernaa y colaboradores9. Destacamos que en uno de los artículos (Simpson y colaboradores12) no se detalló la edad de los pacientes.
Las clasificaciones utilizadas para describir los patrones de fractura del extremo proximal de la tibia fueron Schatzker13 en cinco casos, alfanumérica de la AO en cuatro casos, y Hohl2 en un solo caso.
En la mayoría de los artículos el seguimiento (follow up) de los pacientes fue de 12 meses (cinco de ellos), el tiempo mínimo fue 6,5 meses de seguimiento para Hoffman y colaboradores10. Mientras que 132 semanas (11 años) representó el máximo correspondiendo a Pernaa y colaboradores9.
Vemos que los diez artículos seleccionados para la revisión fueron heterogéneos para el tipo de injerto/sustituto óseo comparado en el objetivo, la clasificación de fracturas y el tiempo de seguimiento posoperatorio (follow up).
Para un análisis más detallado de los resultados se dividieron en tres grupos.
. Estudios que comparan injerto óseo autólogo vs. injerto alogénico.
. Estudios que comparan injerto óseo autólogo con sustitutos sintéticos.
. Estudios que comparan sustitutos sintéticos entre sí.
Para el grupo de injerto alogénico se obtuvo un artículo con nivel de evidencia I.
Para el segundo grupo se obtuvieron ocho artículos con diferentes niveles de evidencia, cuatro nivel de evidencia (NE) I, y NE III los siguientes cuatro.
En cuanto al grupo que comparó sustitutos óseos entre sí mismos se obtuvo un artículo también NE I.
Las principales características de los artículos analizados se exponen en la (tabla 1).
Estudios que comparan injerto alógenico con injerto óseo autólogo
El estudio de Bagherifard y colaboradores14, fue el único recuperado en este grupo.
Es un estudio retrospectivo, caso control, realizado entre 2010 y 2014 en Francia.
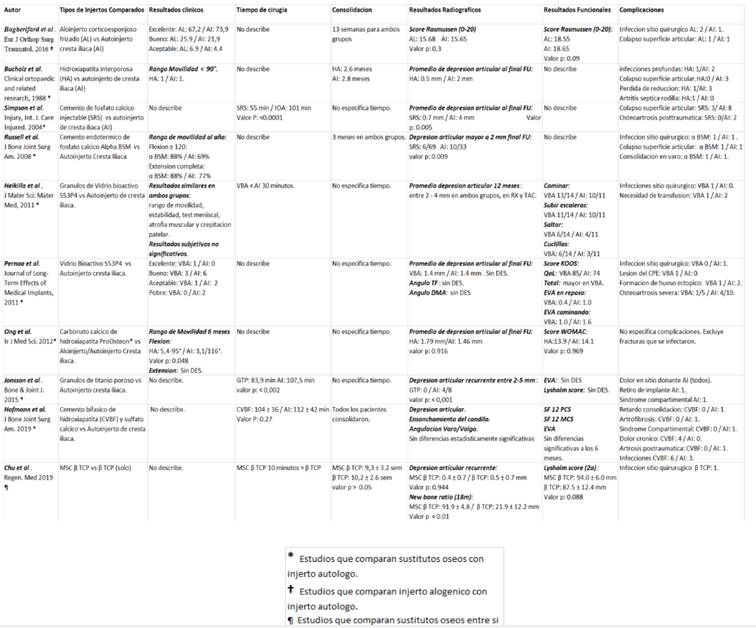
Incluye 81 pacientes con FPT con hundimiento, formando dos grupos: aloinjerto (AL) 58 pacientes y autoinjerto (AI) 23 pacientes. Los resultados se evaluaron clínica y funcionalmente con score de Rasmussen15 modificado (0-20) y radiográficamente con proyecciones anteroposteriores y laterales de rodilla afectada.
Todas las fracturas consolidaron a las 13 semanas.
Funcionalmente no se encontraron diferencias estadísticamente significativas con los diferentes tipos de injerto (valor p=0,09).
Score radiológico 15,65 AI y 15,68 AL. Tampoco hubo diferencias estadísticamente significativas (valor p=0,3).
La tasa de complicaciones fue comparable entre grupos. La infección local fue la más encontrada, dos casos en el grupo AL y un caso en el grupo AI. La otra complicación reportada fue el colapso articular: un caso para cada uno de los grupos.
Estudios que comparan sustitutos óseos con injerto óseo autólogo
En este grupo se seleccionaron ocho estudios. El tipo de sustituto óseo utilizado fue diferente en varios de ellos, así como la forma de medir los resultados clínicos, imagenológicos y funcionales, por lo cual fue dificultosa la comparación entre ellos. La síntesis de los resultados se expone en la (tabla 2).
Resultados clínicos
En cuatro de los artículos se midieron los rangos de movilidad como parámetro clínico y se compararon entre grupos. En tres estudios los resultados clínicos se expresaron mediante criterio subjetivo.
El artículo de Ong y colaboradores16 fue el único que encontró diferencias estadísticamente significativas para la flexión de rodilla a favor del grupo tratado con IOA a los 6 meses, siendo el rango 3-116°, con un valor p de 0,048. La extensión no presentó diferencias. En dicho estudio se comparó carbonato de calcio de hidroxiapatita interporosa (ProOsteon ®) con IOA.
En cambio Russell y colaboradores17 reportaron una leve superioridad del rango de movimiento para la flexión ≥120° y la extensión completa en pacientes tratados con cemento de fosfato cálcico biorreabsorbible (CFCB α BSM) 88%, frente a 69% y 77% para los tratados con IOA. Estos resultados no fueron estadísticamente significativos.
Comparando hidroxiapatita interporosa e IOA, Bucholz y colaboradores11 midieron el rango de movilidad completo, informando que solamente dos pacientes (uno en cada grupo) no superaron los 90° de amplitud.
Heikiila y colaboradores18, además de medir el rango de movilidad, incluyen en su valoración clínica estabilidad de rodilla, test meniscales, atrofia muscular y crepitación patelar, hallando resultados similares entre los grupos estudiados con gránulos de vidrio bioactivo (VBA) S53P4 vs IOA. Por otra parte la valoración subjetiva de los pacientes tampoco mostro diferencias.
También se comparan VBA e IOA en Pernaa y colaboradores9, los resultados clínicos solamente se expresan de forma subjetiva según la opinión de los pacientes. Grupo VBA: Excelente: 1; Bueno: 3; Aceptable: 1. Grupo IOA: Excelente: AI: 0, Bueno: AI: 6; Aceptable: AI: 2; Pobre: AI: 2 Pobre: AI: 2. Debido al bajo número de pacientes las diferencias no son significativas.
El resto de los estudios no describen resultados clínicos.
Tiempos quirúrgicos
En tres de los cuatro artículos que miden esta variable, existe diferencia estadísticamente significativa a favor de que el uso de los sustitutos óseos disminuye los tiempos de la cirugía. Simpson y colaboradores12 compararon cemento de fosfato cálcico inyectable (SRS): 55 min vs. IOA: 101 min, con un valor p:<0,0001. Jonsonn y colaboradores19: gránulos de titanio poroso (GTP) 83,9 min vs IOA: 107,5 min valor p: <0,002. Heikiila y colaboradores14 refieren un tiempo 30 minutos menor en el grupo tratado con VBA que en el grupo IOA, no realizaron cálculo estadístico sobre la variable.
Hoffman y colaboradores10 comparando cemento bifásico de hidroxiapatita y sulfato cálcico (CVBF) 104 ± 36 min vs. IOA 112 ± 42 min (p=0,27), no encontró diferencias estadísticamente significativas.
No se evalúan tiempos quirúrgicos en el resto de los artículos.
Consolidación
No existieron diferencias estadísticamente significativas entre el grupo con sustitutos óseos y el control en los artículos que exponen los tiempos de consolidación.
Bucholz y colaboradores11 informan que la consolidación en el grupo tratado con hidroxiapatita fue de 2,6 meses siendo el control con IOA 2,8 meses. Estos hallazgos son similares en tiempo a los reportados por Russell y colaboradores17, 3 meses para ambos grupos comparando CFCB e IOA.
Únicamente estas dos investigaciones incluyen los tiempos de consolidación en sus resultados.
Resultados radiográficos
En todos los artículos se estudian los resultados radiográficos generalmente al final del follow up, destacándose la depresión articular recidivante (DAR) como el principal parámetro cuantificado.
Los trabajos de Heikiila18 y Pernaa y colaboradores9 comparando VBA con IOA no encontraron diferencias estadísticamente significativas en el promedio de DAR al final de su follow up. Tampoco se destacan diferencias significativas en el estudio de Ong y colaboradores16 con carbonato cálcico de hidroxiapatita (p=0,916), al igual que Hoffman y colaboradores10 comparando cemento bifásico de hidroxiapatita, que no reportan diferencias.
Por su parte Bucholz y colaboradores11 reportan un promedio menor de DAR en su artículo con hidroxiapatita interporosa, aunque no realizan cálculos estadísticos.
Estos hallazgos son compartidos por Simpson12 y Russell y colaboradores17 quienes encuentran una menor DAR utilizando cemento de fosfato cálcico, siendo SRS: 0,7 mm vs AI: 4 mm (p=0,005), SRS: 6/69, AI: 10/33 (p=0,009) respectivamente. El trabajo de Russell toma depresión mayor a 2 mm para cuantificar sus resultados.
Jonnson y colaboradores19 con GTP reporta diferencias en DAR al final del seguimiento con un valor p <0,001, debido a que ningún paciente del grupo GTP presentó una depresión mayor a 2-5 mm, mientras que 4/8 injertados con IOA sí lo hicieron.
Resultados funcionales
Bucholz11, Simpson12 y Russell y colaboradores17 no describen resultados funcionales.
La escala visual analógica se utiliza en tres estudios (Pernaa 9, Jonsson19 y Hoffman y colaboradores10) en ninguno existen diferencias estadísticamente significativas.
En los demás estudios no se utilizan los mismos scores funcionales utilizados. Se destacan score de Koos20 (Pernaa9), Womac21, (Ong14), Lysholm22 (Jonnson17), SF PCS, SF MCS 12 (Hoffman10).
Todos los trabajos coinciden en que no hay diferencias estadísticamente significativas en los resultados funcionales sin importar el tipo de injerto utilizado.
Complicaciones
El estudio de Ong y colaboradores14 no informa complicaciones, este no es su objetivo.
Las infecciones del sitio quirúrgico y las infecciones profundas son las complicaciones que más se reportan en los estudios, existiendo discrepancias su predominancia entre los grupos comparables dependiendo del estudio analizado.
Existió un caso de artritis séptica de rodilla en Bucholz y colaboradores11, utilizando HA como injerto.
El colapso de la superficie articular predominó en el grupo injertado con IOA en los trabajos de Bucholz11, Simpson12, Russell15 y Jonsson17 lo que es consecuente con los expresado en los resultados radiográficos de dichos estudios. En los demás artículos no existieron diferencias estadísticamente significativas.
Se reportó síndrome compartimental en dos pacientes, ambos injertados con IOA, en los estudios de Jonnson17 y Hoffman10.
El desarrollo de osteoartrosis postraumática ocurrió en un total de nueve pacientes, ocho con IOA y tan solo uno con VBA.
El estudio de Jonnson y colaboradores17 refiere que todos los pacientes del grupo IOA padecieron dolor a nivel del sitio donante en agudo.
Se informa dolor crónico de rodilla en cuatro pacientes con cemento bifásico de hidroxiapatita.
Las complicaciones que presentaron menor incidencia fueron: consolidación en varo (cemento de fosfato cálcico un caso), lesión del CPE (VBA un caso), formación de hueso ectópico (un VBA y dos IOA), artrofibrosis (IOA un caso), y retardo de consolidación (IOA un caso).
Estudios que comparan sustitutos óseos entre sí mismos
La publicación de Chu y colaboradores23 representa el único artículo recuperado con estas características.
En este ensayo clínico aleatorizado se estudiaron 39 paciente, de los cuales 16 pertenecieron al grupo MSC/βTCP y 23 al grupo βTCP. Se incluyeron FPT con hundimiento desde Shatzker II a VI13.
Su objetivo es evaluar la eficacia clínica de stem cells mesenquimales combinadas con fosfato tricálcico beta (MSC βTCP) preparadas con el sistema circulatorio de enriquecimiento y combinación (SECCS) a partir de médula ósea tomada de cresta ilíaca comparando los resultados obtenidos con el βTCP poroso aislado en FPT con hundimiento.
El parámetro “nuevo radio óseo” (NBR) fue evaluado para medir la degradación del sustituto óseo y la regeneración con hueso autólogo del defecto óseo inicial, expresando el NBR en porcentaje con respecto al tamaño total del área del defecto.
La función de la rodilla se evaluó con el Lysholm Score22 luego de 2 años de la cirugía.
Resultados imagenológicos: no existió diferencia estadísticamente significativa en la depresión de la superficie articular recidivante para ambos grupos.
MSC/βTCP implantado en el área de injerto óseo fue degradado a los 18 meses luego de la cirugía. La densidad del hueso nuevo fue igual a la del hueso normal, integrándose al hueso nativo circundante. No se observó degradación ni osteointegración en pacientes que recibieron βTCP aislado.
El NBR en el grupo MSC/βTCP fue 91,9±4,8%, mientras que el promedio de NBR en βTCP fue de 21,9±12%, siendo este resultado estadísticamente significativo (valor p <0,01).
La recuperación funcional no presentó diferencias estadísticamente significativas, el score de Lysholm (22) promedio fue 94 ± 6 para los pacientes MSC/βTCP y 87,5 ± 12.4 βTCP con un valor p 0.088.
Como complicaciones un solo paciente del grupo βTCP presentó infección local.
Los resultados analizados se expresan en la (tabla 2).
Discusión
Hemos analizado 10 publicaciones recuperadas que evidencian una gran heterogeneidad en los tipos de injertos estudiados, resultados clínicos y funcionales medidos y en la evaluación imagenológica.
El sustituto óseo ideal debe de tener las características de ser osteoinductor, osteoconductor y osteointegrador, estar disponible en cantidades ilimitadas, no generar complicaciones agregadas, no aumentar los tiempos de cirugía, además de ser costo efectivo desde el punto de vista económico23.
El IOA extraído de la cresta ilíaca ipsilateral es considerado el gold standard para el relleno de defectos óseos en FPT con hundimiento24, siendo utilizado como grupo control para la valorar la eficacia de otros tipos de injertos como lo hemos comprobado en 9 de 10 de los artículos seleccionados para esta revisión. A pesar de esto, esta técnica no se encuentra exenta de complicaciones.
Según Arrington y colaboradores25, las complicaciones de la extracción de injerto óseo de la cresta ilíaca como sitio donante se pueden dividir en mayores (hernias abdominales, fractura del hueso ilíaco, lesiones nerviosas, lesiones vasculares, infecciones profundas y hematomas profundos) y menores (hematomas menores, infecciones superficiales, dolor residual y seromas). En su estudio que incluyó 414 pacientes, 10% sufrió complicaciones menores y 5,8% complicaciones mayores.
Estos datos coinciden con los hallazgos de Palmer y colaboradores26 que refieren en su serie que las complicaciones mayores oscilan entre 0,7% y 25%, mientras que las menores van de 9,4% a 24%.
La extracción supone un aumento de los tiempos quirúrgicos11, la cantidad de hueso extraíble no es ilimitada y, sobre todo en pacientes añosos, no aporta una estructura adecuada para la carga de peso, este hallazgo es consonante con nuestra revisión.
Los injertos alogénicos, a pesar de encontrarse en cantidades relativamente ilimitadas y suficientes para rellenar cualquier defecto, tampoco están libres de complicaciones. Se describe la posibilidad de transmisión de enfermedades, siendo esta la complicación más grave, respuesta inflamatoria del huésped contra el injerto y la incorporación no consistente27,28.
Para evitar la transmisión de enfermedades se somete a este tipo de injerto a los procedimientos de congelado y secado, lo cual destruye las células osteogénicas y deja al hueso con capacidad únicamente osteoconductora29.
En nuestra revisión contamos con un solo estudio que compara injerto alógeno con autógeno, no existiendo diferencias significativas en los resultados clínicos, funcionales (score de Rasmussen) e imagenológicos, siendo las complicaciones comparables entre grupos.
Los sustitutos óseos sintéticos surgen como alternativa para sortear todas estas complicaciones.
Son osteoconductores debido a sus propiedades estructurales porosas, pero pierden capacidad osteoinductora a menos que se les agregue células ostegénicas, como se afirma en el artículo de Chu y colaboradores23.
Es difícil comparar resultados de sustitutos sintéticos en conjunto debido a que existen materiales con propiedades estructurales y mecánicas diferentes, pero si tomamos las conclusiones de los artículos citados, encontramos que la principal ventaja es la reducción del tiempo operatorio y que no son inferiores en el mantenimiento de la superficie articular, evitando el colapso recurrente.
Interpretamos que existe una mayor difusión de los sustitutos óseos por parte de las industrias farmacéuticas, esto es debido a que en tres de los artículos, que están catalogados como nivel de evidencia I, existió financiación por diferentes empresas interesadas en los objetos de estudio.
Comparando sustitutos óseos con IOA los resultados funcionales y clínicos no fueron inferiores, ni presentaron diferencias estadísticamente significativas en ninguno de los estudios que se incluyeron, siendo este el hallazgo más relevante en esta revisión.
En los estudios seleccionados se comparan FPT con diferentes patrones lesiónales, creemos que los resultados podrían verse alterados por esta razón haciendo difícil su comparación. Aunque esto no se exprese concretamente, nos surge la interrogante ¿es lo mismo tratar un hundimiento puro o un hundimiento con cizallamiento y conminación metafisaria?.
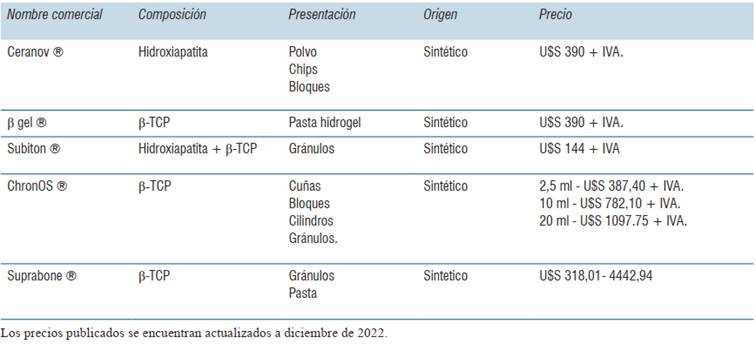
En Uruguay existen cinco presentaciones de sustitutos óseos al día de hoy, los cuales son importados por diferentes empresas. Los mismos son Ceranov® (Hidroxiapatita), β Gel® (βTCP), Subiton® (combinación de βTCP con hidroxiapatita), ChronOs® (βTCP), Suprabone® (βTCP), los costos de ellos oscilan entre U$S 144 y U$S 1097,5, dependiendo del producto y la cantidad. Estos valores fueron obtenidos por vendedores comerciales de las empresas importadoras (tabla 3).
Conclusiones
Se desprende de nuestra revisión que el IOA continúa siendo el gold standard a pesar de sus posibles complicaciones vinculadas al sitio donante, las cuales debemos conocer y tener en cuenta para lograr buenos resultados quirúrgicos.
Tanto el aloinjerto como los sustitutos sintéticos no demostraron ser inferiores en resultados clínicos, funcionales e imagenológicos representando una opción válida para el tratamiento estas lesiones.
Es dificultoso elaborar un protocolo de tratamiento que sugiera qué tipo de injerto debe usarse en estas lesiones por la gran cantidad de variables presentes. La decisión recae sobre el cirujano tratante, teniendo en cuenta el tamaño del hundimiento, el tipo de fractura y los materiales con los que cuenta en el centro que desempeña su labor.
Se necesita un mayor número de estudios, con buen nivel de evidencia, mayores muestras, mayor tiempo de seguimiento y con financiación independiente para poder evidenciar si realmente existe un tipo de injerto superior a otro para el relleno de estos defectos metafisarios.