Introducción
El paciente que sufre una injuria encefálica aguda grave constituye una causa frecuente de ingreso a la unidad de cuidados intensivos (UCI). A pesar de los avances en su monitorización y manejo terapéutico, continúa teniendo una elevada morbilidad y mortalidad.
Existe una importante heterogeneidad en su manejo clínico a nivel internacional, con diferente nivel de evidencia, lo que ha sido señalado en varios estudios sobre el tema1-5. Se han implementados estudios de efectividad comparativa como estrategia complementaria para fortalecer dicha evidencia, mediante la evaluación de las prácticas clínicas de los diferentes centros que realizan una intervención clínica6. Olson y colaboradores encontraron en una encuesta nacional en EE.UU. una importante variabilidad en la práctica asociada a la monitorización de la presión intracraneana (PIC)7. En otro estudio realizado por la colaboración europea CENTER-TBI, se encontró una gran variación respecto a las medidas de primer y segundo nivel en el tratamiento de la hipertensión intracraneana (HIC)8. Las encuestas realizadas por la la SEMICYUC en España también muestran heterogeneidad significativa en el manejo de los pacientes con trauma encefalocraneano (TEC), hemorragia subaracnoidea (HSA) y ataque cerebrovascular (ACV) isquémico2,9.
En nuestro país, no existe hasta el momento un estudio de esta naturaleza. El objetivo del presente trabajo es conocer las características de la atención y el manejo de los pacientes neurocríticos en Uruguay.
Material y método
Se realizó un estudio prospectivo, descriptivo y transversal. Consistió en una encuesta telefónica basada en un cuestionario de estructuras y procesos sobre la asistencia del paciente neurocrítico en las UCI de nuestro país en 2022. Estructura se refiere a las condiciones bajo las cuales se brinda atención al paciente (por ejemplo: número de camas, instalaciones hospitalarias) y procesos se refiere a las actividades centradas en la asistencia del paciente neurocritico (por ejemplo: neuromonitorización, protocolos terapéuticos, escalas clínicas de evaluación).
El cuestionario constó de 32 preguntas sobre las características estructurales de las diferentes UCI, así como prácticas clínica de manejo en las patologías más frecuentes del paciente neurocrítico: TEC, HSA, ACV isquémico, hemorragia intracerebral espontánea y estado epiléptico. Se entrevistó a un médico jefe o coordinador por cada UCI, de forma voluntaria, anónima y sin incluir datos patronímicos de los pacientes. Dado que en nuestro país no existe formación especializada acreditada en la atención de pacientes neurocríticos, para la realización de la encuesta se consideró la realización de cursos, talleres o pasantías documentadas realizadas por el médico intensivista o la licenciada en enfermería.
El presente trabajo fue diseñado por iniciativa y con el aval científico de la comisión de neurocríticos de la SUMI, de acuerdo a la evidencia y opinión de expertos.
Análisis estadístico
Se realizó un análisis descriptivo para la distribución de frecuencias absolutas y relativas de las variables estudiadas. En las variables cuantitativas se calcularon medidas descriptivas tales como la media y el desvío estándar (DE). Para el análisis de asociación de variables categóricas se realizó el test de Chi cuadrado o test exacto de Fisher cuando correspondía. Se consideró como estadísticamente significativo un valor p<0,05. El procesamiento estadístico se realizó en el programa Statistical Package for the Social Sciences (IBM SPSS Statistics), versión 21.0.
Resultados
Respondieron a la encuesta 52 UCI, de un total de 53 (98% del total del país). Totalizan 721 camas de medicina intensiva. Treinta y cinco UCI (67%) y 332 camas corresponden al interior, en tanto que 17 unidades (33%) y 389 camas a Montevideo. Dieciocho UCI (35%) pertenecen al sector asistencial público y 34 (65%) al sector privado. El 29% recibe posgrados o residentes de medicina intensiva.
Cincuenta UCI (96%) reciben pacientes neurocríticos. Solamente 6% cuentan con UCI neurocríticas especializadas. En 40% de las unidades hay médicos con formación especializada en la atención de pacientes neurocríticos, en tanto que en 13% hay licenciadas en enfermería con orientación neurocrítica.
En la (figura 1) se muestra la disponibilidad de técnicas de neuroimagen. La tomografía computada (TC) es la más accesible (80,7%), seguida por la resonancia magnética (RM) y la angiografía digital (30,7% y 21,1% respectivamente).
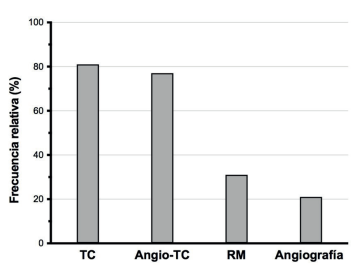
Figura 1: Disponibilidad de técnicas de neuroimagen. TC: tomografía computada; Angio-TC: angiotomografía computada; RM: resonancia magnética.
El 46,1% de las UCI tienen disponibilidad de médico neurocirujano en forma presencial (5,7% en formato 24/7 y 40,4% como guardia de retén). El 51,9% cuentan con médico neurocirujano mediante consulta telefónica, en tanto que una UCI (1,9%) no tiene disponibilidad de dicha especialidad quirúrgica.
La técnica de neuromonitorización invasiva más utilizada es la PIC (65,4% de las UCI), seguida por la saturación yugular de oxígeno (26,9%) y la presión tisular de oxígeno (1,9%) (figura 2).
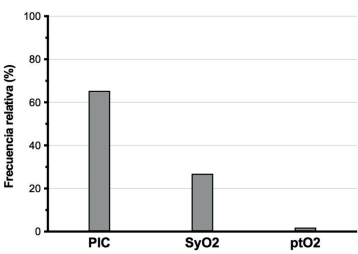
Figura 2: Distribución de las técnicas de neuromonitorización invasiva. PIC: presión intracraneana; SyO2: saturación yugular de oxígeno; ptO2: presión tisular de oxígeno.
Los dispositivos de monitorización de la PIC más frecuentemente utilizados son el catéter subdural (88%) y el tornillo subdural (65%). Le siguen en frecuencia decreciente el catéter intraventricular (65%) y el catéter parenquimatoso (9%).
El 58% de las UCI tiene acceso a alguna técnica de neuromonitorización no invasiva. En la (figura 3) se muestra la distribución de la disponibilidad de las diferentes técnicas no invasivas de monitorización neurológica.
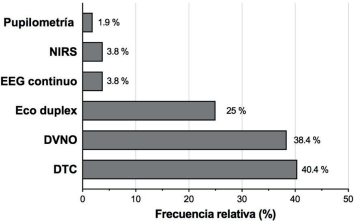
Figura 3: Distribución de las técnicas de neuromonitorización no invasiva. DTC: Doppler transcraneano; DVNO: medida ultrasonográfica de la vaina del nervio óptico; Eco duplex: eco-Doppler transcraneano; EEG: electroencefalografía.
En la (figura 4) se muestran las estrategias terapéuticas utilizadas en las UCI para el control de la HIC con sus frecuencias respectivas. La osmoterapia es la medida más utilizada (100% con solución salina hipertónica y 60% con manitol). Le siguen propofol (85,4%), bloqueo neuromuscular (78,1%), craniectomía descompresiva (75,6%), drenaje ventricular externo de líquido cefalorraquídeo (75,6%), indometacina (70,7%), drenaje lumbar (53,6%), hiperventilación (43,9%) y barbitúricos (21,9%).
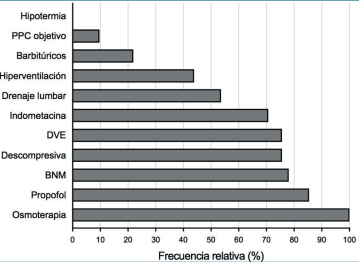
Figura 4: Distribución de las opciones terapéuticas para el control de la hipertensión intracraneana en las diferentes UCIs. DVE: drenaje ventricular externo de líquido cefalorraquídeo; PPC objetivo: estrategia de aumento de la presión de perfusión cerebral; BNM: bloqueo neuromuscular.
En relación al manejo del ACV isquémico, 29% de las UCI tienen una unidad de ACV o un sector destinado a su manejo. Se realiza trombólisis intravenosa en 88% de las UCI, siendo el activador tisular del plasminógeno (rTPA) el más utilizado (89%), seguido por tenecteplase (19%). La decisión de trombólisis es tomada por el médico intensivista de guardia en un 78% de los casos, por el médico de emergencia con apoyo de intensivista en 15% y por neurólogo de guardia en 7%. Se realiza trombectomía mecánica en 23 UCI (44%), siendo la misma esporádica y no como parte de un protocolo sistematizado en el 60% de los casos.
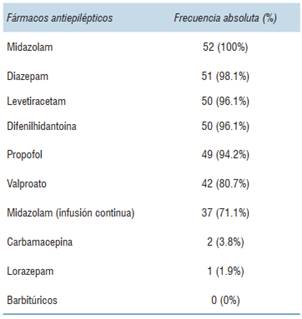
En la (tabla 1) se resumen los fármacos utilizados para el manejo del estado epiléptico, los más utilizados son las benzodiacepinas, levetiracetam, difenilhidantoína y propofol.
En cuanto al tratamiento de la HSA aneurismática, se utiliza ácido tranexámico como parte del tratamiento médico para disminuir el riesgo de resangrado precoz en un 98% de las UCI. Para la resolución definitiva del aneurisma, se realiza clipado quirúrgico en 98% y tratamiento endovascular en 66%, requiriendo traslado a otro centro en 81% de los casos.
En lo que respecta a la prevención de complicaciones en la UCI, se realiza profilaxis: antiepiléptica en 98%, de hemorragia digestiva en 100% y de la enfermedad venosa tromboembólica con heparina de bajo peso molecular en 98% y compresión neumática de miembros inferiores en 68% de las unidades. Solamente el 56% de las UCI cuentan con técnico fisioterapeuta.
El 96% de las UCI cuentan con protocolos de actuación clínica: tratamiento de HIC (79%), manejo de la HSA (90%), del ACV isquémico (96%), del estado epiléptico (80%) y de la hemorragia intracerebral espontánea (11%). El 61% de las unidades realizan ateneos clínicos (semanal en 28%, quincenal en 6% y mensual o anual en 38%).
La escala de coma de Glasgow es utilizada en el 100% de las UCI como valoración objetiva y longitudinal de los pacientes neurocríticos, en tanto que solamente un 15% de las unidades utilizan escalas neurológicas al egreso, como el Glasgow Outcome Score (GOS) en 75% y el Glasgow Outcome Score Extendido (GOSE) o Escala de Rankin modificada (mRS) en 12%10-12.
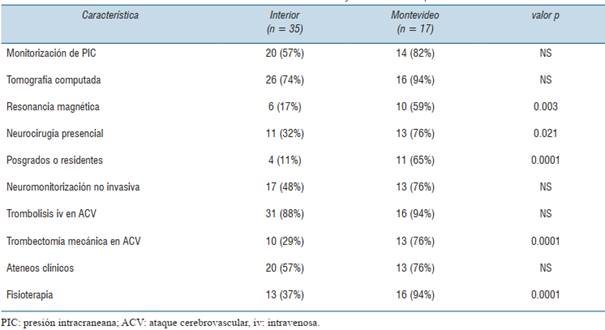
En la (tabla 2) se muestran las características diferenciales más importantes entre las UCI según su distribución geográfica, dividiendo al país entre Montevideo e interior del país. Se destaca la mayor disponibilidad en las UCI de Montevideo de estudios de resonancia magnética, neurocirujano en forma presencial, trombectomía mecánica para ACV y fisioterapia. Estas diferencias fueron estadísticamente significativas.
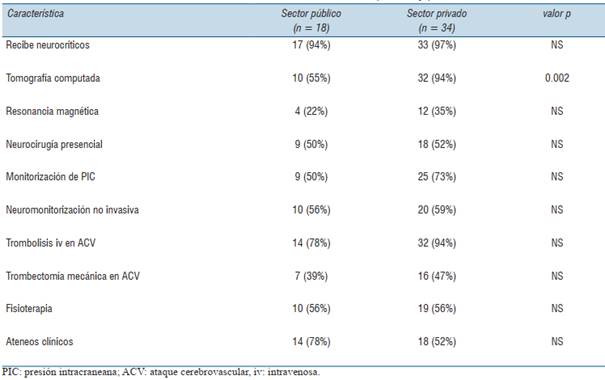
No se encontraron diferencias importantes en las características estudiadas entre las UCI del sector asistencial privado y público de nuestro país. La disponibilidad de TC fue mayor en las UCI del sector privado en relación al público, de forma estadísticamente significativa (tabla 3).
Discusión
La solidez de la evidencia que respalda las recomendaciones de atención y tratamiento de los pacientes neurocríticos continúa siendo baja, a pesar de los avances de los últimos años. En este sentido, se han propuesto estudios de efectividad comparativa como un marco para proporcionar evidencia para la atención óptima de este tipo de pacientes. El primer paso en la investigación de efectividad comparativa es conocer y mapear la variación existente6,13. El presente estudio es el primer trabajo realizado en nuestro país que intenta conocer las prácticas de atención de los pacientes neurocríticos.
Encontramos una considerable variación en las estructuras y procesos de atención de los pacientes neurocríticos entre las UCI encuestadas. La disponibilidad de estudios de neuroimagen varía de forma significativa de acuerdo a la distribución geográfica de las unidades y a los subsectores público-privado de atención sanitaria. La accesibilidad a médico neurocirujano también refleja una importante variación según la ubicación geográfica de la UCI considerada, lo cual puede explicarse por el escaso número de dichos especialistas disponibles, sobre todo en el norte de nuestro país. Existen diferencias, aunque no significativas, entre la instrumentación de neuromonitorización invasiva y no invasiva en las UCI encuestadas, lo cual puede explicarse también por la mayor accesibilidad a capacitación en estas nuevas técnicas de monitorización por parte de los médicos que trabajan en las unidades de Montevideo.
Si bien se ha avanzado mucho en la homogeinización de la trombólisis intravenosa para la reperfusión en el ACV isquémico, persisten variaciones significativas en las posibilidades de realizar trombectomía mecánica a este tipo de pacientes según el lugar geográfico de nuestro país que se considere, lo que puede explicarse por el limitado número de médicos neurointervencionistas en nuestro medio así como su concentración en la capital del país. La accesibilidad a tratamientos de apoyo muy necesarios en el paciente neurocrítico como la fisioterapia también muestra una importante disparidad entre las UCI encuestadas.
La heterogeneidad y variación entre las estructuras y prácticas clínicas de atención del paciente neurocrítico han sido reportadas también en varios estudios internacionales1-5,7-9,13-15. La mayoría de ellos fue realizado en unidades especializadas en el manejo de pacientes neurocríticos, lo cual se diferencia de nuestro trabajo que incluyó a todas las UCI del país. En el estudio realizado por la Sociedad Española de Medicina Intensiva (SEMYCIUC) en 2019 se confirma dicha variabilidad, si bien la disponibilidad de neuroimágenes así como neuromonitorización invasiva y no invasiva fue mayor que en nuestra población (por ejemplo, TC 97%, PIC 80,5%, presión tisular de oxígeno 53,7%, Doppler transcraneano 90%)2. En la encuesta europea realizada entre centros especializados en neurotrauma incluidos en el estudio CENTER-TBI, se halló una amplia variación en la utilización de medidas de primer y segundo nivel para el control de la HIC en el TEC así como en la monitorización de la PIC, clasificándose la mitad de las unidades como relativamente agresivas y la otra mitad como más conservadoras en dicho manejo8,13. En este mismo sentido, en la encuesta más grande realizada por la Neurocritical Care Society de EE.UU. se encontró falta de uniformidad en la indicación de monitorización de la PIC así como importantes variaciones en el tipo de dispositivo utilizado y su manejo entre las diferentes UCI7.
De acuerdo a los resultados de nuestra encuesta, en nuestro medio los enfermos neurocríticos son asistidos mayormente en UCIs no neurocríticas. También se destaca que la mayoría de las unidades carecen de personal con formación especializada en el paciente neurocrítico, como se discutió previamente. Existe evidencia creciente a nivel internacional que el pronóstico de los pacientes neurocríticos parece ser mejor cuando se asisten en UCIs neurocríticas16,17. De cualquier manera, estos estudios presentan una heterogeneidad significativa y deben corroborarse con estudios de mejor calidad. Más allá de la discusión de la necesidad de unidades neurocríticas especializadas, parece bastante claro que la introducción de un personal sanitario estable con formación neurointensiva, sumado a la protocolización sistemática y a la organización de procesos específicos en el manejo de los pacientes neurocríticos, son aspectos claves para lograr la mejoría en el pronóstico neurológico de este tipo de pacientes18.
Este estudio presenta fortalezas y limitaciones. La principal solidez es que la encuesta incluyó a todas las UCI de nuestro país, recogiendo además una alta tasa de respuestas, lo que no es frecuente en otros estudios de esta naturaleza a nivel internacional. Dentro de las limitaciones se destaca, en primer lugar, la inherente a la utilidad de la encuesta en sí misma19. Otra limitante se refiere a que el cuestionario no fue lo suficientemente extenso para detectar información de mayor calidad en algunas prácticas específicas dado la heterogeneidad de los pacientes neurocríticos.
Conclusiones
Se presenta el primer trabajo realizado en nuestro país sobre el tema. Se destaca importante variabilidad en la metodología de neuromonitorización, así como en la disponibilidad de neuroimagenología y especialidades médico-quirúrgicas neurointervencionistas. Dicha variación genera la oportunidad de estudiar e identificar las mejores prácticas de manejo clínico de los pacientes neurocríticos en futuros estudios.