Introducción
El cáncer es una de las principales causas de morbimortalidad a nivel mundial y la segunda causa de muerte en la región de las Américas1, previéndose un aumento por el impacto sanitario y socioeconómico de la pandemia por COVID-192,3. Las estrategias para reducir la carga global del cáncer y las enfermedades no transmisibles tienen como requisito abordar la inequidad social y económica, y tendrán como resultado estimular el crecimiento económico y acelerar el desarrollo sostenible4.
El cáncer de cuello uterino (CCU) es el cuarto tipo más frecuente de cáncer y los países en vías de desarrollo contribuyen con el 85% de los casos que se registran5. Las tasas de incidencia y mortalidad de CCU han descendido en la mayor parte del mundo desarrollado, en países con sistemas de salud robustos6, en gran medida como resultado de los programas integrales de prevención, tamizaje por colpocitología y tratamiento7-9. Se puede prevenir mediante una estrategia de abordaje integral, por medio de la vacunación contra VPH, un programa de tamizaje poblacional, el tratamiento de lesiones precancerosas10 y asegurando las condiciones relacionadas a la disponibilidad de servicios de salud11. Para lograr que el programa tenga impacto, la cobertura del tamizaje debe llegar al menos al 80% de la población destinataria11, con una periodicidad de la colpocitología oncológica trianual, recomendando la anualidad en las primeras dos tomas12. Además, el tamizaje debe estar vinculado al acceso al tratamiento en el caso de que las pruebas de detección resulten positivas13.
En Uruguay, país de renta alta y en vías de desarrollo, el cáncer es la segunda causa de muerte desde hace décadas14 y el CCU es el tercer cáncer más frecuente en las mujeres, luego del de mama y colorrectal; siendo muy heterogénea sus tasas ajustadas de mortalidad e incidencia por departamento, con los mayores valores en el norte y noreste (figura 1) y (figura 2).
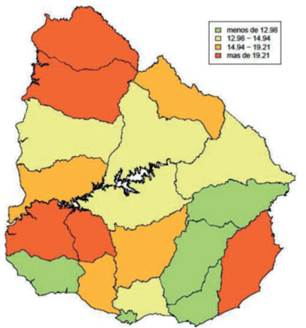
Figura 1: Incidencia del cáncer de cuello de útero por departamento. Período 2014-2018. Fuente: RNC, CHLCC. Tasa ajustada por edad a la población mundial estándar expresada en casos x 100.000.
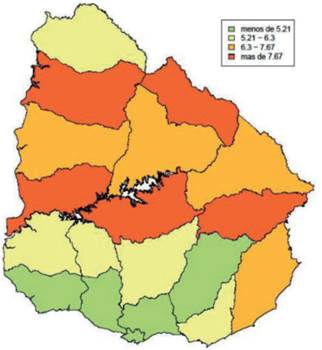
Figura 2: Mortalidad del cáncer de cuello de Útero por departamento. Período 2014-2018. Fuente: RNC, CHLCC. Tasa ajustada por edad a la población mundial estándar expresada en casos x 100.000.
La sobrevida del CCU se relaciona directamente con el estadio clínico, que diagnosticado y tratado en sus estadios iniciales tiene una curación mayor al 90%15. El agente causal predominante identificado es el virus del papiloma humano (VPH)16,17, existiendo otros factores de riesgo como son los inmunológicos, nutricionales, historia familiar, infecciones de transmisión sexual, tabaquismo, paridad, uso prolongado de anticonceptivos orales3, desigualdades socioeconómicas y culturales18. La cobertura y seguimiento de tamizaje de CCU varía según el área geográfica19-21. Los determinantes sociales de la salud22 presentan variaciones en el territorio que se pueden ver expresados a través de indicadores como el porcentaje de hogares bajo la línea de pobreza y el índice de desarrollo humano (IDH). En Uruguay, los mayores valores de hogares por debajo de la línea de pobreza se registran al norte y noreste del país, en el departamento de Rivera con niveles superiores al 8%, seguido de Artigas, Cerro Largo, Treinta y Tres y Montevideo. Los niveles más bajos corresponden principalmente a departamentos del centro sur del país; Maldonado y Rocha23. De acuerdo a la clasificación del IDH que hace el del Programa de Naciones Unidas para el Desarrollo (PNUD)24, Uruguay alcanzó la clasificación de muy alto (0,804) en 2017. Existieron diferencias en los niveles de IDH entre los 19 departamentos del país: cuatro con IDH muy alto1 (Montevideo, Maldonado, Río Negro y Florida) y los restantes 15 departamentos con un IDH alto, ubicándose en las últimas posiciones los departamentos del norte y noreste del país (Tacuarembó, Artigas, Treinta y Tres y Rivera, este último con un valor de IDH de 0,765).
La edad es otra de las variables asociada a la realización de colpocitología oncológica y detección precoz del CCU. Las mujeres más jóvenes (menores de 25 años) y las de mayor edad (50 años y más) son las que proporcionalmente se encuentran menos tamizadas11,20.
Uruguay posee oportunidades para mejorar los resultados de salud en CCU contando con un Plan Nacional de Prevención Integral del Cáncer de Cuello Uterino (PNPICCU)25 que asegura el proceso y la calidad de atención en CCU y con una guía clínica nacional12, además de contar con un marco normativo para disminuir las barreras de acceso y establecer etapas y tiempos de atención. Se introdujo la vacuna contra el VPH en 2013 y en 2016 el MSP priorizó en los Objetivos Sanitarios Nacionales (OSN) 2020 la reducción de la mortalidad por cáncer en la población. La sensibilidad de la técnica de PAP utilizada en Uruguay es aceptable para cáncer y está disponible en calidad y cantidad suficiente para la población de mujeres de 30 a 64 años, con un intervalo entre pruebas normales de tres años12. En 2012 la CHLCC evaluó el impacto de los programas de detección precoz de CCU centrado en mujeres de 30 a 64 años y observó un incremento significativo de la razón cáncer in situ / invasor, mostrando la mejora en la anticipación del diagnóstico debido a la mejor cobertura de la población abarcada a través del PAP26.
Desde 2005 el proceso de reforma del sistema de salud, en el contexto del desarrollo de una matriz de protección social, dio lugar a una de las transformaciones sociales más radicales permitiendo avanzar hacia los objetivos de universalización, igualdad y accesibilidad de la atención de la salud. La pandemia del COVID-19 redireccionó la atención de salud en el sistema, disminuyendo las posibilidades de tamizaje y seguimiento oportuno de las enfermedades no transmisibles. El monitoreo de atención de salud en CCU requiere de una línea de base pre pandemia de mayor alcance y precisión. Se encontró como antecedentes a nivel nacional la cobertura 2011 de tamizaje en CCU de 34% de las mujeres entre 30 y 64 años19 con una única fuente secundaria vinculada al sector público y la Segunda Encuesta Nacional de Factores de Riesgo para Enfermedades no Transmisibles (ENFRENT) 2013 con respuesta autorreferida, estimó que 78,4% de las mujeres de 21 a 64 años se habían realizado al menos un PAP en los últimos tres años, un 10,1% nunca se habían realizado un PAP, y un 11,5% se lo había realizado en un período mayor a 3 años2. Estos trabajos, con distintas metodologías, edades de referencia y fuentes, muestran una amplia variabilidad en un período de dos años, que justifica la necesidad de nuevas estimaciones apuntando a una mayor cobertura del universo de estudio.
En el presente trabajo se describe la cobertura de tamizaje de CCU, asociando cada usuaria a la vigencia de PAP por fecha de realizado, indicador que puede operar como trazador de los atributos de cobertura universal del SNIS de Uruguay pre pandémicos. El tamizaje para CCU es
una de las prestaciones incluida en el Plan Integral de Atención en salud (PIAS) exigido y financiado a través del Seguro Nacional de Salud (SNS) a los 43 prestadores integrales de salud que lo integran. El universo de estudio comprendió a las usuarias de dichos prestadores integrales3 para el año 2018, año que permitió consolidar varias fuentes de información.
Las muertes por CCU en mujeres de 21 a 64 años son evitables; conocer el desempeño del país en tamizaje de CCU para el año 2018 inmediato anterior a la pandemia, aporta insumos para estudiar los impactos de esta y redirigir las acciones en salud orientadas al logro de la meta de 80% de cobertura.
Se planteó como objetivo medir el porcentaje de realización de colpocitología oncológica en mujeres de 21 a 64 años y explorar algunos de sus determinantes sociales como la edad, el lugar de residencia y características socioeconómicas y culturales del territorio.
Material y método
Diseño: estudio descriptivo, en base a cinco fuentes de datos secundarios, para mujeres de 21 a 64 años usuarias del Sistema Nacional de Salud de Uruguay (SNIS):
1. Registro Único de Cobertura de Asistencia Formal (RUCAF) de Prestadores de Salud4, base de afiliaciones a setiembre 2018 de los 43 prestadores del SNIS, con variables fecha de nacimiento y departamento de residencia de cada afiliada del universo de estudio.
2. “Meta Asistencial 2”5, información semestre abril-setiembre 2018, base de mujeres de 21 a 64 años con PAP vigente al 30 de setiembre 2018 para 33 prestadores de salud del SNIS.
3. Sistema de Información Programa de Prevención de Cáncer de Cuello Uterino (SIPCCU) y metas-cáncer6. Base “PAP- Cuello de Útero”, con PAP realizados en el período octubre 2015-setiembre 2018, obteniéndose la variable PAP vigente para 3 prestadores de salud.
4. OPP, variable Índice de Desarrollo Humano (IDH) por departamento 2017.
5. Encuesta Continua de Hogares-INE. Variable Porcentaje de hogares debajo de la línea de pobreza por departamento 2018, estimación por método de ingreso.
Universo: mujeres de 21-64 años al 30 de setiembre de 2018, usuarias del SNIS. Este universo se constituyó con 1.008.058 mujeres, que tienen al menos una afiliación dentro de los 43 prestadores de salud del SNIS.
Criterios de inclusión:
a) sexo: mujeres,
b) edad: 21 a 64 años al 30/9/2018;
c) con al menos una afiliación cobertura integral en los 43 prestadores del SNS-SNIS.
Criterios de exclusión:
a) poseer cobertura parcial;
b) casos con afiliación “Contributivo público”7 que figuran con afiliación en Sanidad Militar y Sanidad Policial;
c) no poseer dato de número de documento.
Muestra: la selección de la muestra es no probabilística. Incluye a las usuarias del universo, con una o más afiliaciones dentro del grupo de 36 prestadores de salud seleccionados por poseer la información de cobertura de PAP.
Se excluyeron de la muestra a las usuarias con al menos una cobertura en los siete prestadores de salud con información incompleta o inexistente sobre PAP vigente.
La muestra alcanzó al 95% de las usuarias del universo, 953.490 mujeres.
Definiciones operativas
Se entiende por usuarias del SNIS a todas las afiliadas FONASA o No FONASA con al menos una cobertura integral en uno de los 43 prestadores del SNS-SNIS.
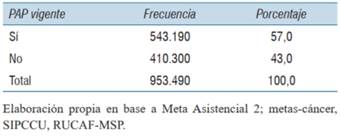
Para cobertura de tamizaje de CCU se tomó la realización de colpocitología oncológica, a través de la técnica propuesta por Aurel Babes y George Papanicolaou, en mujeres de 21 a 64 años, con una vigencia de hasta 3 años al 30/9/2018. Aquellas usuarias que contaban con registro de PAP vigente en las fuentes secundarias metas-cáncer, SIPCCU y Meta Asistencial 2, se consideró como “SÍ” en la variable “PAP vigente”, mientras que si no existía registro se consideró como “NO”.
La variable edad se construyó a partir de la variable “fecha de nacimiento” del RUCAF, calculada al 30/9/2018. La completitud en la muestra de estas variables fue del 100%. Respecto al departamento de residencia de la usuaria se utilizó esta variable del RUCAF, con la codificación del Instituto Nacional de Estadística (INE)8.
Para el Porcentaje de hogares debajo de la línea de pobreza por departamento 2018, así como para el IDH por departamento para el 2017, se utilizaron cifras oficiales de INE y OPP respectivamente.
Para todas estas variables, se tuvo una completitud del 100%.
Análisis estadístico
Para el procesamiento de las bases se utilizó hoja de cálculo y SPSS 25. Se conformó el listado de mujeres del universo a partir de la fuente RUCAF y se seleccionó las mujeres a incluir en la muestra. Luego se agregó la variable “PAP vigente” de las otras dos fuentes, Meta Asistencial 2, Metas-cáncer - SIPCCU.
El análisis univariado se realizó a partir de las frecuencias absolutas y porcentajes con el fin de estudiar la completitud de las variables y la distribución por categoría. El análisis bivariado, consideró la variable “PAP vigente” con las variables edad y departamento de residencia.
Se comparan los resultados de cobertura por departamento de residencia con el Índice de Desarrollo Humano (IDH) 201724, con el porcentaje de hogares por debajo de la línea de pobreza, así como con la mortalidad e incidencia en CCU del período 2012-2016.
Aspectos éticos: el protocolo de investigación de este estudio contó con la aprobación del Comité de Ética de la Facultad de Medicina de la UDELAR (Exp. Nº 070153-000344-19, 9 de octubre de 2019).
La información de las bases de datos se mantuvo en un entorno de seguridad y encriptada, siendo las investigadoras las únicas con acceso para la unificación de bases y análisis. Sólo a efectos de poder unir las bases de datos se utiliza como identificador el número de documento. Luego de realizado el procedimiento de unificación de las bases se sustituyó por un código aleatorio, como procedimiento de disociación de la información y protección de datos personales9.
Resultados
La metodología empleada permitió construir el total del universo de estudio: 1.008.58 usuarias de 21 a 64 años del SNIS. La muestra utilizada implicó, en términos de prestadores del sistema, incorporar 36 de los 43 prestadores del SNIS; alcanzando un 94,6% (953.490 casos) del universo. A continuación, se presentan los resultados obtenidos a partir de la muestra.
1. Cobertura de tamizaje en CCU
La cobertura de tamizaje en cáncer de cuello de útero en el 2018 fue de 57% (tabla 1).
2. Cobertura de tamizaje en CCU según edad
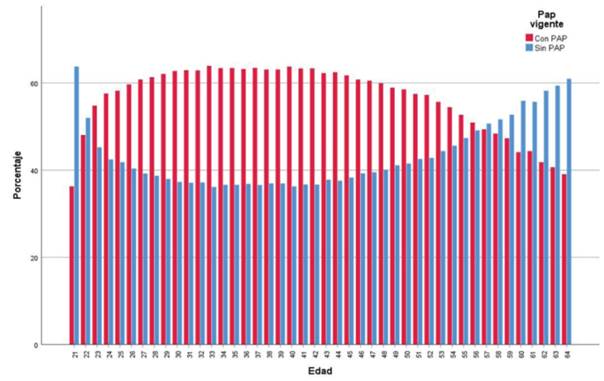
Al analizar la cobertura de tamizaje de CCU por edad, se observó que el menor porcentaje de mujeres con PAP vigente se encuentra en los extremos, disminuyendo a partir de los 55 años y en las mujeres de 21 y 22 años, en tanto que alcanzan el 60% de cobertura de PAP en las mujeres de 27 a 48 años (figura 3).
3. Cobertura de tamizaje de CCU según departamento IDH muy alto de residencia de la mujer
Se identifican tres grupos de departamentos de residencia según cobertura de tamizaje de CCU alcanzado. Grupo 1, cobertura baja: departamentos con menos de 45% de cobertura; grupo 2, cobertura media: de 45 a 59% y grupo 3, cobertura alta: de 60% y más. El máximo alcanzado es 67,69% de las mujeres residentes en San José con PAP vigente, mientras que el mínimo es 28,13% correspondiente a Treinta y Tres (figura 4).
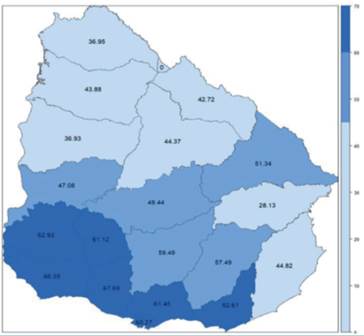
Figura 4: Distribución de cobertura de PAP vigente según departamento de residencia. Año 2018. Elaboración propia en base a Meta Asistencial 2; metas-cáncer, SIPCCU, RUCAF-MSP. Nota: 166 casos del total de la muestra no poseen datos de departamento de residencia. Para el departamento de Paysandú, no se contó con información del prestador privado. Para el departamento de Treinta y Tres el SIPCCU cuenta con un reducido registro de PAP para el período.
De los cuatro departamentos con IDH muy alto, dos de ellos (Montevideo y Maldonado) presentan una cobertura de PAP alta. El departamento de Río Negro, con IDH muy alto, presenta una cobertura de PAP media. Los departamentos que presentan el menor desarrollo humano presentan baja cobertura de PAP. San José, que tiene la mayor cobertura de PAP, no está dentro de las primeras posiciones en IDH. En tanto que Paysandú tiene una posición intermedia en IDH, pero de las más bajas en cobertura de PAP (figura 4) y (figura 5).
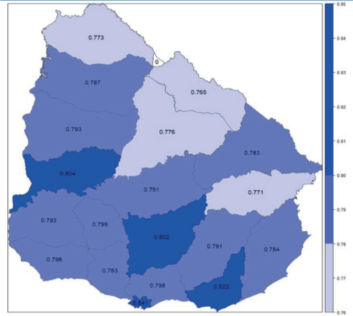
Figura 5: Índice de Desarrollo Humano por departamento. Año 2017. Elaboración propia en base a OPP basado en BCU, BM e INE.
Al comparar la distribución de la cobertura de PAP por departamento con el indicador “porcentaje de hogares por debajo de la línea de aporta pobreza”, se observa una distribución heterogénea de la pobreza en el territorio para el año 2018 (figura 6). Los departamentos con mayores valores de hogares por debajo de la línea de pobreza son los que presentan menores porcentajes de cobertura de tamizaje para CCU que catalogamos para este estudio como Grupo 1 (% de tamizados menores a 45%) excepto Cerro Largo que alcanza una cobertura media. Otra excepción se dio en Rocha, departamento mejor posicionado en porcentaje de hogares por debajo de la línea de pobreza con baja cobertura de PAP.
Discusión
El trabajo permitió cuantificar el universo de estudio, se obtuvieron valores consistentes con las proyecciones de población del censo 2011-INE para junio 2018 (1.011.156) y con el 2,2% de mujeres de 21 a 64 años sin cobertura de salud de la Encuesta Continua de Hogares (ECH) 2018.
Los resultados de cobertura de tamizaje de CCU se obtuvieron a partir de una muestra que alcanzó al 95% del universo de mujeres. Incluyó a las usuarias de prestadores de salud que mantenían un reporte continuo de PAP para el período de vigencia, y tuvo una muy alta completitud de la información para las variables utilizadas. El 5% de las usuarias que no integraron la muestra tenían al menos una cobertura en los siete prestadores excluidos, cuyas características, de sector, tamaño y región, estaban representadas en los casos incluidos en la muestra.
De forma inédita se calculó el tamizaje para el CCU de las mujeres del SNIS, teniéndose en cuenta información de salud de las usuarias del SNIS de todos los sectores y del tramo de edad comprendido para tamizaje. El antecedente nacional de cobertura de CCU (2011) reporta 34% para población de 30-64 años, que tomó como referencia mayoritariamente reportes del sector público y estimaciones poblacionales19, pero no de usuarias del SNIS. La ENFRENT 2013 estima una cobertura de tamizaje de 78,4% de las mujeres de 21 a 64 años, pero como fuente solo incluyó el autorreporte a través de un cuestionario.
La cobertura de tamizaje de CCU obtenida para 2018 evidenció una brecha del 23% respecto al valor de referencia propuesto por la OMS y PRONACAN del 80%, este último basado en el valor alcanzado por los países que mejoraron sus tasas de morbimortalidad27. La brecha permaneció a pesar de la adhesión a los lineamientos de la OMS para la atención integral en CCU y las transformaciones estructurales del sistema de salud del Uruguay. Este trabajo exploró posibles explicaciones de la cobertura existente en el país, profundizando en algunas dimensiones sociodemográficas.
La distribución de mujeres de 21 a 64 años con PAP vigente según edad, mostró una mayor proporción de no cobertura en las primeras edades (21 y 22) y en las usuarias mayores de 55 años (figura 3), comportamiento similar al descrito en otros estudios11,20.
La dimensión área geográfica o región de residencia habitual explicó en parte las coberturas de tamizaje en CCU alcanzadas coincidiendo con otros autores5,28. Al desagregar por departamento de residencia de la mujer, se observó diferencias territoriales de cobertura de tamizaje de CCU (figura 4).
La territorialidad es importante para conocer la incidencia del entorno sociocultural, así como para identificar diferencias en el acceso a servicios de salud, educativos y oportunidades económicas22. El IDH29, índice que vincula estos tres aspectos mostró una relación directa con la cobertura de tamizaje de CCU por departamento, coincidiendo con otros antecedentes, excepto Paysandú, posiblemente debido a que la información utilizada en este estudio no incluyó al prestador privado (figura 4) y (figura 5). Los altos porcentajes de hogares por debajo de la línea de pobreza por departamento mostraron ser un factor de riesgo para la cobertura en tamizaje de CCU, excepto Rocha, para el que se objetiva la importante contribución del prestador público en el valor de cobertura alcanzado. En los departamentos con alta cobertura se observó menor porcentaje de hogares bajo la línea de pobreza, con excepción de Montevideo (figura 4) y (figura 6).
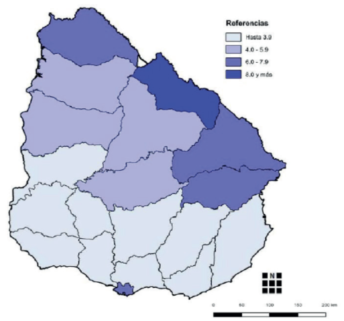
Figura 6: Porcentaje de hogares debajo de la línea de pobreza por departamento. Año 2018. Elaboración propia en base a INE, Encuesta Continua de Hogares.
Al analizar la cobertura de tamizaje alcanzada respecto a la mortalidad por CCU30 por departamento, encontramos que en el grupo de departamentos con las mejores coberturas de tamizaje las tasas de mortalidad 2014-2018 son las menores en el país31. Este resultado podría indicar que estos niveles de cobertura ya estaban presentes en períodos anteriores al 2014-2018 y son consistentes con la razón cáncer in situ e invasor para el año 201012. Las excepciones fueron Flores y Soriano, departamentos con tasas de incidencia altas y alta cobertura de tamizaje de CCU. Conocer los valores de cobertura antes alcanzados y otras condiciones del departamento podrían dar alguna explicación a esta singularidad, tema para futuros estudios.
La metodología empleada en este estudio podría ser replicada, especialmente para monitorear la situación del país pospandemia, donde se prevé un aumento de la morbimortalidad de las enfermedades no trasmisibles ante la recesión de la atención en los servicios de salud que el COVID-19 provocó en los prestadores del SNIS2,3.
Conclusiones
El resultado de cobertura de tamizaje de CCU en Uruguay en mujeres de 21 a 64 años del Sistema Nacional de Salud (SNIS) de Uruguay fue de 57% para el año 2018, porcentaje inferior al 80% recomendado para disminuir la morbimortalidad por CCU11. Quedó en evidencia la heterogeneidad en la cobertura entre edades y departamentos de residencia.
Diferencias en la cobertura de tamizaje vinculadas a aspectos sociodemográficos, explorados a través del IDH y porcentaje de hogares por debajo de la línea de pobreza, permitió identificar zonas geográficas en situaciones más desventajosas, en las que se requiere focalizar acciones de salud: norte y noreste del país.