Introducción
La vacunación en el contexto actual de pandemia es la herramienta más importante para prevenir el síndrome respiratorio agudo y severo que determina la infección por SARS-CoV-2. Su efecto se basa en la disminución de la transmisibilidad y la severidad del cuadro clínico que la infección determina1.
Entre diciembre de 2020 y marzo de 2021 la Agencia Europea del Medicamento (EMA) aprobó la utilización de cuatro vacunas basándose en la evidencia generada en ensayos clínicos controlados y aleatorizadas. Dentro de éstas, la vacuna desarrollada en colaboración entre la Universidad de Oxford y el laboratorio de productos farmacéuticos AstraZeneca (AZN), es una vacuna con un adenovirus recombinante que expresa la glicoproteína spike del virus SARS-CoV-2. Esta vacuna ha demostrado una eficacia global de 70,4% (IC 95%: 54,8-80,6) en un análisis interino de un estudio aleatorizado, ciego simple de 11.636 participantes de Reino Unido y Brasil2. En este estudio se identificaron 3 reacciones adversas severas asociadas a la vacuna, no siendo ninguna de ellas un evento trombótico o trombocitopenia.
En los últimos meses, la vacunación contra la COVID-19 ha avanzado a nivel mundial. La vacuna AZN se ha administrado a más de 34 millones de pacientes entre Europa y el Reino Unido, en su mayoría menores de 60 años. Desde fin de febrero de 2021 se han reportado varios casos de eventos trombóticos asociados a trombocitopenia posterior a la vacuna AZN3. Posteriormente se reportaron más casos en relación con la vacuna del laboratorio Janssen. Ambas vacunas emplean como plataforma vacunal a un adenovirus inactivado.
El cuadro clínico de trombosis asociada a trombocitopenia tiene características patogénicas y fisiopatológicas similares a la trombocitopenia inducida por heparina (HIT), la cual corresponde a una trombocitopenia inmune vinculada a la unión de anticuerpos de tipo inmunoglobulina G a la superficie plaquetaria, denominados anticuerpos anti-PF4. Este síndrome se ha denominado trombocitopenia trombótica inducida por vacuna (VITT) o síndrome de trombocitopenia y trombosis relacionada con vacuna, TTS por su acrónimo en inglés. Desde su descripción y hasta el 7 de abril de 2021 se han reportado 79 casos, predominando en pacientes de sexo femenino, menores de 60 años, siendo la trombosis venosa cerebral la forma de presentación clínica más frecuente. Le siguen en frecuencia la trombosis venosa esplácnica y finalmente el tromboembolismo pulmonar (TEP)4,5.
En Uruguay la campaña de vacunación ha avanzado en forma acelerada desde marzo de 2021. Se ha realizado en base a la administración de las vacunas de los laboratorios Pfizer/BionTech, Sinovac y AZN. En virtud de las alertas emitidas por diversos organismos regulatorios, la autoridad sanitaria determinó que esta última se administrara a la población mayor a 60 años. Hasta el momento se han administrado 81 mil dosis de la vacuna de AZN.
El siguiente reporte describe y analiza el primer caso clínico compatible con trombocitopenia trombótica inducida por la vacuna AZN en Uruguay. A los efectos de presentar este reporte se ha obtenido autorización de la institución de salud en donde el caso ha sido asistido y se procedió a recabar y obtener el consentimiento informado del usuario, bajo compromiso de utilizar los datos de forma anónima. El caso fue reportado a la autoridad sanitaria nacional en materia de farmacovigilancia.
Caso clínico
Presentación clínica
Paciente de 77 años, sexo masculino, sin antecedentes patológicos ni consumo de fármacos o tóxicos. Cursó infección leve por COVID-19 en enero de 2021 confirmada por PCR para SARS-CoV-2. No requirió internación y se otorgó alta al día 14 de inicio de síntomas sin evidencia de complicaciones. No recibió tromboprofilaxis farmacológica durante la enfermedad. Luego de 3 meses del alta epidemiológica y 7 días posteriores a la primera dosis de la vacuna AZN, comienza con edema de ambos miembros inferiores hasta raíz de muslo. En la evolución agrega dolor torácico y expectoración hemática. No refiere otros sangrados. Niega otros síntomas respiratorios.
Consulta en el servicio de emergencia donde se confirma trombosis venosa profunda (TVP) bilateral proximal, con compromiso de vena femoral común, superficial y poplítea, por ecografía Doppler de miembros inferiores. Se confirma el diagnóstico de TEP bilateral multisegmentario por angiotomografía computarizada de tórax. De la analítica se destaca: plaquetopenia de 15.000/mm3 (valores de referencia: 130.000-400.000/mm3) confirmada con lámina periférica, ausencia de esquistocitos, sin otras citopenias. Fibrinógeno descendido (120 mg/dl; valor de referencia: 200-400 mg/dl), TP 67% (valor de referencia: 70%-120%), aPTT 25 segundos (valor de referencia: 24-36 segundos); D-dímeros elevados (>20.000 ng/ml; valor de referencia <500 ng/ml).
Se realizó una tomografía axial computarizada de tórax, abdomen y pelvis sin evidencia de tumoraciones ni adenomegalias, así como angiotomografía de abdomen, que no evidenció trombosis en la circulación arterial ni venosa abdominal. El paciente no presentó síntomas neurológicos, el examen neurológico, incluyendo el fondo de ojo, fue normal. Las serologías para los virus de la hepatitis B, C y HIV fueron negativas. El hepatograma y la función renal fueron normales.
Manejo terapéutico
Con planteo de VITT, se administró inmunoglobulina intravenosa a dosis de 0,4 g/kg en dos dosis, metilprednisolona intravenosa 500 mg/día por 3 días desde el día del ingreso. Dada la trombocitopenia severa que contraindicaba el uso de anticoagulantes, se colocó filtro de la vena cava inferior (removible) para prevenir la recurrencia del TEP. Presentó como complicación un hematoma extenso inguinal derecho, en relación con el sitio de punción para emplazamiento del filtro cava, que en la evolución determinó una caída de la hemoglobina a 8,8 g/dl (valor de referencia para sexo masculino: 13-18 g/dl).
Con respecto a la evolución del recuento plaquetario, fue en ascenso hasta el día 7 de la administración de inmunoglobulina intravenosa, logrando un recuento mayor a 50.000/mm3 al 5º día de inicio del tratamiento (figura 1). Posteriormente se constata un nuevo descenso progresivo por lo que se procedió a administrar una nueva dosis de 0,4 g/kg de inmunoglobulina intravenosa, en dos dosis.
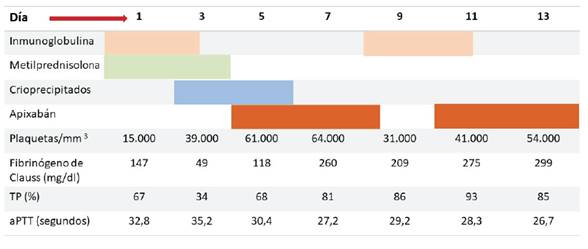
Figura 1: Tratamientos administrados y evolución de los parámetros analíticos más relevantes al caso clínico. Nota: TP: tasa de protombina. aPTT: tiempo de tromboplastina parcial activada.
Con respecto a las alteraciones de la crasis, empeoraron en los primeros 5 días, lo cual se vinculó al consumo de factores por trombosis mantenida y por el extenso hematoma en el sitio de punción del filtro cava. Requirió reposición con crioprecipitados en 3 oportunidades, logrando corregir dicho trastorno en forma definitiva.
Se inició anticoagulación con apixaban luego de 5 días de inicio de tratamiento y luego de obtener un recuento plaquetario por encima de 50.000/mm3 y un fibrinógeno de Clauss mayor a 100 mg/dl.
Al mes se retiró el filtro de la vena cava inferior sin complicaciones, actualmente presenta recuento plaquetario de 90.000/mm3, crasis sanguínea en rangos normales y está recibiendo apixaban 5 mg cada 12 horas por vía oral.
Discusión
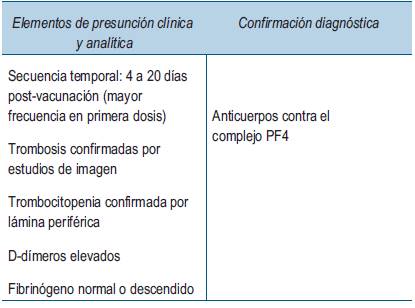
La presentación clínica y la ausencia de diagnósticos diferenciales permiten concluir que efectivamente se trata de un caso de VITT. Los criterios diagnósticos (tabla 1) incluyen la dosificación de anticuerpos anti-PF4, siendo éstos últimos necesarios para definirlo como caso confirmado. Actualmente en Uruguay no está disponible la dosificación de estos anticuerpos. Por este motivo se realiza un diagnóstico de presunción en base a los siguientes aspectos: presencia de eventos trombóticos en un plazo de 4 a 20 días posteriores a la administración de la primera dosis de la vacuna AZN, descenso del recuento plaquetario por debajo de 20 mil plaquetas/mm3, elevación significativa de los D-dímeros y descenso del fibrinógeno. En consecuencia, si bien el diagnóstico no puede confirmarse por la ausencia de los anticuerpos específicos, se realiza diagnostico con elevado nivel de certeza.
Tabla 1: Criterios de presunción y de confirmación diagnóstica de trombocitopenia trombótica por vacuna (VITT).
Sin perjuicio del diagnóstico de VITT, el caso clínico tiene al menos tres particularidades llamativas. La primera es la edad de presentación clínica. En efecto, es de destacar que hasta marzo-abril de 2021 la vacuna AZN estaba aprobada y se administraba a los menores de 60 años. Este hecho podría estar subestimando la incidencia de este síndrome en mayores de 60 años. Posterior a los reportes de VITT, y en base a recomendaciones de la EMA, comenzó a utilizarse únicamente en mayores de 60 años. Por este motivo, sería al menos probable que su incidencia en mayores de 60 años aumente progresivamente a medida que aumenta la vacunación en esa franja etaria con la vacuna AZN. La segunda característica distintiva es el antecedente de infección por COVID-19. Los casos clínicos descritos previamente no hacen referencia al antecedente de infección previo a la vacunación. Sería interesante poder identificar si la infección previa constituye un factor de riesgo para desarrollar VITT o si es una simple asociación producto del azar. La tercera, es la presentación clínica con TVP/TEP, que no suele ser lo más frecuente. Esta particularidad podría ser fortuita, pero también podría estar en relación con la franja etaria que se encuentra siendo vacunada actualmente con esta vacuna.
No ha habido hasta el mes de mayo de 2021 casos reportados de pacientes que requirieran de colocación de filtro de la vena cava inferior en el curso de un VITT. El procedimiento se realizó con éxito y se planificó y concretó su remoción luego de lograr la anticoagulación a dosis plenas, corrección de crasis y elevación de plaquetas por encima de 50.000/mm3. De hecho, se optó por la colocación de un filtro removible, para evitar las complicaciones a largo plazo que estos implantes pudieran determinar.
En el caso clínico presentado hay una secuencia temporal clara entre la administración de la vacuna AZN y el evento trombótico. Sin perjuicio de ello, es razonable plantear como diagnósticos diferenciales la coagulación intravascular diseminada (CID) aguda y el púrpura trombocitopénico trombótico (PTT). En relación con el primer planteo, en el caso reportado no existen elementos favorecedores, como infecciones graves, enfermedades neoplásicas ni traumatismos significativos. Además, la presentación más frecuente en la CID es el sangrado respecto a las manifestaciones trombóticas, el recuento plaquetario no suele ser tan bajo como en nuestro caso; a esto se suma el rápido ascenso plaquetario con el tratamiento con inmunoglobulina, todo lo cual permite alejar este planteo6. En relación con el PTT, el paciente tenía crasis alterada y ausencia de esquistocitos en la lámina periférica, lo cual está en contra de este planteo.
Dado que se trata de un paciente de 70 años, es razonable realizar un tamizaje de neoplasias ocultas, como fue realizado en este caso. Se optó por un tamizaje basado en estudios de imagen, dosificación de antígeno prostático específico, búsqueda de pérdidas sanguíneas intestinales, dosificación de calcio sérico, estudio del hepatograma y de la función renal, examen de orina y proteinograma electroforético. La normalidad de esos estudios contribuye a apoyar el planteo realizado.
Por otra parte, la duración del tratamiento anticoagulante es incierta, no existiendo estudios prospectivos que sirvan de referencia para tomar una decisión. En principio, parece razonable que una vez superado el factor favorecedor del evento trombótico -en este caso la vacunación- se pueda plantear la suspensión del tratamiento anticoagulante. Esto no deberá ser antes de los 3 meses posteriores a la normalización del recuento plaquetario. Algunos pacientes tendrían un riesgo mayor de recurrencia, como son los que persisten positivos para los anti-PF4, en cuyo caso la decisión será más compleja. En cualquier caso, es razonable realizar dosificación de plaquetas y D-dímeros para control evolutivo de estos pacientes7,8.
Si bien la eficacia y seguridad de la vacuna AZN ha sido demostrada, el número de pacientes mayores de 70 años incluidos en los ensayos clínicos pivotales es bajo. El estudio que permitió su aprobación inicial por parte de la EMA incluyó menos de 10% de pacientes en esa franja etaria en un total de 14.000. Un estudio más reciente incluyó 260 pacientes mayores de 70 años9. Considerando la incidencia planteada de este síndrome, parece necesaria la realización de estudios con mayor cantidad de pacientes para poder establecer con más claridad la incidencia y las características de este cuadro clínico en los pacientes mayores de 60 años.
Es necesario destacar que los pacientes con factores de riesgo protrombóticos o con antecedentes de haber tenido trombosis venosa no tienen contraindicación para recibir la vacuna AZN ni otras vacunas que compartan la misma plataforma vacunal10. En efecto, debe tenerse en cuenta que se trata de una complicación poco frecuente por lo cual parece claro que los beneficios superan ampliamente los riesgos.
Finalmente, parece importante hacer referencia a la conducta a tomar con respecto a la inmunización en los pacientes que cursaron un episodio de VITT frente la primera dosis de la vacuna. El Centro de Control de Enfermedades de Estados Unidos de América (CDC) realiza una recomendación que se basa en completar la inmunización con una vacuna cuya plataforma vacunal sea diferente, concretamente con ARN mensajero, como las vacunas de los laboratorios Pfizer/BionTech o de Moderna, en el correr de los 90 días siguientes10. Esta recomendación es intuitiva, puesto que no existe evidencia sólida que la sustente. Parece claro que se debe contraindicar la posterior inmunización con una vacuna que comparta el vector con AZN.
Conclusiones
Considerando la disponibilidad de vacuna AZN en nuestro medio, la incidencia estimada de VITT en la población vacunada y la morbimortalidad del cuadro clínico, parece necesario acceder a la de detección de anticuerpos plaquetarios anti-PF4 con el objetivo de poder confirmar los diagnósticos en forma oportuna. Además, es de destacar que la persistencia de positividad de estos anticuerpos podría tener implicancias en la duración del tratamiento anticoagulante, reforzando su utilidad.
Es probable que la presentación clínica de este cuadro pueda ser distinta en los pacientes mayores de 60 años. Es necesario estar alerta frente a la aparición de más casos en esta franja etaria e insistir en su reporte.
La utilización del filtro de la vena cava parece una alternativa útil en las complejas situaciones en las que existe trombosis venosa de los miembros inferiores y trombocitopenia severa que contraindique el uso de anticoagulantes en agudo.
Son necesarios estudios en vida real con mayor cantidad de pacientes para poder estimar con mayor certeza la incidencia, características clínicas y factores de riesgo de esta nueva entidad.
En las guías de práctica clínica es necesario abordar los puntos de duración del tratamiento anticoagulante y las recomendaciones con respecto a la inmunización subsiguiente de los pacientes que han presentado VITT.















