Introducción
La inyección errónea de un fármaco en la práctica anestésica es una lamentable eventualidad a la que está expuesto todo anestesiólogo.
El ácido tranexámico (ATX) es un antifibrinolítico usado para disminuir el sangrado quirúrgico. Si es inyectado en forma inadvertida en el espacio subaracnoideo genera graves complicaciones y en ocasiones la muerte.
Esa nefasta posibilidad se ve favorecida por la existencia de formulaciones de ATX con una presentación similar a la de fármacos anestésicos locales de uso intrarraquídeo.
El propósito de este trabajo es realizar una revisión descriptiva de los casos reportados, centrando la atención en el cuadro clínico resultante, el mecanismo de acción, las posibles causas del error, el manejo de la complicación, su posible evolución, y, a la vez, establecer recomendaciones para prevenir el error.
Material y método
Se realizó una búsqueda en la National Library of Medicine’s PubMed Database y en Google Scholar, en idioma inglés, desde enero de 2010 a junio de 2020, utilizando como palabras clave tranexamic acid e intrathecal injection. Se analizaron los artículos resultantes, así como las referencias señaladas que se consideraron relevantes.
Desarrollo
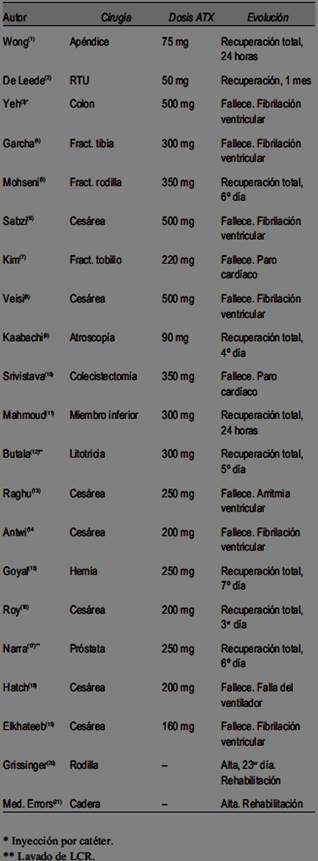
Se encontraron 21 reportes de casos clínicos de inyección intratecal de ATX que resultaron de publicaciones y sus referencias bibliográficas1-21(tabla 1), y de artículos de revisión en el período analizado22.
Todos los casos reportados fueron por confusión por un similar aspecto de las ampollas de ATX con ampollas de bupivacaína 0,5% hiperbárica de uso intrarraquídeo, salvo en un caso en el que el ATX fue inyectado a través de un catéter subaracnoideo colocado para administrar morfina3.
El cuadro clínico se acompañó de una falla del bloqueo sensorial y motor, y se manifestó inicialmente por dolor lumbar, tetania con hiperextensión lumbar y sacudidas de los miembros inferiores, seguidas de convulsiones generalizadas, inestabilidad hemodinámica con hipertensión o hipotensión, pérdida de la conciencia, taquicardia ventricular, fibrilación ventricular refractaria o paro cardíaco con colapso cardiovascular. Los síntomas se instalaron, en general, inmediatamente luego de la inyección, salvo en un caso en el que se manifestaron a las cuatro horas 1, o al revertir la anestesia general en aquellos casos en los que se la aplicó ante el fracaso de la anestesia regional.
En todos los casos el tratamiento consistió en un rápido soporte cardiopulmonar y la administración, según el caso, de fenitoína, tiopental, diazepam, relajantes musculares y antiarrítmicos. En dos casos se realizó lavado del líquido cefalorraquídeo (LCR)12,17.
En cuanto a la evolución, de los 21 reportes encontrados, diez fallecieron, siete por fibrilación ventricular3,4,6,8,13,14,19, dos por paro cardíaco con colapso cardiovascular7,10, y uno por falla del ventilador18. De los 11 pacientes que sobrevivieron, la mayoría lo hizo prácticamente sin secuelas1,2,5,9,11,15-17,20, salvo un caso que quedó con una paresia peroneal bilateral2, y otros dos casos que requirieron rehabilitación prolongada20,21. Los dos pacientes en los que se realizó el lavado del LCR sobrevivieron12,17.
Del análisis de los 21 casos relatados, sin considerar el caso que falleció por falla del ventilador18, y los que sobrevivieron pero se desconoce la dosis de ATX recibida20,21, surge que los pacientes que sobrevivieron recibieron dosis de ATX entre 50 y 350 mg, con un promedio de 207 mg, mientras que los que fallecieron recibieron dosis entre 300 y 500 mg, con un promedio de 331 mg. A su vez, en los cuatro pacientes que fallecieron habiendo recibido dosis de 250 mg o menores (sin tener en cuenta el fallecimiento por falla del ventilador), tres correspondieron a cesáreas.
Discusión
En una encuesta realizada sobre errores cometidos por los anestesiólogos con ampollas de fármacos LASA (Look-alike, Sound-alike, que suenan o parecen iguales), se encontró que el 86,2% de los encuestados había cometido al menos un error, y que el 66% de ellos había realizado una inyección equivocada en su carrera23.
Los accidentes por inyección errónea resultan, en general, de una yuxtaposición de errores, entre los que se destaca el generado por la existencia de fármacos LASA24.
La confusión puede generarse por la similar apariencia de las ampollas por su forma, tamaño, color del cristal, o por el color de las letras serigrafiadas. Por otra parte, esas ampollas generalmente no vienen etiquetadas, sino con el nombre en letra diminuta sobre el vidrio, lo que dificulta su visualización.
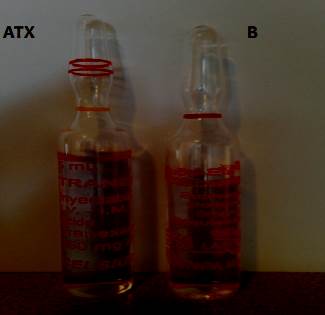
Debe señalarse que la presentación de las ampollas depende de la forma en que son comercializadas en los distintos países. De hecho, en Uruguay, la confusión puede darse con la bupivacaína 0,5% isobárica y no con la bupivacaína al 0,5% hiperbárica. En la (figura 1) se observa la similar apariencia de una preparación de ATX con la de una ampolla de bupivacaína 0,5% isobárica. Esa similitud resulta aun mayor luego de abiertas, cuando son ofrecidas al anestesiólogo, como puede verse en la (figura 2).

Figura 2: Isoapariencia de las ampollas de ácido tranexámico (ATX) y bupivacaína isobárica (B) luego de abiertas.
Otra posible fuente de error consiste en la devolución equívoca de ampollas de ATX que no han sido usadas en una operación anterior8. Estas ampollas en lugar de ser devueltas a la farmacia, son ubicadas por error en recipientes que contienen ampollas de bupivacaína con isoapariencia con las de ATX. Debe señalarse que en algunos blocks quirúrgicos las ampollas de ATX son ubicadas en cercanía con las ampollas de uso intrarraquídeo.
Adicionalmente, el posible cansancio del anestesiólogo puede favorecer el equívoco. Es un hecho conocido que los errores vinculados a los fármacos se producen con más frecuencia en el área perioperatoria, donde el estrés juega un papel muy importante25. La atención del anestesiólogo sobre el paciente, sobre su posición, sobre sus manifestaciones de miedo o dolor, o sobre los registros de los monitores, son factores que pueden actuar como “distractores” a la hora de cargar el fármaco.
En la anestesia regional, en particular, la visualización de la ampolla y la aspiración de su contenido se realizan a una distancia determinada por las condiciones de asepsia al tratarse de ampollas, en general, no estériles, lo que puede facilitar el error.
El ATX es un fármaco antifibrinolítico utilizado para disminuir el sangrado por inhibición competitiva de la activación de plasminógeno a plasmina, por lo que la fibrina no es degradada, resultando en la formación de un coágulo más estable.
Su uso para el control de la hemorragia traumática, quirúrgica y obstétrica, viene en aumento en los últimos años por la evidencia de sus efectos beneficiosos, con reducción de la morbilidad y mortalidad26.
La Organización Mundial de la Salud la ha incluido entre la lista de medicamentos esenciales, con una fuerte recomendación para su uso precoz en la hemorragia posparto27.
Si bien es un fármaco disponible en block quirúrgico, no es un fármaco de uso rutinario por los anestesiólogos, quienes muchas veces desconocen su forma de presentación.
Además, los principios básicos en seguridad en lo que tiene que ver con el rótulo de las ampollas, su identificación, o su almacenamiento, no son aplicados con la necesaria rigurosidad por algunas de las instituciones de asistencia médica, ni por algunos de los organismos responsables de su aplicación y control28.
En ese escenario, la seguridad depende exclusivamente de la perfección humana.
El ATX ejerce un efecto epileptógeno cuando es aplicado tópicamente sobre la corteza en animales de experimentación29-31.
Se sugiere que el ATX intratecal provoca una descarga simpática masiva que resulta en convulsiones, taquicardia, hipertensión y arritmias. Otros autores plantean que las convulsiones son consecuencia de una inhibición de los receptores de ácido gamma aminobutírico (GABA) con bloqueo de su efecto inhibitorio cortical, o como consecuencia de una hipoperfusión cerebral por isquemia vinculada a una vasoconstricción cerebral18.
La gravedad del cuadro está vinculada a la hiperexcitabilidad nerviosa y a la hiperactividad simpática. El dolor estaría vinculado a la inhibición de los receptores GABA en la espina dorsal32.
En cuanto al tratamiento, no existe un antídoto para el ATX inyectado intrarraquídeo10. La base del tratamiento es un rápido soporte cardiopulmonar, la supresión de la actividad convulsiva en base a fenitoína, tiopental o diazepam, y la administración de relajantes musculares y antiarrítmicos.
El lavado del LCR es un procedimiento de emergencia con la finalidad de extraer y diluir el fármaco inyectado, y, por ende, limitar el daño neuronal. Su indicación se basa en reportes clínicos, la mayoría de ellos sobre experiencias con otros fármacos, sobre los que no hay evidencia de utilidad y riesgo, pero es un recurso que puede salvar la vida33,34.
De hecho, los dos pacientes de la serie que recibieron lavado del LCR sobrevivieron.
Su aplicación dependerá de un balance entre riesgos y potenciales beneficios, de la precocidad con que se hace el diagnóstico, de la estabilidad hemodinámica y del posible control de los movimientos de hiperextensión y convulsivos del paciente.
El volumen total del LCR oscila entre 120 a 150 ml, correspondiendo a un promedio de 34 ml, el comprendido entre T12 y S135. En cuanto al volumen que puede ser reemplazado con seguridad, la mayoría de los reportes establecen un volumen de 40 ml en base a experiencias aisladas con distintos fármacos, recomendándose extraer lentamente cantidades de 20 ml por vez, y reemplazarlas por igual cantidad de suero ringer-lactato, suero fisiológico, o una mezcla de ambos, a temperatura corporal12,33,36.
En relación con las convulsiones, si se mantienen refractarias al tratamiento en base a fenitoína, tiopental o diazepam, se plantea la administración de sulfato de magnesio. Este último se recomienda por su efecto depresor del sistema nervioso con acción antagonista sobre receptores N-metil-D-aspartato (NMDA) que median en la actividad convulsiva, y también por su acción como inhibidor de la liberación de catecolaminas28.
Del análisis de los casos analizados, surge que los pacientes que fallecieron recibieron dosis mayores de ATX que los que sobrevivieron.
La elevada mortalidad observada en las cesáreas podría explicarse por una mayor concentración intratecal de ATX en la embarazada, ya que el embarazo reduce el volumen del LCR al disminuir el volumen del espacio subaracnoideo37.
Es probable que existan casos no reportados y que los publicados representen la punta de un iceberg, considerando que es una complicación que frecuentemente deriva en litigio legal. Para finalizar, debe señalarse que los errores con los fármacos son una inevitable consecuencia de la condición humana, aun entre los profesionales más cuidadosos y responsables38.
La seguridad no debe basarse en la perfección humana, sino en la aplicación de estrategias que dificulten la concreción del error.
Conclusiones
Se advierte sobre la existencia de formulaciones de ATX de similar apariencia a las presentaciones de la bupivacaína para uso intrarraquídeo.
Se observa que los casos que fallecieron recibieron dosis de ATX mayores que los que sobrevivieron.
Se señala que no existe un antídoto para esta complicación, planteándose la posibilidad de realizar el lavado del LCR como maniobra de salvataje.
Se enumeran una serie de recomendaciones generales para evitar errores en la administración de fármacos, que resultan particularmente aplicables para el caso del ATX37,39-42.
El anestesiólogo deberá realizar un doble chequeo del fármaco previo a su administración, y la etiqueta deberá ser leída cuidadosamente por la enfermera al presentarlo al anestesiólogo y por éste antes de aspirar el contenido.
Se deberá evitar el almacenamiento conjunto de fármacos de similar apariencia o nombre, o el almacenamiento cercano de ampollas de ATX con fármacos de uso intrarraquídeo.
A su vez, se deberá controlar que las ampollas no utilizadas durante las intervenciones sean devueltas a la farmacia, evitando así su retorno al sitio de almacenamiento inicial en block.
Se recomienda informar a los profesionales sobre los fármacos de reciente incorporación y de los errores facilitados por la isoapariencia de las ampollas.
Los organismos responsables del control sanitario deberán gestionar ante la industria farmacéutica la incorporación de presentaciones de ATX alternativas, y aplicar estrictamente las normas que regulan la identificación de los medicamentos LASA y supervisar su cumplimiento.