Introducción
Los avances tecnológicos en la atención sanitaria han permitido reducir la mortalidad de los pacientes ingresados a las UCI. Dicha mortalidad se encuentra actualmente entre 5% y 35%, dependiendo del tipo de unidad, del tipo de patología asistida, de la región del mundo evaluada y de las condiciones socioeconómicas de la población. Frecuentemente el sostén de funciones vitales alteradas requiere la aplicación de procedimientos extremadamente invasivos cuyo uso se asocia a una reducción de la calidad de vida de los pacientes luego del alta1-3).
En las últimas décadas los servicios de CP también han logrado un gran desarrollo a nivel mundial. Estos cuidados tienen como objetivo mejorar la calidad de vida de los pacientes con afecciones que la limitan. Durante mucho tiempo los pacientes que recibían CP se consideraron excluyentes para el ingreso a la UCI; sin embargo, en ocasiones los pacientes requieren cuidados intensivos y paliativos simultáneamente4.
Cada vez es más frecuente el ingreso en la UCI de pacientes que se acercan al final de sus vidas debido a enfermedades agudas y crónicas graves. El envejecimiento de la población y el aumento de la sobrevida de los pacientes con patologías crónicas han conducido al ingreso a UCI de pacientes cada vez más añosos y con un mayor número de comorbilidades5,6. En este sentido, en Uruguay un estudio multicéntrico que incluyó a más de 4.000 pacientes admitidos a terapia intensiva encontró que el 11,5% de los pacientes eran mayores de 80 años7. Asimismo, Walling y colaboradores reportaron que el 56% de los 496 pacientes fallecidos en su UCI presentaban una patología en etapa terminal8. En los últimos años, los ingresos en la UCI en el último mes de vida han aumentado hasta un 30%5,6. Este nuevo contexto epidemiológico de los cuidados intensivos obliga a los profesionales de la UCI a integrar habilidades básicas de CP en su práctica de rutina y para ello es necesario identificar a los pacientes pasibles de estos cuidados precozmente.
La identificación precoz de estos pacientes y la interacción apropiada de los equipos de medicina intensiva y CP evita la realización de estudios diagnósticos innecesarios y de tratamientos fútiles9,10. En este sentido, O’Mahony y colaboradores demostraron que la consulta con equipos de CP se asoció con una reducción del uso de ventilación mecánica, soporte vasopresor, nutrición artificial, hemodiálisis e hidratación. También se realizaron recomendaciones sobre el manejo del dolor y control de los síntomas para más de la mitad de los pacientes y aumentó la tasa de formalización de directivas anticipadas11.
Por otra parte, la interacción de los equipos permite mejorar el proceso de transición de cuidados a sala, priorizando una atención dirigida al tratamiento sintomático y a mejorar la calidad de vida de estos pacientes9,10.
A pesar de la progresiva aceptación de los CP como un componente esencial de la atención de alta calidad para pacientes críticamente enfermos, persiste infrautilizado en el entorno de los cuidados intensivos. La detección proactiva de casos mediante activadores o disparadores de consultas es una técnica actualmente poco explorada para optimizar la oportunidad de acceso a los CP en estos pacientes12. De acuerdo con Hua y colaboradores, entre 14% y 20% de los pacientes serían pasibles de CP utilizando disparadores comunes13. Por su parte, en el estudio prospectivo realizado por Canale y Broli, publicado recientemente, que incluyó 273 admisiones a una UCI pública de nuestro país, se encontró que uno de cada tres pacientes presentaba necesidades paliativas. En dicho estudio se utilizaron triggers y la herramienta NECPAL CCOMS.ICO 3.1 para identificar pacientes con necesidades paliativas. En el presente trabajo se utilizan solo los triggers, en el entendido que NECPAL CCOMS.ICO 3.1 es descrita por los autores como una herramienta de identificación de pacientes que requieren medidas paliativas especialmente en servicios generales (atención primaria, servicios hospitalarios convencionales), y no en una UCI14,15. En Uruguay, no existen suficientes datos que informen de la frecuencia y características de los pacientes ingresados en UCI con criterios de CP que permitan diseñar, consensuar y establecer una propuesta formal de mejora de la atención paliativa en la población críticamente enferma.
El objetivo de este estudio es conocer la prevalencia de disparadores de consulta precoz con CP, su relación con la sobrevida en la unidad, y evaluar el uso de medidas invasivas en ese grupo de pacientes, para elaborar a futuro estrategias que permitan mejorar la calidad de la asistencia en la UCI y mejorar la transición de cuidados a sala.
Metodología
Se realizó un estudio de cohorte retrospectivo que incluyó a los pacientes admitidos en la UCI del Hospital Maciel de Montevideo durante el período comprendido entre el 1º de marzo de 2016 y el 1º de marzo de 2019. El Hospital Maciel es un hospital público de tercer nivel, referencia en múltiples patologías en la Red de la Administración de los Servicios de Salud del Estado (ASSE), cuenta con 250 camas de internación y una UCI polivalente con servicio extendido de medicina intensiva fuera de la UCI. Asimismo, el hospital cuenta con un servicio de CP que es de referencia nacional.
Se recogieron datos demográficos y clínicos de todos los pacientes incluidos, se evaluó la prevalencia de uno o más de los cuatro activadores o disparadores de consultas de CP elegidos, tres de esos disparadores presentes al momento de la admisión a UCI (edad mayor de 80 años, con dos o más comorbilidades graves, edad mayor o igual a 75 años con disfunción orgánica múltiple DOM, enfermedad oncológica maligna en estadio IV) y un disparador relacionado con la evolución en la unidad (estadía en UCI > 50% por encima del promedio de la estadía de la unidad). Además, se analizaron variables que determinan la evolución en la UCI, el tiempo de estadía en la UCI y en el hospital, y el uso de recursos de terapia intensiva (requerimientos de ARM, de vasopresores o inotrópicos, tratamientos de reemplazo de la función renal, etc.) (tabla 1).
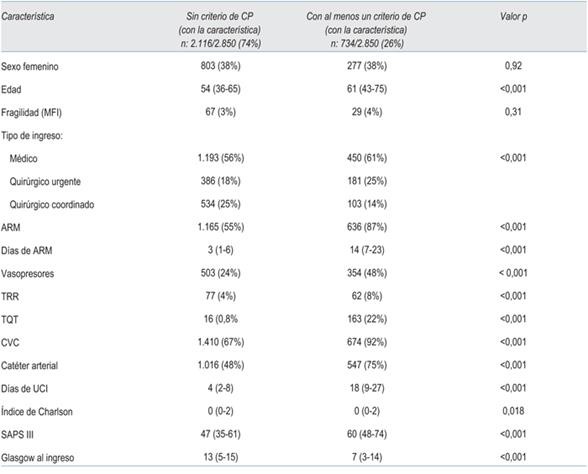
Tabla 1: Características de la población estudiada en función de la presencia de criterios de consulta con equipo de cuidados paliativos.
Los datos fueron extraídos del programa de registro electrónico de calidad y gestión de la UCI (sistema de monitoreo EPIMED), asegurando la confidencialidad de los datos.
El estudio fue aprobado por el Comité de Ética e Investigación del Hospital Maciel.
Análisis estadístico
El resultado primario fue el porcentaje de admisiones en la UCI que cumplieron con uno o más de los factores desencadenantes principales para la consulta con el equipo de CP. Se utilizó el paquete estadístico SPSS 19 para el análisis de los datos. Las comparaciones de variables categóricas se hicieron con las pruebas exactas de Fisher y de chi cuadrado (con la corrección de Yates cuando estuviera indicado). Las variables continuas se presentaron en la forma de mediana (intervalo intercuartil) y se compararon con la prueba t-Student o la prueba U de Mann-Whitney rank-sum, según esté indicado. Para determinar las variables independientemente asociadas a activación de CP se incluyeron en un modelo de análisis multivariado por regresión logística aquellas variables que presentaron en el análisis bivariado una p<0,2. En todos los análisis se adoptó como nivel de significancia estadística un p valor < 0,05 bilateral.
Resultados
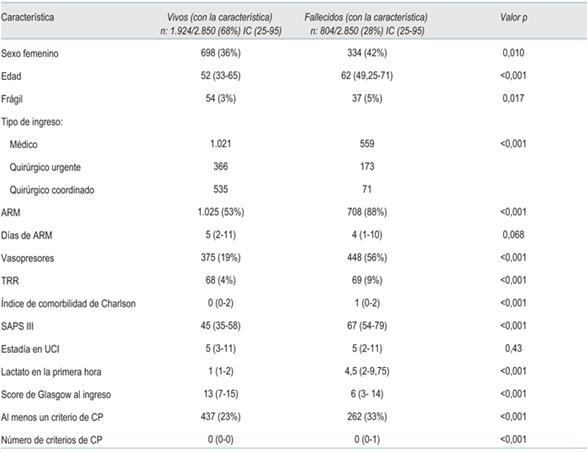
Se analizaron 2.850 pacientes, el 38% (1.080) de sexo femenino, con una mediana-intervalo intercuartil de edad de 56 (37-67) años, presentaron una estadía en UCI de 5 días (2-11), con un score de severidad SAPS III de 50 puntos (38-65). Las comorbilidades más frecuentes fueron: hipertensión 38% (1.083), tabaquismo 30% (855), DM II 17% (485), alcoholismo 13% (371), enfermedad pulmonar obstructiva crónica severa 6% (171), enfermedad renal crónica 5% (143) e insuficiencia cardíaca 4% (114). El 11% (314) presentaba un tumor sólido diagnosticado previamente y el 5% (143) un accidente cerebrovascular previo. Fallecieron en el hospital el 28% (804) de los pacientes. El 62% (1.767) requirió ARM con una duración de ésta de 5 (2-11) días. Requirieron vasopresores el 30% (855) y hemodiálisis el 5% (143) (tabla 2).
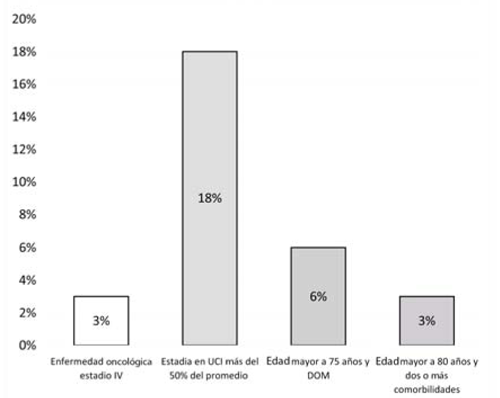
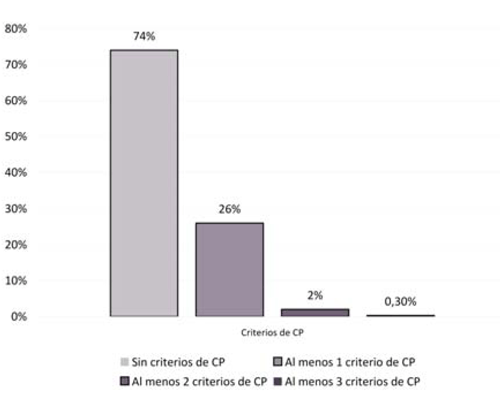
La presencia de al menos un criterio de activación de CP fue alcanzado por el 26% (734) de los pacientes (figura 1). Al discriminar de acuerdo con el criterio encontrado, se distinguen: 3% (69) presentó tumor metastatizado, 18% (514) una estadía en la UCI superior al 50% del promedio de estadía de la unidad (14 días), el 6% (157) más de 75 años con DOM y 3% (76) 80 años con al menos dos comorbilidades crónicas graves al ingreso (figura 2).
Los pacientes que presentaron criterios disparadores de interconsulta con CP presentaron mayor edad 61 (43-75) vs 54 (36-65), p < 0,001; mayor gravedad SAPSIII de 60 (48-74) vs 47 (35-61) puntos, p <0,001 requirieron más ARM 87% (636) vs 55% (1165) de los pacientes, p <0,001, mayor tiempo de ARM14 (7-23) vs 3 (1-6) días, p< 0,001, mayor requerimiento de vasopresores 48% (354) vs 24% (503) de los pacientes, p< 0,001; un número mayor de pacientes requirió hemodiálisis de urgencia 8% (62) vs 4% (77) de los pacientes, traqueostomía 22% (163) vs 0,8% (16), p<0,001, requirieron mayor cantidad de dispositivos invasivos: CVC 92% (674) vs 67% (1.410), p<0,001 y catéter arterial 75% (547) vs 48% (1.016), p<0,001 y presentaron una mayor estadía en la UCI 18 (9-27) vs 4 (2-8) días, p<0,001.
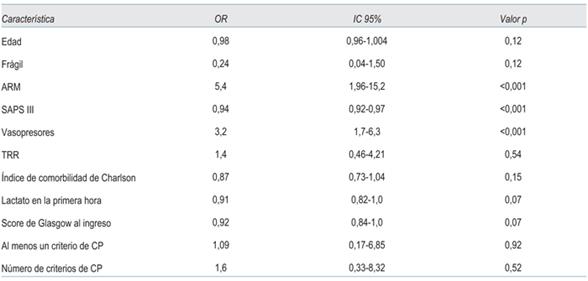
La presencia de al menos un disparador no fue un factor independientemente asociado a mortalidad hospitalaria OR 1,09, IC: (0,17-6,85), p: 0,92, tampoco la sumatoria de disparadores OR 1,6, 0,33-8,32, p: 0,52 (tabla 3).
Discusión
Históricamente se ha perpetuado el concepto que la terapia intensiva “salva vidas”, lo cual ha generado una visión contrapuesta de los CP y los cuidados intensivos (CI). Desde esta visión los CP se han considerado un símbolo del fracaso de los tratamientos quirúrgicos y de los CI16. Aunque los objetivos de los CP y los CI pueden parecer inicialmente contrapuestos, ya que la prolongación de la vida y la paliación pueden verse como aspectos dicotómicos de la atención, los intensivistas y los paliativistas comparten características comunes en sus funciones. Todos los pacientes que reciben tratamientos curativos pueden requerir CP simultánea e individualmente de acuerdo con las necesidades y preferencias del paciente y su familia4,17. El manejo básico de los síntomas y sobre todo las discusiones sobre los cambios en los objetivos de la atención en relación con el pronóstico, las preferencias del paciente y un nivel de tratamiento más proporcional, son los aspectos centrales de los CP y deben formar parte de la práctica habitual de los CI y por lo tanto deben iniciarse temprano en la UCI18-20.
El presente trabajo estableció que el 26% de los pacientes críticos presentaron criterios de activación de asistencia por el equipo de CP. La prevalencia de activación en estudios realizados en Estados Unidos se encuentra en torno al 15% de los ingresos13. Si bien estas diferencias pueden explicarse por la utilización de criterios más restrictivos, se deben considerar las diferencias existentes entre ambos sistemas sanitarios. Por otra parte, llama la atención que solamente se activen CP en el 15% de los pacientes cuando O’Mahony S y colaboradores encontraron en su estudio que la mitad de los pacientes que fallecieron en los hospitales de Estados Unidos presentaron un ingreso en UCI en los últimos tres días de su vida11.
Los disparadores analizados fueron generados en países del primer mundo, con diferencias culturales y económicas con nuestro medio, así como con sistemas de salud diferentes al nuestro. En este sentido, algunos de los disparadores de CP en los pacientes en UCI evaluados por estos autores son motivos para rechazar el ingreso del paciente a UCI o causas de no inicio de medidas invasivas en nuestro medio. En este sentido, el estudio de limitación del esfuerzo de la terapéutica realizado en ocho unidades de Uruguay evidenció que las comorbildades, la edad y el estatus funcional previo al ingreso se asociaron a las decisiones de limitar el uso o retirar medidas de sostén de las funciones vitales21. Asimismo, este estudio pone de manifiesto las diferentes actitudes en relación con los cuidados al final de la vida21.
En el mismo sentido, en el estudio de Canale y Broli, realizado en nuestro medio, se observó una prevalencia de necesidades paliativas superior al presente trabajo. Esta diferencia podría verse vinculada al uso de distintas herramientas14,15.
En nuestro país, los cuidados al final de la vida en UCI son conducidos habitualmente por los médicos intensivistas. La importancia de interactuar con los equipos de CP ha sido evidenciada por Desbiens y colaboradores al demostrar que la mitad de los pacientes fallecidos en UCI experimentan dolor moderado a severo21. Este estudio jerarquiza la necesidad de interacción con los equipos de CP debido al impacto positivo que pueden tener los CP vinculados a las dificultades en la comunicación y participación de la familia en las decisiones al final de la vida en la UCI22.
Una estadía mayor a 50% del promedio fue el criterio disparador más frecuentemente identificado en este trabajo. Con frecuencia, los sobrevivientes de una estadía prolongada en la UCI son pacientes críticos crónicos con una dependencia prolongada de la ventilación mecánica y otras terapias de soporte vital23,24) . Factiblemente para estos pacientes la carga del sufrimiento debido a diversos síntomas sea sustancial y la necesidad de una atención especial al alta es altamente probable25. Por otra parte, se ha observado que la participación proactiva de los CP en las rondas de la UCI para pacientes de alto riesgo se asoció con una estadía hospitalaria más corta26.
Uno de los criterios disparadores analizados fue la presencia de una enfermedad oncológica avanzada al momento de la admisión; en este sentido, el 3% de los ingresos presentaron un tumor metastatizado. Los pacientes oncológicos a menudo se consideran inapropiados para la admisión en la UCI. Sin embargo, ningún sistema específico de puntuación de la gravedad de la enfermedad puede predecir de manera confiable el resultado de pacientes oncológicos críticos. La efectividad de la atención de la UCI para pacientes con cáncer sigue siendo controvertida. Los principales determinantes de la mortalidad y el pronóstico en los pacientes oncológicos son el número de fallas orgánicas, la necesidad de ventilación mecánica, el soporte de vasopresores y la calidad de las terapias que han precedido a la admisión a la UCI. Los avances en la atención antitumoral y en las terapias de sostén de sistemas fisiológicos llevaron a mejoras importantes en los resultados de estos pacientes. Como consecuencia, el número de pacientes con cáncer que requieren ingreso en la UCI está aumentando. El soporte artificial de funciones vitales debe reevaluarse luego de cinco días de terapia intensiva, con especial atención al desarrollo de disfunciones adicionales27.
En nuestro estudio, el 6% de los pacientes admitidos en la UCI era mayor de 75 años e ingresó con falla multiorgánica, mientras que el 3% tenía más de 80 años y comorbilidades severas. Los ingresos geriátricos a la UCI son comunes y requieren consideraciones únicas para los intensivistas. La admisión a la UCI debe considerarse individualmente por paciente. Es razonable considerar un “ensayo de cuidados críticos” para muchos pacientes, incluso aquellos que tienen posibilidades inciertas de recuperación significativa. La calidad de vida y la independencia funcional son especialmente importantes para los adultos mayores, y estos resultados deben tenerse en cuenta al sopesar los riesgos y beneficios de la admisión o la atención continua en la UCI28.
La toma de decisiones sobre el tratamiento en la UCI debe equilibrarse entre el deseo del paciente y la evaluación objetiva del resultado médico. Esto último solo se puede lograr en un equipo multidisciplinario de profesionales de CI, oncólogos, cirujanos y expertos en CP, preferiblemente por consenso29. Idealmente, la toma de decisiones sobre el tratamiento en la UCI debe realizarse en una etapa temprana en la atención primaria de salud, lo que se conoce como planificación de atención anticipada30. Aun siendo elevado el porcentaje de pacientes que cumplen con criterios de activación, probablemente no refleje completamente las necesidades de CP de los pacientes de la UCI. Existen pacientes con alto riesgo de muerte en la unidad, con dolor refractario u otros síntomas relacionados con enfermedades crónicas avanzadas o terminales que pueden beneficiarse de una consulta especializada con CP, pero no son identificados por los disparadores que fueron utilizados.
Finalmente, este estudio pone en evidencia que la activación de los CP no se asocia en forma independiente a mortalidad en la UCI. Esto refleja, una vez más, que los CI no se contraponen a los CP.
Este trabajo presenta una serie de limitaciones que es necesario considerar. Se trata de un estudio en un solo centro, lo cual no permite extrapolar los resultados a todas las unidades del país. Por otra parte, se utilizaron disparadores evaluados en estudios realizados en países del primer mundo. Deben evaluarse criterios de consulta con los servicios de CP adaptados a nuestro medio, basados en nuestra realidad y en nuestras necesidades. Por otro lado, no contamos con datos de calidad de vida de los supervivientes y la valoración de resultados del pasaje por la UCI se limita a la mortalidad.
Conclusiones
La presencia de disparadores de consulta precoz con CP es elevada. La cuarta parte de los pacientes de UCI dispararon al menos un criterio de consulta con el servicio de CP, lo que pone de manifiesto una necesidad probablemente insatisfecha acorde con los datos de la literatura existente.
Los pacientes ingresados en las unidades de terapia intensiva por un largo período, habiendo sobrevivido a un episodio crítico agudo, pero sin lograr la recuperación clínica, son una población de pacientes potencialmente receptora de CP, siendo el criterio disparador más prevalente la estadía prolongada en la UCI. La mejora en el proceso de transición de cuidados a sala podría verse influenciada por el acceso precoz a los CP y deberá ser objeto de un estudio posterior.
Los pacientes que presentaron criterios para consulta con el servicio de CP fueron más graves y receptores de mayor invasividad en la terapéutica, ya que utilizaron más recursos de soporte vital artificial en terapia intensiva; sin embargo, no presentaron mayor mortalidad. Sobrevivir en la UCI no necesariamente se asocia con buena calidad de vida e independencia funcional posterior a la terapia intensiva. Estos resultados son sustancialmente relevantes para determinado grupo de pacientes críticamente enfermos y deben tenerse en cuenta al evaluar la proporcionalidad de los tratamientos en la clínica diaria y en investigaciones futuras. Resulta necesario desarrollar una estrategia de trabajo conjunto que optimice la calidad de asistencia en la terapia intensiva y durante el período pos-UCI, mejorando la calidad de vida y disminuyendo los costos asociados a la asistencia de este tipo de pacientes.