Introducción
El deslizamiento de la epífisis femoral proximal (DEFP) es el trastorno de cadera más frecuente en adolescentes. Su incidencia varía entre 2-3/100.000 a 81/100.000 habitantes, dependiendo de las características de la población estudiada 1. Por lo general, ocurre en la etapa de crecimiento rápido en niñas de 10-14 años y en niños de 12-16 años. La relación masculino:femenino es 2,4:1. Se cree que la etiología de DEFP es multifactorial, existiendo, además del sexo, edad y raza, factores mecánicos (trauma, obesidad, el aumento de la retroversión del cuello femoral, verticalización de la fisis) y endócrinos1,2. La afectación bilateral varía entre 21% y 63% (3,4. Un estudio reporta un compromiso bilateral primario en 7% y secuencial en 21%5. El desplazamiento típico corresponde al desplazamiento epifisario posteromedial (varo), siendo el posterolateral (valgo) muy infrecuente6. La clasificación de Loder, basada en la estabilidad de la fisis, es la más utilizada en la actualidad7. El DEFP estable representa aproximadamente el 75%-90%5,8,9. Los DEFP inestables son menos frecuentes, pero tienen una tasa de complicaciones más elevada9-11. La prevalencia de necrosis avascular (NAV) es variable. Los estudios analizados difieren según el tipo, la gravedad y el tratamiento quirúrgico realizado, por tanto, no se pueden comparar directamente entre sí. Según Herngren y colaboradores, en un reciente estudio observan 23% de NAV en DEFP inestables, comparado con 3% en DEFP estables11. La condrolisis es infrecuente, alrededor de 1%-7%, y se desconoce su etiología11,12. El pinzamiento femoroacetabular (PFA), vinculado a la deformidad residual tipo CAM, puede conducir a artrosis a mediano y largo plazo con la necesidad prematura de remplazo total de cadera13. Los estudios que analizan los resultados clínicos de DEFP mediante scores reportados por los pacientes (PROM) y logran medir la calidad de vida en estos pacientes son escasos11,14-18. International Hip Outcome Tool (iHOT-12) ha sido utilizado por autores que destacan la precisión que brinda para la evaluación de las caderas en pacientes jóvenes y activos19-21. Por tanto, el objetivo de este trabajo fue conocer los resultados terapéuticos utilizando iHOT-12 y las complicaciones de la población afectada por DEFP, diagnosticados y tratados en un centro de referencia ortopédico.
Como hipótesis del trabajo, planteamos que los DEFP inestables presentan más complicaciones y peores resultados clínicos que los DEFP estables.
Material y método
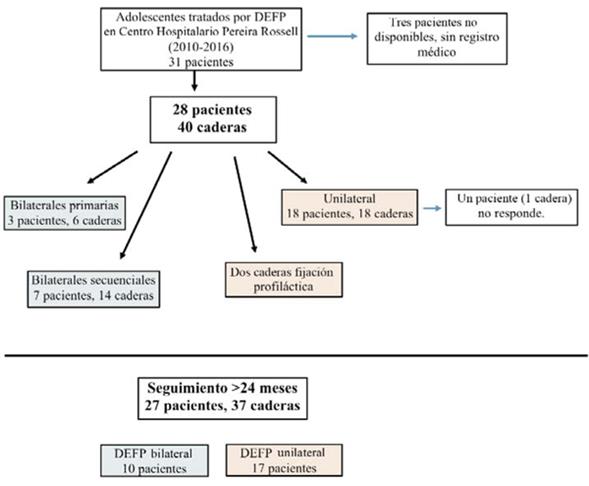
En primer lugar se obtuvo la aprobación del Comité de Ética en investigación del Centro Hospitalario Pereira Rossell (CHPR). En Uruguay, la amplia mayoría de los niños con DEFP son tratados en el centro de referencia en ortopedia pediátrica del CHPR. Desde la base de datos quirúrgica, se identificaron 31 pacientes en el período 2010-2016, tres fueron excluidos dado que no se encontraron las historias clínicas.
Todos los participantes o familiar de un paciente menor dieron su consentimiento para participar, realizando un control clínico y radiológico, con un mínimo de dos años de seguimiento desde la cirugía ortopédica. Basados en datos de la historia clínica y en las radiografías se confirmó el diagnóstico de DEFP y se clasificaron las caderas según Loder: si el paciente era capaz de deambular, el DEFP se consideraba estable; si el paciente era incapaz de deambular, incluso con muletas, el DEFP se consideraba inestable7.
Demografía
Los datos demográficos recopilados fueron la edad en la cirugía para el DEFP y otras cirugías de cadera, tipo de procedimiento quirúrgico, lateralidad, enfermedad concomitante (sí / no) (en caso afirmativo, síndrome de Down, trastorno hormonal, enfermedad sistémica), fijación profiláctica de la cadera normal (sí / no), índice de masa corporal (IMC) al momento de la cirugía y en el seguimiento. Un IMC igual o mayor que el percentil 85 en niños y adolescentes y un IMC igual o mayor a 25 en adultos, se clasificó como sobrepeso. El tiempo desde el inicio de los síntomas hasta la cirugía se estratificó en retraso del paciente (tiempo desde el inicio de los síntomas hasta la primera visita al médico), retraso del médico (tiempo desde la primera visita al médico hasta la cirugía) (figura 1).
Examen clínico
Todos los pacientes se sometieron a un examen físico detallado. Se midió el rango de movimiento de la cadera (ROM) bilateralmente usando un goniómetro. El signo de Trendelenburg se utilizó para evaluar el deterioro de la abducción de cadera y la discrepancia en la longitud del miembro22. Para determinar la presencia de PFA anterior, el investigador flexionó pasivamente la cadera a 90 grados con el paciente en decúbito supino, seguido de aducción forzada y rotación interna. Se registró una prueba positiva si estos movimientos producían dolor agudo en la ingle (TestPFA+) (23. Se completó el instru mento internacional de resultados de la cadera (iHOT-12).
Examen radiológico
Todas las radiografías pre y posoperatorias fueron revisadas para confirmar la presencia de DEFP. Se trazó el ángulo de Southwick (epifisodiafisario) en ambas caderas. La diferencia entre el lado afectado y el normal nos brindó la gravedad del deslizamiento, en caso bilateral se resta 12º al ángulo medido. Fueron clasificados en: leve (<30°), moderada (30° a 60°) y grave (> 60°)24. Las mismas radiografías de la pelvis se obtuvieron en el seguimiento y se evaluaron para detectar el cierre fisario y las complicaciones. La precisión en la colocación del implante dentro de la epífisis se calificó de acuerdo con el método de Pring. Para una posición correcta, el implante tuvo que colocarse dentro del 50% central del ancho de la fisis, con la punta del tornillo a más de 5 mm a través de la fisis y en un ángulo de 70° a 90° con respecto a esta 25. Además, en las radiografías posoperatoria inmediata y en la última radiografía se midió el ángulo alfa anterior26. Definimos síndrome de pinzamiento femoroacetabular cuando el paciente presentó dolor de cadera (TestPFA+) y ángulo alfa >55º (deformidad tipo CAM)27. Al espacio femoroacetabular menor de 3 mm o ms del 50% de reducción del espacio articular lo definimos condrólisis(9). Para definir NAV, utilizamos la clasificación radiológica de Ficat teniendo en cuenta la destrucción epifisaria, con estadios I a IV28.
iHOT-12
Este instrumento es recomendado para la evaluación de adultos jóvenes con dolor y disfunción de cadera21. Consta de 12 preguntas en español, que son respondidas por el mismo paciente, con el objetivo de evaluar cuatro ámbitos: nivel de dolor y limitación funcional, deportes y recreación, impacto laboral y social, y, por último, emocional y estilo de vida29. Debido a la edad de los niños más pequeños en nuestro estudio, elegimos no usar una de las preguntas (¿Cuántos problemas tiene con la actividad sexual debido a su cadera?). La respuesta se realiza sobre una escala lineal, con un extremo expresando máxima función o mínimo dolor (100) y el extremo opuesto, mínima función y dolor extremo (0). El score total es calculado como un score promedio de las 11 preguntas (rango, 0 a 100, siendo 100 la mejor calidad de vida, con un mínimo de 14 puntos necesarios para evidenciar cambios clínicos)20.
Todas las evaluaciones clínicas y radiológicas fueron realizadas con un mínimo de 24 meses de seguimiento por uno solo de los autores (JF), el cual no estuvo involucrado en el tratamiento inicial y en el seguimiento previo de los pacientes.
Análisis estadístico
Se utilizaron estadísticas descriptivas, como conteos, porcentajes, medias con rangos para caracterizar los datos demográficos y la función subjetiva y objetiva de la cadera. Dos niños con DEFP bilateral secuencial habían presentado deslizamiento estable en una cadera y DEFP inestable contralateral. En estos pacientes, al calcular iHOT-12, se midió la primera cadera afectada. La prueba de Wilcoxon Signed Rank Test se utilizó para evaluar los cambios en los ángulos alfa anteriores. La prueba U de Mann-Whitney de muestras independientes se utilizó para las comparaciones entre iHOT-12 en el seguimiento para pacientes con DEFP estables e inestables. Un valor de p <0,05 se consideró estadísticamente significativo. El análisis estadístico se realizó con SPSS Mac 25.0 (SPSS Inc., Chicago, IL).
Resultados
De los 28 pacientes y 40 caderas incluidas en el estudio, no fue posible localizar a un paciente (4%) para el seguimiento y dos presentaron fijación profiláctica. Por tanto, se evaluaron 27 pacientes y 37 caderas con un seguimiento promedio de 45 meses (24-87) (figura 1). Los datos demográficos de 28 pacientes con DEFP tratados se obtuvieron de los registros médicos correspondientes; 15 varones y 13 mujeres; el promedio de edad al momento del diagnóstico fue de 12,1 años. Se presentaron como DEFP en varo el 100% de las caderas, clasificadas estables 74% (n=27) e inestables 26% (n=10). En el 89% de los pacientes se observó sobrepeso u obesidad al momento de la cirugía. El retraso diagnóstico fue prolongado, sea por retraso del paciente o del médico (tabla 1). Los pacientes con DEFP inestables recibieron tratamiento quirúrgico en menos de 24 horas después de la primera consulta de urgencia en nuestro hospital.
Tabla 1: Características demográficas de niños con DEFP (número de pacientes n=28, número de caderas n=38)
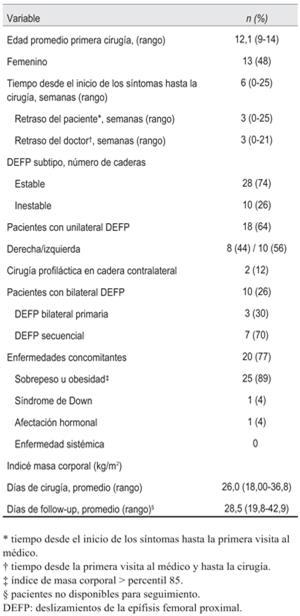
Se observaron 32 DEFP leves y moderados y 6 DEFP severos. Los pacientes con caderas inestables mostraban deslizamientos más severos que las estables.
Los procedimientos quirúrgicos fueron variados. Se realizó fijación in situ en mesa ortopédica (no reducción o reducción incidental) con un tornillo de rosca parcial en el 70% (n=7) de los DEFP inestables, reducción cerrada intencional en una cadera (10%) y reducción abierta percutánea utilizando la técnica de Parsch en dos caderas inestables (20%). Con el objetivo de disminuir la presión intracapsular se realizó la artroscentesis de cadera en 30% (n=3) de los DEFP inestables. El protocolo de rehabilitación posoperatorio utilizado consistió en apoyo precoz progresivo para caderas estables y en las caderas inestables se retrasó la carga de peso durante seis semanas.
La posición del implante era correcta en 82% de las caderas estables y en 70% de las inestables.
Necesitaron reintervenciones cinco pacientes: tres para realizar retiro de osteosíntesis, de los cuales dos se debían al segundo tiempo de la técnica de Parsch y el restante por intolerancia al implante. Además, un paciente requirió limpieza quirúrgica por infección superficial del sitio quirúrgico y otro paciente presentó redesplazamiento, necesitando fijación suplementaria (tabla 2). La evaluación clínica y radiográfica (n=27 pacientes) se realizó con un seguimiento mínimo de 24 meses en el total de pacientes incluidos (tabla 3). Se destaca la diferencia significativa en los resultados de iHOT-12 total entre caderas con DEFP estable 70, rango (38-95) y DEFP inestable 86, (57-100), p=0,017.
Tabla 2: Características radiográficas y quirúrgicas de niños con DEFP (número de pacientes n=28, número de caderas =38).
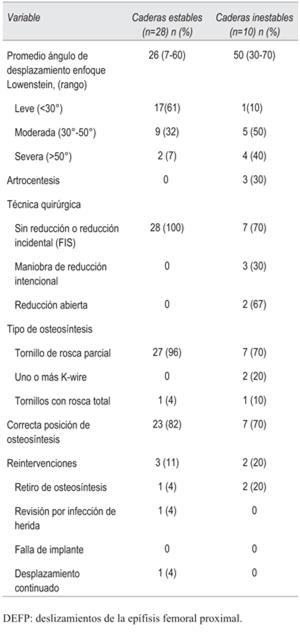
Dada la deformidad provocada en esta patología, los pacientes pueden verse afectados en los movimientos de abducción (varo), flexión (CAM) y rotación interna (rotación externa). En esta serie la movilidad promedio para la flexión y rotación interna de las caderas controladas estuvieron dentro del rango de normalidad. Al momento del seguimiento el 22% (n=6) de DEFP estables con TPFA + tenían ángulo alfa >55º y 10% (n=1) de DEFP inestables con TPFA+ tenían ángulo alfa >55º, por tanto, padecían PFA. Además, los pacientes con PFA (n=7) presentaron peor iHOT-12 62 (50-82) vs 81 (38-100) en los 20 pacientes que no presentaron PFA (p=0,08). El seguimiento radiográfico demostró una remodelación significativa en el ángulo alfa, mejorando un promedio de 6º (-5-40) en la cadera con DEFP (p = <0,001) en comparación con 3º (-10-10) en la cadera normal (p=0,026). Las últimas radiografías mostraron que no hubo casos con complicaciones severas, principalmente no se detectaron signos de NAV (tabla 3).
Discusión
Hasta donde sabemos, no hay estudios previos que comparen la calidad de vida de los pacientes con DEFP inestables y estables. Como era esperable, los deslizamientos estables fueron más frecuentes. En cambio, en comparación con otros estudios, se observó una alta proporción de DEFP inestables en nuestro trabajo5,10. Un resultado sorprendente fue que en promedio los DEFP estables estaban menos desplazados, pero los pacientes con DEFP inestables tuvieron mejores resultados de calidad de vida mediante iHOT-12. Además, los DEFP estables desarrollaron mayor proporción de PFA, lo que contrasta con lo informado tanto por Ulici y colaboradores, como por Lang y colaboradores9. A pesar de esto, los pacientes con PFA tuvieron un iHOT-12 promedio de 62, muy superior al observado en el estudio de Sansone y colaboradores, donde el iHOT-12 preoperatorio a una artroscopia de cadera por PFA era en promedio de 4319. El tratamiento llevado a cabo en DEFP inestables mediante reducción (incidental o intencional) del desplazamiento lograría restablecer la anatomía del fémur proximal, disminuyendo el ángulo de Southwick. En cambio, en los DEFP estables tratados con fijación in situ, el 100% de los casos mantuvieron la deformidad. Esta deformidad residual podría conducir a un PFA y artrosis de la cadera a mediano y largo plazo1,13,15,17. A pesar de todo, la fijación in situ es el tratamiento más aceptado para DEFP en cualquier grado de severidad5,8. Si se preserva el crecimiento longitudinal del cuello femoral, muchos pacientes serán remodelados, disminuyendo los síntomas relacionados con PF30-33. El período de mayor remodelación se observa hasta el año posterior a la fijación33. Ortegren y colaboradores estudiaron fijación in situ con implantes diseñados para la fijación en las epífisis con una superficie lisa que atraviesa la fisis (Hansson hook-pin), demostrando mayor potencial de remodelación33. Según De Poorter y colaboradores, los DEFP leves y moderados tratados con fijación in situ están mostrando buenos resultados a largo plazo16. No obstante, Larson y colaboradores, tras un seguimiento a largo plazo (media 16 años), sostienen que uno de cada tres pacientes presentó dolor y el 12% requirió nueva cirugía de cadera15. Nectoux y colaboradores y Murgier y colaboradores declararon recientemente que un ángulo de deslizamiento inicial de aproximadamente 30-35 grados (moderados y severos) es el umbral en el cual el PFA aparecería más regularmente17,34. La alta tasa de PFA entre nuestros pacientes indicaría la necesidad de un posible tratamiento adicional, ya sea quirúrgico o no quirúrgico. Varias investigaciones demuestran que la NAV no es completamente conocida y probablemente multifactorial12,35). Algunos de los factores que podrían explicar el 0% de NAV observado en nuestra serie son: escasa proporción de DEFP severos, tratamiento quirúrgico precoz (menor de 24 horas desde la consulta en caderas inestables), descompresión articular mediante artroscentesis, cuidadosa técnica de fijación in situ utilizada en DEFP inestables y la adecuada colocación del tornillo transepifisario36. Un aspecto interesante que se repite en las series es el retraso diagnóstico de DEFP, el cual podría influir en la severidad del desplazamiento y probablemente aumentaría el riesgo de inestabilización de la fisis, lo que puede llevar a mayor riesgo de complicaciones severas37. En tanto, el tratamiento profiláctico del DEFP continúa siendo controvertido. El posible acortamiento del cuello femoral y la NAV iatrogénica son dos argumentos en contra de la cirugía profiláctica de la cadera contralateral3,4. En nuestro estudio, el 25% de los niños desarrollaron un deslizamiento secuencial en la cadera contralateral. Fue realizada fijación profiláctica en 12% de DEFP unilaterales. Si comparamos con Herngren y colaboradores, quienes informan hasta un 43%5, parece existir un bajo porcentaje de tratamiento profiláctico en nuestro centro de referencia. Entonces, los niños que no se han sometido a cirugía profiláctica considerando el riesgo de deslizamiento secuencial en combinación con la demora del paciente y del médico, deberían programar un seguimiento radiográfico regular hasta el cierre de la fisis3. La indicación de fijación profiláctica actual se recomienda en pacientes con alto riesgo de deslizamientos subsiguientes. Algunos de los factores de riesgo son: edad <10 niñas y <12 niños, obesos, con trastornos endócrinos, cadera asintomática con ángulo de Southwick entre 12° y 15° en el enfoque lateral y aquellos casos que tengan una baja probabilidad de seguimiento12. De forma similar a múltiples series publicadas, aquí se observó una alta prevalencia de sobrepeso u obesidad (89%). Además, los pacientes mantienen el sobrepeso incluso entrada su adultez, demostrando la probable alteración metabólica de base18. Murray y Wilson confirmaron una estrecha correlación entre el aumento de la obesidad infantil en los últimos 20 años en Escocia y una incidencia creciente de DEFP38. Por otro lado, según Halvarson y colaboradores, la obesidad no es un factor suficiente para el desarrollo de DEFP, por lo que podría existir un factor independiente, como podría ser la hipereptinemia, que sea capaz de explicar la alteración en el funcionamiento fisario39.
Como limitaciones del presente estudio se destaca su naturaleza retrospectiva, el bajo número de pacientes y el corto seguimiento clínico radiológico para lograr evaluar las complicaciones a largo plazo (coxartrosis). Dada la edad más pequeña de algunos pacientes, no fue posible realizar el iHOT-12 completo. Sin embargo, el score se presenta como promedio de las 11 preguntas utilizadas. Además, un único investigador realizó la medición clínica y radiográfica de los pacientes. Y como Loder ha transmitido en sus artículos sobre el tema, la falta de precisión en la definición de DEFP inestable podría sesgar los resultados11. Las fortalezas del estudio fueron el completo y real seguimiento clínico y radiológico de la serie analizada, con un mínimo de dos años, que nos permitió conocer las complicaciones más temidas de esta afección, siendo realizado en un centro de referencia ortopédico, donde se trata la amplia mayoría de los casos de DEFP del Uruguay. También fue posible medir la función de las caderas afectadas de forma objetiva por parte del examinador y de forma subjetiva mediante el score de calidad de vida, iHOT-12 y la remodelación femoral a través de las radiografías de control en todos los casos contactados.
Conclusiones
En este estudio se observa una elevada proporción de DEFP inestables. Los resultados clínicos de calidad de vida a través del PROM utilizado eran mejores en los pacientes que habían sufrido DEFP inestables en comparación con los DEFP estables. La ausencia de NAV en DEFP inestables y el elevado número de PFA en DEFP estables podría explicarnos estos hallazgos inesperados.