Introducción
La mortalidad de los pacientes con virus de la inmunodeficiencia humana (VIH) ha cambiado desde la introducción del tratamiento antirretroviral (TARV), modificando el perfil epidemiológico, cambiando las causas de muerte y transformándola en una enfermedad crónica y controlable. Con tratamiento apropiado, oportuno y continuo, las personas con VIH pueden alcanzar similar expectativa de vida a la de población sin VIH1-5. La marcada reducción de la mortalidad por sida en los últimos años, fenómeno que se observa a partir de 1996, responde a la introducción de la estrategia de TARV de alta eficacia (esquema de tratamiento que requiere la asociación de fármacos antirretrovirales)6,7. A pesar de esto, el diagnóstico tardío (es decir, bajo recuento de CD4 <200 cel/ml en el momento del diagnóstico o enfermedades oportunistas al debut o en los siguientes 12 meses), el retraso en el acceso y la mala adherencia al TARV, la no retención en cuidados (no seguimiento continuo), comorbilidades y situaciones de vulnerabilidad social, siguen impactando negativamente en la morbimortalidad relacionada con el VIH8-12.
La mayoría de los estudios de mortalidad evalúan sus determinantes a través del análisis de estas variables contribuyentes a la muerte, pero también resulta de interés estudiar la relación existente entre mortalidad y los diferentes pilares de la cascada del continuo de atención. El concepto continuo de atención o de cuidados corresponde a una serie de hitos clave para lograr que, efectivamente, una cohorte de pacientes obtengan los máximos beneficios individuales con impacto en la salud pública. Constituye una mirada longitudinal de la epidemia que se expresa en indicadores calculados sobre el total de pacientes que se estima tienen la infección por VIH en una región determinada: proporción de pacientes con VIH diagnosticados, proporción de pacientes en TARV, proporción de pacientes con carga viral (CV) indetectable. El conocimiento de que la CV indetectable es el principal factor asociado a la reducción de la morbimortalidad y de la transmisión de VIH sustenta las metas 90-90-90 (90% de personas con VIH diagnosticadas, 90% de las diagnosticadas en TARV, 90% de la tratadas con CV indetectable)13,14. Se han definido una serie de indicadores intermedios que permiten alcanzar estas metas: diagnóstico temprano, vinculación y retención en cuidados. La cuantificación y el análisis de cada uno de los pilares constituye una herramienta fundamental para valorar la magnitud de la brecha en cada pilar. En la medida en que se reduzcan las brechas de la cascada y que aumente la proporción de individuos con CV indetectable, mayor será el impacto en la reducción de la mortalidad, así como en la incidencia de nuevas infecciones13,14.
La cascada fue diseñada para seguir el continuo de cuidado de la vida de los individuos, no incluye la muerte dentro de los hitos medidos. En la mayoría de los estudios de cohortes las muertes son tomadas en cuenta si se producen luego que el individuo entró en la cohorte y si se mantiene en la misma, muchas veces luego del inicio del TARV7,15-17. De esta forma se pierde información valiosa sobre las muertes que se producen al diagnóstico de la infección por VIH previas a la vinculación y en pacientes no retenidos en cuidados. Los resultados de un estudio realizado en Calgary, Canadá18, sugieren que el uso de la cascada, sin considerar la muerte, puede no representar completamente la complejidad de la epidemia de VIH a la hora de diseñar políticas sanitarias o medir sus impactos.
En Uruguay, la mortalidad por sida tuvo un aumento sostenido hasta el año 2005. Desde entonces, no ha habido cambios significativos en la tasa de mortalidad y se mantuvo en alrededor de 5/100.000 habitantes, alcanzando 8/100.000 habitantes en varones y 3/100.000 habitantes en mujeres en 201419. El Estudio Nacional de Carga Global de Enfermedad en nuestro país ubica al VIH/Sida en el grupo etario de 20 a 64 años, en el décimo lugar como causa de muerte prematura (AVPP), en el quinto lugar en carga de morbilidad (AVAD) y en el octavo lugar en años de vida ajustados por discapacidad (AVISA)20.
A diciembre de 2014, año al que refiere la presente investigación, se estimaba que el número de personas con VIH (diagnosticadas y no diagnosticadas) ascendía a 12.000. El número de personas diagnosticadas era aproximadamente 9.000 (75%); bajo TARV, en ese momento, se encontraban 5.300 pacientes (cobertura 44%), y con CV indetectable 4.200 (35% del total de infectados)19. No se cuenta con datos de vinculación y retención en cuidados, ni con estudios nacionales de mortalidad en pacientes con VIH. Estos datos contrastan, por un lado, con la política de acceso universal al TARV que ha tenido el país, y, por otro lado, con los buenos indicadores de salud de Uruguay, y si bien se han realizado en la última década avances sustantivos en políticas, normativas y esfuerzos asistenciales, no se ha logrado impactar en la reducción de la mortalidad por sida.
Durante el año 2015 el Ministerio de Salud definió cinco Objetivos Sanitarios Nacionales 2020, y dentro de estos, la morbimortalidad por VIH/Sida se encontró dentro de los 15 problemas críticos priorizados sobre los cuales concentrar las acciones. En este marco se planificó el presente estudio cuyo objetivo es caracterizar el perfil epidemiológico y clínico de las personas fallecidas por sida en Uruguay durante el año 2014, identificar los principales determinantes asociados a la defunción y valorar la distribución de las muertes en cada pilar de la cascada del continuo de cuidados.
Material y método
Se trata de un estudio retrospectivo, transversal y descriptivo. En la base de datos de mortalidad se identificaron los certificados de muerte del año 2014 de personas mayores de 18 años cuya causa básica de defunción fue sida (códigos B20; B24 de la CIE; 10). A partir de los certificados de defunción se identificaron las instituciones donde se produjo el fallecimiento. Por lo tanto, no se relevó información de las instituciones que no respondieron a la invitación, ni tampoco se relevó información de fallecidos cuando estos eran casos únicos en servicios distantes de Montevideo. Se recabaron los datos mediante la revisión de las historias clínicas correspondientes en las instituciones públicas y privadas que aceptaron la invitación a participar del estudio. Cuando el fallecimiento fue en una institución diferente de la institución prestadora del usuario o se produjo en domicilio, se relevaron los datos también de la historia clínica correspondiente a la institución prestadora.
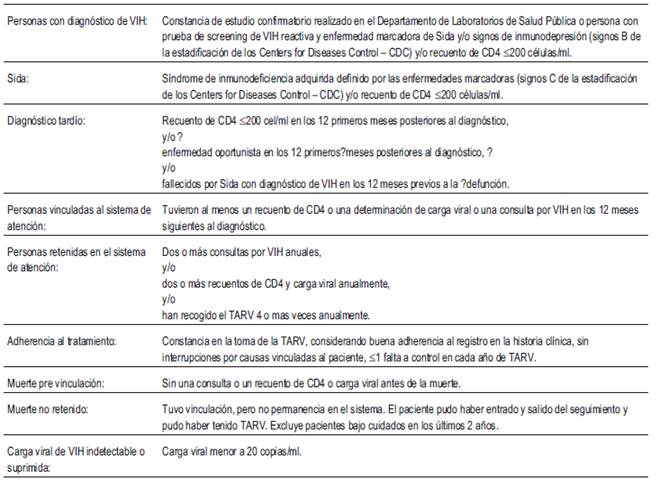
La recopilación de datos se realizó asignando un código a cada fallecido, no registrándose datos filiatorios. Se recabaron variables sociodemográficas (incluyendo características que se asocian a vulnerabilidad), variables relacionadas al diagnóstico, curso de la enfermedad y tratamientos. La base de datos de notificación se utilizó como fuente de información para completar variables al momento del diagnóstico. Las definiciones operativas utilizadas pueden verse en el (Anexo).
Se contó con el aval de la Comisión Nacional de Ética en Investigación y el estudio fue declarado de interés por la Dirección General de la Salud (Resolución Nº 984 de 2016).
Se realizó un análisis univariado determinando la frecuencia absoluta y relativa de todas las variables cualitativas. Para las variables cuantitativas se testeó la normalidad con el test de Schapiro-Willk. Los datos se presentan con la mediana, valores mínimos-máximos y rango intercuartílico. Para testear diferencias de variables cuantitativas entre fallecidos por sida y fallecidos por causas diferentes al sida se utilizaron tests paramétricos y no paramétricos dependiendo de si se rechazaba o no la hipótesis de normalidad.
Se aplicó el test de independencia de chi cuadrado para evaluar posibles relaciones entre variables cualitativas. Se utilizaron tests no paramétricos para comparar la distribución de variables cuantitativas.
Se consideró un nivel de significación de 5%.
Se realizó un análisis multivariado exploratorio, mediante el ajuste de una regresión logística binaria, para indagar posibles variables predictoras de mortalidad por sida.
Se utilizó el software libre RStudio.
Resultados
Cumplieron con los criterios de inclusión 175 fallecidos. Se tuvo acceso a los registros clínicos de 124 de ellos (71%). Una vez analizados los registros, se determinó que 19 no fallecieron por causas definitorias de sida a pesar de estar categorizados de esta forma en el certificado de defunción. En el Anexo se presentan las definiciones operativas.
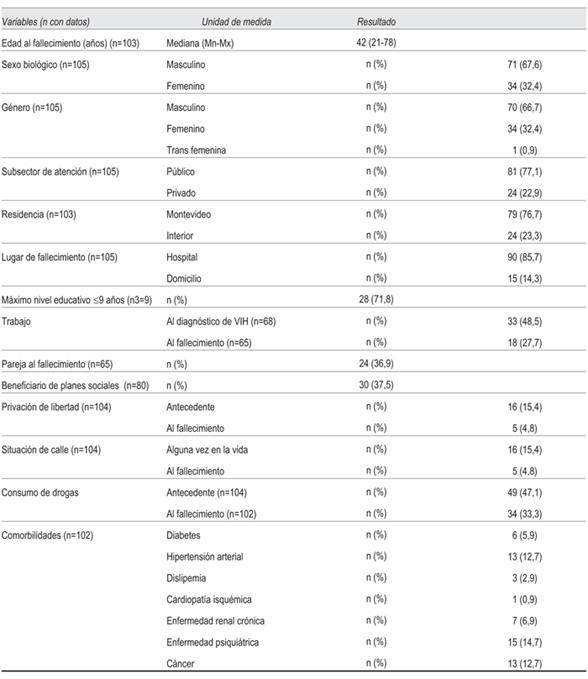
En la (Tabla 1) se describen las características de los 105 fallecidos por sida, de los cuales 67,6% fueron de sexo masculino, 76,7% residían en Montevideo y 77,1% eran usuarios del subsector público. La principal vía de transmisión fue sexual (98%). En 15 (14,3%) pacientes el fallecimiento se constató en domicilio; 12 (14,8%) del subsector público y 3 (12,5%) del privado. De los 49 (46,7%) pacientes con antecedentes de consumo de drogas ilícitas, en 12 se registraba el uso de drogas inyectables.
El registro clínico de algunas informaciones relativas a la situación de empleo, escolaridad, situación de pareja fue deficitario.
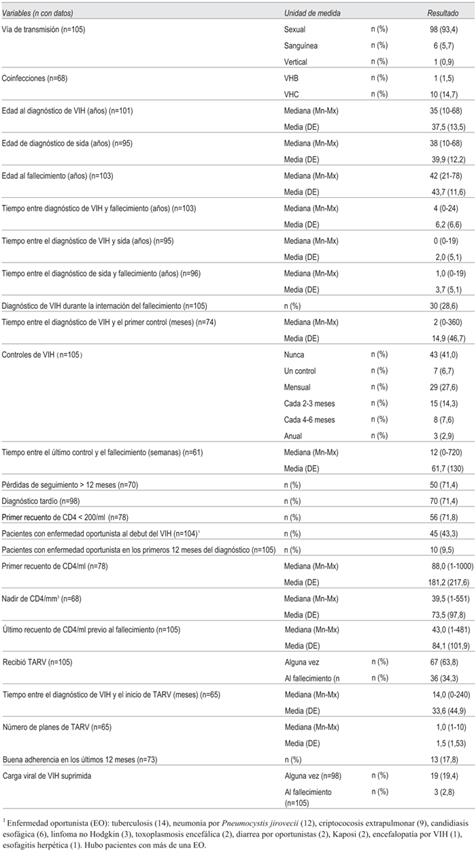
La mediana de edad al momento del diagnóstico de VIH fue de 35 años y del diagnóstico de sida de 38 años, con una mediana de tiempo entre el diagnóstico y el fallecimiento de cuatro años. En 39 pacientes (37,1%) el fallecimiento se produjo en la internación donde se realizó el diagnóstico de VIH o en el primer año posterior al diagnóstico.
Cuando se compararon las características de los fallecidos en domicilio contra los fallecidos en el hospital se encontraron diferencias estadísticamente significativas en tiempo entre el diagnóstico y el fallecimiento: 11,8 ± 6,5 años y 5,3 ± 6,3 años (p<0,0001); mal control de VIH 2/15 y 48/90 (p=0,004); estuvieron en TARV alguna vez 14/15 y 53/90 (p=0,001), y tuvieron CV indetectable alguna vez 6/15 y 13/83 (p=0,028).
Tuvieron un diagnóstico tardío 70 (71,4%) pacientes. Se buscaron variables asociadas al diagnóstico tardío, encontrándose el haber estado en situación de calle (OR 8,55; IC 95%, 1,14-64,30; p 0,01); tener pareja estable (OR 0,30; IC 95%, 0,10-0,90; p 0,03); haber estado privado de libertad (OR 0,39; IC 95%, 0,16-0,92; p 0,003) y el antecedente de uso de drogas (OR 0,64; IC 95%, 0,44-0,94; p 0,04).
Tuvieron controles habituales de la enfermedad (mensual, cada 2-3 meses y cada 4-6 meses) 52 (49,5%) pacientes.
Recibieron alguna vez TARV 67 (63,8%) pacientes y 36 (34,3%) lo recibían al momento del fallecimiento. No hubo diferencias significativas en los pacientes que recibieron TARV alguna vez entre el subsector público y el privado, 63% (51/81) y 67% (16/24), respectivamente. Tampoco se observaron diferencias significativas en los que recibían TARV al momento del fallecimiento, 32,1% (26/81) en el público y 41,7% (10/24) en el privado.
Las causas de fallecimiento con etiología confirmada más frecuentes fueron: micobacterias tuberculosa y no tuberculosa (19), meningoencefalitis por Cryptococcus neoformans (13), neumonía por Pneumocystis jirovecii (10), más de una etiología (9), linfomas (6), toxoplasmosis encefálica (5), bacteriemias por neumococo (2), histoplasmosis (2), leucoencefalopatía multifocal progresiva (1), neumonía por Rhodococcus (1), sepsis por Salmonella (1). El resto de las causas de fallecimiento fueron presuntivamente explicadas por enfermedades oportunistas (EO), predominando la insuficiencia respiratoria, sepsis de origen respiratorio y meningoencefalitis subaguda. “Se desconoce” fue consignado como “enfermedad o estado patológico que produjo la muerte directamente” en siete pacientes, todos en domicilio, con diagnóstico previo de sida.
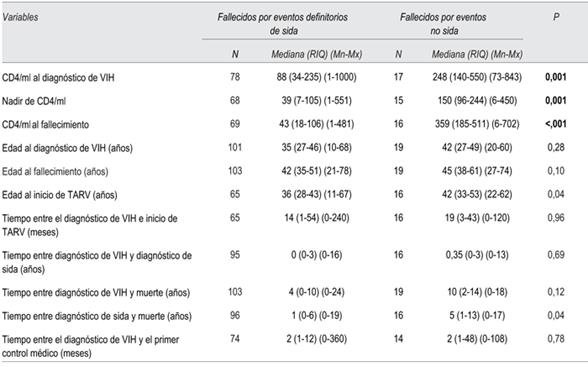
Las características de los pacientes en relación con la infección VIH se muestran en la (Tabla 2).
Cascada de atención
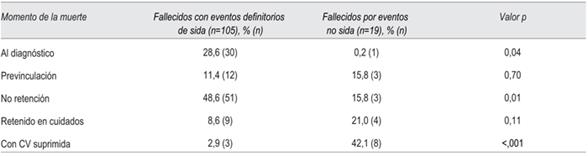
Los fallecimientos en cada uno de los pilares de la cascada se distribuyeron de la siguiente manera: 30 (28,6%) al diagnóstico de VIH; 12 (11,4%) previo a la vinculación con el sistema de salud; 51 (48,6%) en pacientes que no lograron retención en cuidados; 9 (8,6%) retenidos recibiendo TARV, y 3 (2,9%) con CV de VIH suprimida. No se hallaron diferencias estadísticamente significativas entre los fallecidos en cada pilar de la cascada de atención comparados por sexo, procedencia Montevideo-interior o asistencia subsector público o privado.
Fallecidos por causas no vinculadas a sida
En 19 pacientes con infección por VIH la causa de muerte no fue un evento definitorio de estadio sida (EO), por lo tanto fueron excluidos del análisis inicial. Las causas identificadas en los registros clínicos fueron: homicidio, suicidio, sepsis respiratoria, hepatopatía crónica, hemorragia digestiva, infección grave por Clostridium dificcile, insuficiencia cardíaca, ataque cerebrovascular isquémico y hemorragia intracerebral, carcinoma anal y broncopulmonar. Por lo tanto, 15,3% de los certificados codificados sida como causa de muerte, no correspondían a enfermedades incluidas en la definición de sida (CDC 2014).
En la (Tabla 3) se compara la distribución de los fallecimientos en los pilares de la cascada de ambas subpoblaciones.
Tabla 3: Distribución del momento de la muerte en cada pilar de la cascada de atención de los fallecidos por sida y los fallecidos por causas no vinculadas a sida.
En la (Tabla 4) se presenta la comparación de variables cuantitativas dentro de los dos grupos y en la (Tabla 5) la comparación de las variables categóricas.
Tabla 4: Comparación de variables cuantitativas entre fallecidos por sida y fallecidos por causas no vinculadas a sida.
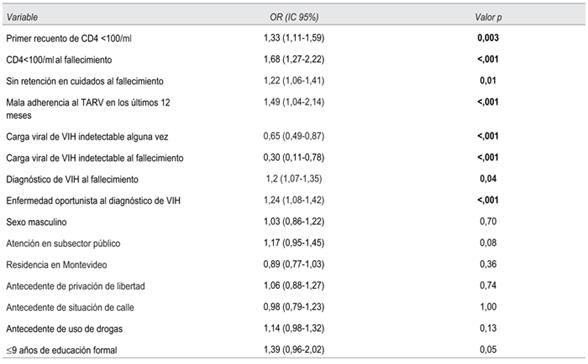
El modelo multivariado ajustado encontró variables independientemente asociadas al resultado fallecimiento por sida, con mayor probabilidad en los pacientes no retenidos en cuidados (OR 14,09; IC 95% 1,946-700,42) y en aquellos con EO al debut (OR 11,66; IC 95% 1,35-514,25); y menor probabilidad para el valor de CD4 nadir por cada unidad de aumento (OR 0,989; IC 95% 0,984-0,999) y CV indetectable previo al fallecimiento (OR 0,034; IC 95% 0,002-0,354).
Cuando se evaluó la bondad de ajuste, se encontró que el modelo explica el 55% de la variabilidad total y logra clasificar correctamente los valores observados en el 91% de los casos.
Discusión
El principal hallazgo de nuestro estudio es que aproximadamente la mitad de los fallecimientos por sida (48,6%) ocurrieron en personas que no lograron retención en cuidados de salud luego del diagnóstico de VIH, lo que significa que nunca tuvieron un seguimiento clínico continuo. La proporción de pacientes que falleció previo a la vinculación (11,4%), sumada a aquellos no retenidos, alcanzó el 60%.
El 29% de los pacientes falleció en la internación del diagnóstico de VIH, 25 de 30, debido a una EO, lo que destaca el impacto negativo en la sobrevida del diagnóstico tardío de VIH.
La relación temporal entre el diagnóstico de VIH y la muerte por sida es otro hallazgo importante, ya que la mediana de tiempo fue de cuatro años, en una población donde el 71% de los pacientes se presentaron con un diagnóstico tardío y 37% falleció en el primer año del diagnóstico. La proporción de diagnósticos tardíos en fallecidos por sida hallada en nuestro estudio es mayor que la encontrada en la región, reportándose 44% en un estudio argentino12.
Encontramos, como variable asociada al diagnóstico tardío, el antecedente de situación de calle, lo que traduce una condición de extrema vulnerabilidad, mientras que tenían menor probabilidad de presentar un diagnóstico tardío las personas con antecedentes de privación de libertad y personas con antecedentes de uso de drogas. Estos hallazgos podrían explicarse por la realización del estudio serológico sistemático de VIH a nivel carcelario desde el año 2005 o la percepción de riesgo elevado, que resulta en una mayor oferta de testeo en los servicios de salud al identificarlos como población clave, en particular en el caso de usuarios de drogas. También se verificó menor probabilidad de diagnóstico tardío en las personas que tenían pareja estable. Si bien una explicación podría ser el factor protector que representa la contención familiar, debe interpretarse este hallazgo con cautela, dado que la información se obtuvo en poco más del 50% de la población estudiada. No pudo verificarse asociación con otros factores socioculturales, probablemente por el escaso registro de estos en las historias clínicas.
En cuanto al seguimiento y los cuidados, más de dos tercios (71%) tuvo al menos una pérdida en el seguimiento. Si bien el 64% de los pacientes recibió TARV en algún momento de la evolución, solo el 34% lo recibía al momento del fallecimiento. La CV indetectable, parámetro que mide el éxito terapéutico, fue alcanzada en algún momento en 19% de los pacientes y solo en el 3% al momento del fallecimiento. En el 82% se identificó una mala adherencia al tratamiento en los 12 meses previos al fallecimiento. Estos datos reflejan el impacto negativo que tienen la falta de adherencia y retención en cuidados9,11 .
En cuanto a las características de la población estudiada, la mayoría residía en Montevideo y tres cuartas partes de los pacientes se asistían en el subsector público. La edad mediana al fallecimiento fue de 42 años, encontrándose, por lo tanto, en plena edad productiva. La mayoría de los fallecidos fueron de sexo masculino, en una proporción 2:1 y con una edad promedio al momento del diagnóstico de VIH de 35 años. Si bien la mortalidad por sexo no presentó diferencias estadísticamente significativas, el sexo masculino ha sido un factor de riesgo de mortalidad por sida en varios estudios12,21. En cuanto al perfil de vulnerabilidad social, encontramos un bajo nivel de educación formal en casi tres cuartas partes de la población con datos en los registros clínicos (72%); uso de drogas en 47%; 15% con antecedentes de haber estado o estar privada de libertad; 15% con el antecedente de haber estado o encontrarse en situación de calle, y 72% sin trabajo al momento de la internación. Estos datos señalan las condiciones de vulnerabilidad en que se encontraba la mayor parte de la población de fallecidos.
Resulta llamativo que el 14% de los pacientes haya fallecido en el domicilio, fuera del ámbito hospitalario. Más aún, habiendo presentado mejores resultados en algunas variables clave respecto a los fallecidos en el hospital, por ejemplo, mayor tiempo de sobrevida, haber recibido TARV alguna vez, continuidad de controles, CV indetectable alguna vez en el seguimiento. A lo anterior se agrega que de los 15 pacientes, en siete se consignó como causa final de fallecimiento en el certificado “causa desconocida”. Respecto a la cascada del continuo de atención, este grupo de pacientes falleció en el pilar de “no retención”, lo que demuestra nuevamente el impacto negativo de la desvinculación del sistema de salud.
La problemática queda aún más al descubierto cuando comparamos las diferencias en la distribución de las muertes en la cascada de las personas que fallecieron por sida y las 19 fallecidas por eventos no relacionados (tabla 3). El 63% de los fallecidos por eventos no sida presentaron indicadores adecuados de calidad de los cuidados (retención y CV indetectable), mientras que solo el 12% de los fallecidos por sida alcanzaron estos indicadores. Además, el 42% alcanzó la indectabilidad viral frente al apenas 3% ya mencionado en la población fallecida por sida. Si bien inicialmente no se planeó este objetivo, estos hallazgos condujeron a la realización de un análisis multivariado identificando variables independientemente asociadas a la muerte por eventos sida, tanto actuando como factores de riesgo (no retención y EO en el debut) como aquellos que resultan protectores (CD4 nadir y CV indetectable). El número pequeño de pacientes explica los intervalos de confianza amplios, aun así pudieron establecerse asociaciones con suficiente fortaleza estadística.
Los resultados de este estudio muestran la necesidad de implementar estrategias con demostrada eficacia para minimizar las brechas en vinculación-retención, como diagnosticar y tratar (minimizando el tiempo entre diagnóstico y tratamiento), proveer soporte social y psicológico cuando se requiera, utilizar recordatorios de visita (mensajes de texto, llamadas), realizar seguimiento activo (identificar pérdidas de visitas, contacto telefónico previo a las visitas), flexibilización de la agenda de consulta, acompañamiento por pares y la provisión de cuidados en la comunidad6,22-25.
A las limitaciones propias de los estudios retrospectivos se suman algunas dificultades. Por un lado, encontramos una omisión importante en los registros clínicos de datos vinculados a algunas características sociales (empleo, educación, familia, prestaciones, etcétera), que en general definen situaciones de vulnerabilidad que ponen en juego la adherencia al TARV y a los cuidados. Por otro lado, se destaca la importante fragmentación en los datos de la asistencia, fundamentalmente en el subsector público, debido a la falta de registros clínicos en red. Esto se debe a que la mayoría de los pacientes concurrían a un centro de salud para el control ambulatorio y a otros centros para la internación donde finalmente ocurrió el fallecimiento.
Se trata de una muestra de población por conveniencia, no alcanzándose a relevar la totalidad de los registros clínicos (124/175 fallecidos durante el año 2014), aunque la muestra alcanzada representa el 71% del total. Se destaca, además, que en el 15% de los certificados de defunción a los que tuvimos acceso, existieron problemas de llenado o de codificación de la causa de muerte, aspecto en el que se debe trabajar, ya que se trata de una importante fuente de datos epidemiológicos para el seguimiento y la planificación de las estrategias de eliminación de la epidemia de VIH/Sida en nuestro país.
Conclusiones
La falta de contacto o contacto irregular con los servicios de salud (no vinculación y no retención) ponen de manifiesto los obstáculos a un acceso continuo y de calidad en la atención de esta población. El análisis de la distribución de los fallecidos en los diferentes pilares de la cascada de cuidados evidencian la importancia estratégica de fortalecer políticas que mejoren la accesibilidad al sistema de salud, promoviendo acciones efectivas de retención en la cadena de cuidados. Algunas características de la población que denotan vulnerabilidad social (situación de calle, uso de drogas, privación de libertad) en una importante proporción de los fallecidos demuestran la necesidad de articular más estrechamente el sistema de salud con la malla de protección social existente en Uruguay.