Introducción y antecedentes
Tipos y fuentes de radiación: la población está expuesta a diario a radiación de origen natural y artificial. La dosis promedio de radiación natural es de 2,2 mSv/año1).
Dentro de los estudios diagnósticos, los radiológicos y en especial la tomografía computada (TC) constituyen la fuente que más aporta a la dosis colectiva2. El uso médico de la radiación representa el 98% de la dosis poblacional con origen en fuentes artificiales y el 20% de la exposición total de la población3. En la (figura 1) se muestra la evolución temporal de la contribución a la dosis efectiva de fuentes artificiales4.
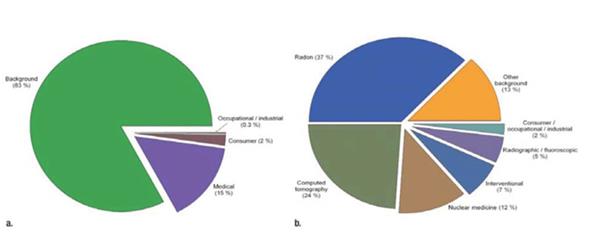
Figura 1: Promedio de la dosis efectiva de las principales fuentes de exposición: a) Dosis efectivas a principios de la década de 1980. b) Dosis efectivas en 20064.
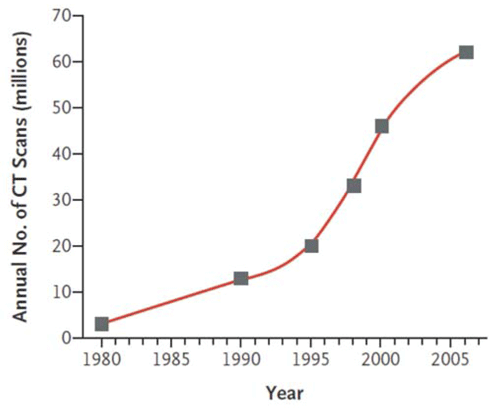
Numerosos trabajos han demostrado el gran incremento de los estudios radiológicos diagnósticos en países desarrollados, en particular la TC (63 millones de estudios anuales en Estados Unidos), que representa el 60% de la radiación artificial, debiéndose este hecho a múltiples causas: aumento de la disponibilidad de tomógrafos, demanda de estudios por los propios pacientes, medicina defensiva, repetición de estudios por falta de información, entre otros5-8(figura 2).
A pesar de las crecientes preocupaciones con respecto a la exposición a la radiación médica, todavía hay una conciencia limitada acerca de los riesgos de cáncer inducido9. Una encuesta realizada en Estados Unidos entre los médicos de emergencia e imagenólogos encontró que el 75% de los mismos subestimó los riesgos de la radiación por la TC. El 53% de los radiólogos y 91% de los médicos de emergencia no creían que la TC pudiera aumentar el riesgo de cáncer10.
Magnitudes dosimétricas: la dosis de radiación absorbida por los tejidos se mide en Gray11-13. La dosis equivalente toma en consideración el tipo de radiación y la sensibilidad de los órganos y tejidos y se mide en Sievert (Sv). Una radiografía de tórax (RxTx) proporciona una dosis equivalente de 0,1 mSv. A menudo se utiliza una comparación con la dosis de la RxTx, de esta manera, por ejemplo, la dosis de una TC de abdomen corresponde en promedio a 75 radiografías de tórax13-15.
Efectos biológicos de las radiaciones ionizantes (RI): el uso de las RI produce diversos efectos en los tejidos biológicos.
Los efectos determinísticos, que son de tipo “todo o nada”, tienen umbral de dosis y la severidad depende de la dosis recibida, pudiendo ocurrir quemaduras, cataratas y alteraciones en gónadas. Los efectos estocásticos no requieren umbral de dosis y son acumulativos. La probabilidad de aparición de estos efectos aumenta con la dosis y comprenden la aparición de cáncer y alteraciones genéticas.
Los diferentes tejidos biológicos tienen diferente sensibilidad a las RI, los más radiosensibles son las gónadas, cristalino, tiroides y mama16. La radiosensibilidad de los tejidos depende también de la edad y el sexo; en líneas generales, las personas más vulnerables son las mujeres y los niños (debido a su menor espesor corporal, mayor porcentaje de células en mitosis, y una expectativa de vida más larga)16. Los efectos de la exposición en el embarazo dependen de la edad gestacional y de la dosis absorbida17.
El riesgo de desarrollar cáncer con radiaciones a bajas dosis se ha estudiado en base a sobrevivientes de las bombas atómicas de Hiroshima y Nagasaki y en trabajadores que sufrieron accidentes con materiales radiactivos18,19. Los estudios epidemiológicos realizados en poblaciones expuestas a la radiación han mostrado un aumento significativo del riesgo de cáncer con dosis superiores a 100 mSv19-23.
Pearce y colaboradores24 realizaron un estudio retrospectivo entre 1985 y 2002 para evaluar si el riesgo de leucemia y tumores encefálicos se incrementó después de realizadas TC en pacientes menores de 22 años sin diagnóstico previo de cáncer. Se comprobó que dosis acumuladas de 50 mSv triplicaban el riesgo de leucemia y dosis de 60 mSv triplicaban el riesgo de tumor cerebral.
Los efectos biológicos de las radiaciones ionizantes a baja dosis se resumen en el reporte realizado por la Academia Nacional de Ciencia de Estados Unidos que actualmente se encuentra en su edición VII, Biological effects of ionizing radiation (BEIR VII)25. Dicho modelo asume una relación lineal, sin umbral, es decir que la probabilidad de ocurrencia de un cáncer radioinducido aumenta proporcionalmente con la dosis recibida. Plantea que el riesgo es inversamente proporcional a la edad, cae luego de los 40 años y es mayor en mujeres. Este modelo ha sido ampliamente debatido; sin embargo, hasta el momento se lo considera el más adecuado.
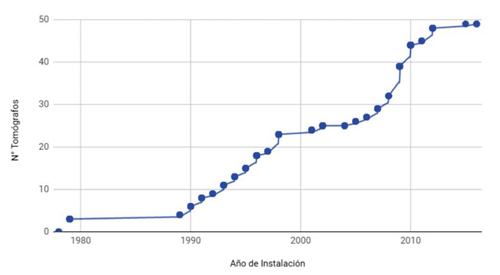
Tomografía computada en Uruguay: de acuerdo a datos proporcionados por la División de Tecnología del Ministerio de Salud Pública y a través de encuestas realizadas a médicos imagenólogos, hasta diciembre de 2016 existían en Uruguay 49 equipos de TC distribuidos en todos los departamentos. Para dicho relevamiento no se tuvo en cuenta: TC de uso exclusivo para radioterapia, ni los sistemas híbridos SPECT o PET/TC. En la (figura 3) se muestra la evolución temporal del número de tomógrafos en Uruguay, en la misma se observa un incremento lineal hasta el año 2015, en el que se alcanza una meseta.
La medición de la dosis de RI recibida en TC se realiza en base al reporte de dosis: CTDIvol (índice de dosis volumétrico TC) y DLP (producto dosis-longitud). A partir de estos parámetros y según las regiones a estudiar, se llega al cálculo de dosis equivalente. Estas medidas son aproximadas y estimativas de la dosimetría real que recibe el paciente26.
El Departamento Clínico de Imagenología del Hospital de Clínicas cuenta con un tomógrafo multicorte de 64 hileras. Según datos proporcionados por el archivo de radiología, disponible en la página web del Hospital de Clínicas27, en el año 2016 se realizaron un total de 12.480 TC, lo que supone un promedio de 1.040 TC mensuales.
A modo de resumen: el uso creciente de la TC contribuye cada vez más a la dosis colectiva. La probabilidad de efectos estocásticos se incrementa con la dosis, es acumulativa y hay evidencia que plantea un aumento en el desarrollo de cáncer radioinducido. Por lo tanto, los estudios que se basan en RI deben estar justificados, y en caso de ser realizados, hacer su optimización utilizando la menor dosis razonablemente posible (principio ALARA).
Objetivo: determinar la frecuencia de estudios tomográficos repetidos y estimar la dosis acumulada en el período 2014 a 2017 de una muestra de pacientes asistida en el Servicio de Tomografía del Hospital de Clínicas en los meses de julio y agosto de 2017.
Material y método
Diseño del estudio: se trató de un estudio de tipo descriptivo, observacional, longitudinal, retrospectivo.
Población: pacientes que concurrieron al Servicio de Tomografía del Hospital de Clínicas entre el 21 de julio y el 15 de agosto del 2017 con indicación de TC. Los criterios de inclusión fueron los pacientes mayores de 18 años que dieron consentimiento informado. La muestra colectada es una muestra por conveniencia.
Variables: se relevaron las variables demográficas: sexo, edad, motivo de indicación de la TC, procedencia de la solicitud, región a estudiar, número de tomografías previas, dosis por estudio y dosis acumulada. El motivo de indicación de TC se categorizó en oncológico, no oncológico agudo y no oncológico crónico. La procedencia de la solicitud se categorizó en: policlínica ambulatoria, emergencia, centro de tratamiento intensivo (CTI) e internación general. La región a estudiar se clasificó en: cráneo, cuello/columna cervical, columna dorsal, columna lumbosacra, tórax, abdomen, pelvis y miembros. La dosis por estudio dependerá de la región a estudiar, según tablas de equivalencia (tabla 1). La dosis acumulada es la resultante de la suma de las dosis por estudio.

Tabla 1: Estimación de la dosis efectiva en tomografía computada según la región anatómica; tomado y adaptado de referencia 15.
Procedimientos para recolección de la información: se realizó en forma retrospectiva a tres años la búsqueda de estudios previos de TC a partir de datos del PACS y del sistema de registro de informes del hospital (gestión asistencial). La información se ingresó a planillas diseñadas con tal fin. Se asignó un código para las variables discretas.
Aspectos éticos: el protocolo de investigación fue revisado y aprobado por el comité de ética del Hospital de Clínicas. Se garantizó la confidencialidad de los resultados, la anonimización de los datos y se entregó a los pacientes un formulario de consentimiento informado acerca del propósito de la investigación.
Análisis estadístico: para las variables cualitativas los resultados se expresaron en porcentajes y las variables cuantitativas se resumieron mediante medidas de tendencia central (media) y de dispersión (desvío estándar). Para el análisis de los datos se utilizó el software Epi Info versión 7.2.1.0.
Resultados
Características de la muestra
En el período del 21 de julio al 15 de agosto de 2017 un total de 110 pacientes pudieron ser incluidos en la investigación; 52 fueron mujeres (47,3%) y 58 varones (52,7%). La edad media fue 54,4 años (rango 18 a 88) con un desvío estándar de 17,5.
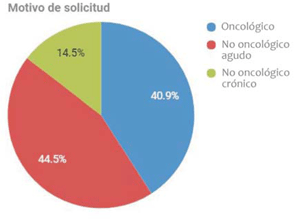
La procedencia de la solicitud fue 46,4% de policlínica ambulatoria; 28,2% de emergencia, y 25,5% internación general (figura 4a). El motivo de consulta fue: 44,5% patología no oncológica aguda; 40,9% patología oncológica; 14,5% patología no oncológica crónica (figura 4b).
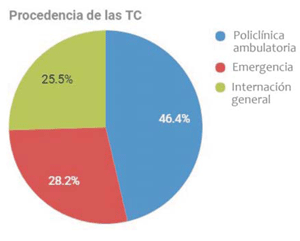
Figura 4a: Procedencia de solicitud de tomografía computada de la muestra atendida en los meses de julio y agosto de 2017 en el Departamento de Imagenología del Hospital de Clínicas.
Características de la muestra con tomografías computadas repetidas
Un total de 59 pacientes, que corresponden al 54,1% de la muestra, tuvieron más de una TC en los tres últimos años. De ellos, el 50,8% fueron hombres y 49,1% mujeres. La edad media fue de 55,5 años (rango 19 a 81) con un desvío estándar de 16,2.
La procedencia de la solicitud fue 59,3% de policlínica ambulatoria; 20,3% de emergencia; 20,3% internación general. El motivo de consulta fue 55,9% patología oncológica; 27,1% patología no oncológica aguda, y 16,9% no oncológica crónica.
La distribución de la localización anatómica para las TC correspondió en 64% de los casos a abdomen y pelvis, siendo la región más estudiada.
La dosis acumulada en la muestra en el período 2014-2017 tuvo una media de 50,3 mSv y un desvío estándar de 37,1 mSv, con un mínimo de 4 y un máximo de 184 mSv.
Destacamos que siete pacientes (6,4%) superaron el umbral de los 100 mSv y que 16 pacientes (14,5%) recibieron dosis entre 50 y 100 mSv. A su vez, 23 pacientes (20,9%) se hicieron más de cuatro tomografías, es decir, en promedio más de una TC anual.
La cantidad de TC que se realizaron en este grupo se muestra en la (figura 5).
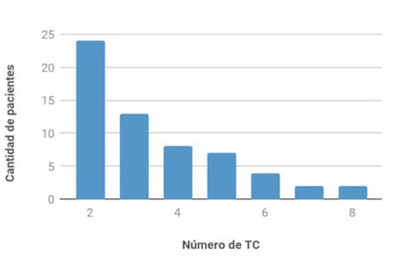
Figura 5: Número de tomografías computadas realizadas por pacientes del subgrupo con estudios tomográficos repetidos.
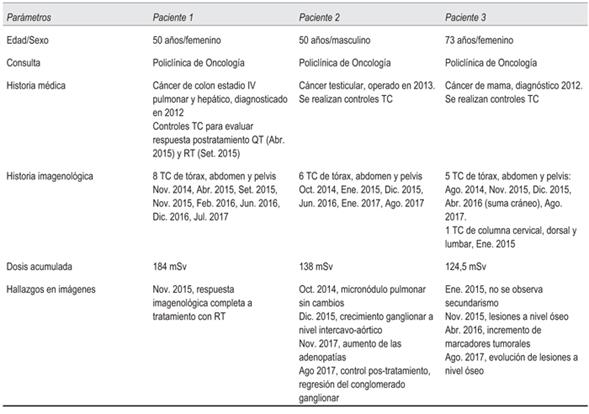
En la (tabla 2) se muestran los tres casos de la serie que tienen la mayor dosis acumulada.
Discusión
En el presente trabajo encontramos tasas de repetición de TC de 54,1%, con el 20,9% de los pacientes sometidos a más de cuatro TC (más de una TC anual). El 6,4% de la muestra acumuló dosis superiores a 100 mSv, rango en el que hay evidencia epidemiológica del aumento del riesgo de cáncer16,28,29.
El 64% de las TC realizadas en la subpoblación de pacientes con estudios repetidos corresponden a abdomen y pelvis, lo que explicaría en parte un aumento en la dosis total acumulada, ya que la región de abdomen y pelvis es una de las que más contribuyen en cuanto a la dosis equivalente según la tabla 1.
En el trabajo realizado por Sodickson y colaboradores15 durante un período de 22 años y con una cohorte de 31.642 pacientes, el 15% de los mismos había acumulado una dosis superior a 100 mSv, con el 33% de los pacientes sometidos a más de cinco exámenes de TC y el 5% de los pacientes sometidos por lo menos a 22 exámenes. La conclusión de este trabajo es que aquellos pacientes que por su patología subyacente deben ser sometidos a controles con TC, tienen más riesgo de cáncer radioinducido.
Griffey y colaboradores6 estudiaron una población seleccionada de 130 pacientes que consultaron en el departamento de emergencia con al menos tres consultas anuales y con un período de seguimiento de 7,7 años. La mediana de TC fue de 10, media 13, con un máximo de 70. La dosis media fue de 122 mSv y el máximo de 579 mSv. Un total de 55 pacientes superaron el umbral de dosis de 100 mSv. Los estudios de abdomen y pelvis representaron 53% del total.
En un estudio realizado en pacientes de CTI14, donde se llevó a cabo un relevamiento de las TC realizadas en 19.524 pacientes ingresados entre diciembre de 2011 y enero de 2017 para predecir su exposición a la radiación y calcular su riesgo estimado de cáncer (LAR), se encontró que la mayoría de las TC realizadas fueron: de cráneo, representando 49,9% (35.403), mientras que abdomen-pelvis, tórax, columna y cuello representaron 22,7% (16.102), 16,8% (11.912), 5,9% (4.200) y 4,7% (3.317), respectivamente. En nuestro caso, el 64% de las TC realizadas correspondieron a abdomen y pelvis.
Shah y colaboradores8, en el departamento de emergencia, buscaron determinar cuántos pacientes fueron sometidos a más de diez TC en un período de siete años (enero 2001-diciembre 2007). Para un total de 24.393 pacientes hubo 34.671 estudios tomográficos; 17.909 se hicieron una sola tomografía. Pero 26 pacientes (0,1%) se realizaron más de diez TC con una dosis media de 83,4 mSv. Concluyeron que si bien los pacientes que tuvieron más de diez TC fueron una minoría, los mismos fueron sometidos a dosis que potencialmente pueden producir cáncer radioinducido.
Los resultados de estos trabajos no son estrictamente comparables con el nuestro, ya que se trata de poblaciones diferentes. Slovis y colaboradores estudian una población de CTI; Griffey y Shah estudian una población de emergencia. A su vez, los períodos de evaluación fueron diferentes.
Con respecto al trabajo de Sodickson y colaboradores, estos autores encontraron niveles de dosis de radiación y de repetición de estudios tomográficos mayores a los de nuestra investigación (15% y 6,4% que superaron el umbral de 100 mSv respectivamente). Sin embargo, este autor estudió una cohorte durante 22 años. También debemos tener en cuenta que estos datos son de Estados Unidos, donde probablemente la población tenga más acceso a la TC y que en la práctica médica haya un mayor uso de la medicina defensiva.
El presente trabajo se llevó a cabo en un centro hospitalario universitario de tercer nivel de atención, de referencia a nivel nacional y de acceso público. Los pacientes presentan patologías complejas que quizá demanden más estudios imagenológicos. Todos estos factores, además de una medicina defensiva y una mayor demanda por parte del paciente, podrían influir en el número de solicitudes de TC.
Con respecto al motivo de solicitud de la TC, encontramos que en la muestra de 110 pacientes la patología no oncológica aguda fue la predominante (44,5%), mientras que en el grupo de pacientes con TC repetidas el motivo oncológico fue el más frecuente (55,9%). Esto es esperable pues el grupo que se controla más frecuentemente con TC es el de pacientes oncológicos.
La correcta justificación de los estudios es fundamental, realizar los estudios solo cuando son estrictamente necesarios teniendo en cuenta el riesgo/beneficio y la posibilidad de usar otros métodos de imagen que no utilicen RI (ecografía o resonancia magnética RM).
Para ello, se han desarrollado en muchos países guías de indicaciones apropiadas de los estudios de utilidad para el clínico; en la región, están disponibles en Argentina30.
Se han propuesto también niveles de referencia de dosis que se han elaborado realizando encuestas y considerando los CTDIvol y DLP de múltiples centros, se encuentran disponibles en diferentes países31. También es fundamental contar con equipamiento adecuado, entrenamiento del personal, optimización de protocolos, auditoría de dosis como parte del control de calidad. Debemos optimizar los estudios TC utilizando el principio ALARA: As Low As Reasonable Achievable, que implica utilizar el mínimo necesario de dosis para realizar un diagnóstico. Debemos adecuar la dosis de radiación al tamaño del paciente, ajustando parámetros técnicos (corriente y kilovoltaje del tubo, pitch), ajuste automático de exposición, limitar estudios a la región anatómica solicitada, realizar estudios de una sola fase y no multifase. Recientemente se han desarrollado softwares que utilizan algoritmos de reconstrucción iterativos que permiten utilizar menor dosis sin detrimento en la calidad de las imágenes. Para ello es importante la formación de un equipo multidisciplinario y la interrelación con el físico médico.
Para disminuir la repetición de estudios TC es fundamental, para el clínico solicitante, tener información de los antecedentes del paciente a través de herramientas como la historia clínica electrónica. Podría implementarse una planilla de registro de dosis individual para cada paciente, que sería de utilidad incluso para evitar errores por falta de información, por ejemplo la realización de un mismo estudio tomográfico solicitado en dos oportunidades diferentes por diferentes médicos en un corto lapso de tiempo. En la (tabla 3) se propone un modelo de planilla de registro de dosis. Este historial dosimétrico individual fue propuesto por la normativa de la EURATOM en 2013 y será obligatorio en Europa para los estudios TC e intervencionistas desde el 201832.
Limitaciones
Como limitaciones de este trabajo podemos tener en cuenta las siguientes consideraciones.
Estimamos una dosis acumulada mínima, pues no se tomó en cuenta la dosis real debida a varias adquisiciones (con contraste, arterial, portal, tardía), de todas maneras esta opción es válida, ya que otros autores también la proponen8,15.
Se utilizó una tabla de equivalencia de dosis según la región estudiada propuesta por algunos autores15; sin embargo, estos valores no necesariamente son trasladables al equipo de tomografía del Hospital de Clínicas. La falta de material adecuado y calibrado en el país para realizar las estimaciones dosimétricas correspondientes impidieron la estimación real de las dosis.
No se consideró el aporte de dosis debido a TC realizadas en otras instituciones en el período de tiempo estipulado.
Se consideró únicamente el período de 2014 a 2017, ya que previamente al año 2014 no existía un registro informático de los reportes y de los estudios de los pacientes atendidos en el departamento.
Se encontraron limitaciones en lo que respecta al registro adecuado de los pacientes.
La muestra de pacientes no fue representativa de la población del hospital por dificultades inherentes a la obtención del consentimiento informado.
Perspectivas
Proponemos desarrollar e implementar un registro dosimétrico individual con el fin de documentar la dosis acumulada en RI tanto en los estudios de imagen como en los procedimientos terapéuticos. Elaborar guías o protocolos de solicitud adecuada de imágenes, principalmente en oncología.
Mayor período de recolección de datos reclutando un mayor número de pacientes estudiados, incluyendo a la población de CTI que en el presente trabajo no estuvo representada. Realizar estudios en poblaciones vulnerables, como lo es la pediátrica por su mayor radiosensibilidad.
Conclusiones
El uso generalizado de TC representa uno de los avances más importantes en el diagnóstico imagenológico. Sin embargo, comparado con la radiografía simple, la TC implica dosis de radiaciones más altas, resultando en un marcado incremento en la exposición a RI en la población sometida a este tipo de estudio.
El 6,4% de los pacientes de nuestra muestra acumuló una dosis de radiación que sobrepasa los 100 mSv, rango en el que existe mayor riesgo de carcinogénesis inducida por radiación.
La TC es una herramienta útil en el ámbito médico siempre y cuando se use racionalmente, haciendo un balance entre riesgos y beneficios.
Proponemos la utilización de una planilla de registro de dosis individual para conocer la dosis acumulada por el paciente en estudios diagnósticos.