Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Revista Médica del Uruguay
versión On-line ISSN 1688-0390
Rev. Méd. Urug. vol.29 no.2 Montevideo jun. 2013
Destete en una UCI polivalente. Incidencia y factores de riesgo de fracaso. Valoración de índices predictivos
Dres. Ana Graciela França*, Alejandro Ebeid†, Carlos Formento†, Daniel Loza†
Unidad de Cuidados Intensivos Polivalente del Círculo Católico de Obreros del Uruguay. Sanatorio Juan Pablo II. Montevideo, Uruguay
* Médico Intensivista. Jefe CTI. Círculo Católico de Obreros del Uruguay.
† Médico Intensivista. Círculo Católico de Obreros del Uruguay.
Correspondencia: Dra. A. G. França. Unidad de Cuidados Intensivos del Círculo Católico de Obreros del Uruguay. Sanatorio Juan Pablo II. Bulevar Artigas y Monte Caseros. Montevideo, Uruguay. Correo electrónico: agfranca@adinet.com.uy
Resumen
Introducción: la desvinculación de la ventilación mecánica (VM) es controversial. Su fracaso genera morbimortalidad. Objetivos: determinar incidencia de destete, factores de riesgo de fracaso: necesidad de reintubación antes de 48 horas posextubación, valoración de índices predictivos. Material y método: estudio prospectivo. Cohorte abierta, adultos destetados de VM por 24 horas o más, período mayo de 2010 a junio de 2011. Excluidos: traqueostomizados. Evaluados diariamente con parámetros clínico-gasométricos para prueba de ventilación espontánea, medición previa: presión inspiratoria máxima (Pimax), presión-oclusión en primeros 100 milisegundos de inicio de inspiración (P0.1), cociente P0.1/ Pimax. Previo a extubar: medida del índice de Yang-Tobin (frecuencia respiratoria/volumen corriente en litros). Resultados: 78 pacientes, 58,7 años ± 21,4 (edad media ± 1 desvío estándar), 59% hombres; 61,5%, destete simple en tubo T. Fracaso de destete: 12,8%. Fracción de eyección del ventrículo izquierdo (FEVI) < 45% determinó riesgo relativo de destete dificultoso o prolongado = 3,08, intervalo de confianza (IC) 95%, 1,72-5,51 (p = 0,0001) y fue el único factor de riesgo independiente de fracaso (regresión logística), Odds Ratio = 6,01, IC 95%, 1,40-25,72, (p=0,01). Fueron estadísticamente significativas las diferencias en grupos éxito y fracaso de: balance hídrico en últimas 24 horas, p = 0,002; Pimax, p = 0,006; P0.1, p = 0,04; P0.1/Pimax, p = 0,0001; índice Yang-Tobin, p = 0,03. Mortalidad 30% en fracaso y 4,4% en éxito, p = 0,03. Áreas bajo la curva ROC ("receiver operating characteristic") de significación estadística para Pimax: 0,77, IC 95%, 0,62-0,92; P0.1: 0,70, IC 95%, 0,51-0,90; P0.1/Pimax: 0,85, IC 95%, 0,73-0, 97. Conclusiones: incidencia de destete simple menor a los reportes. Fracaso connota mayor mortalidad. FEVI < 45%: factor de riesgo independiente de fracaso. Índices predictivos P0.1, Pimax, P0.1/Pimax significativos
Palabras clave: DESCONEXIÓN DEL VENTILADOR FACTORES DE RIESGO INCIDENCIA
Keywords: VENTILADOR WEANING RISK FACTORS INCIDENCE
Conflicto de intereses: los autores declaran que no existen conflictos de intereses. Recibido: 9/12/12 Aprobado: 8/3/13
Introducción
La desvinculación de la ventilación mecánica (VM) es un dilema y punto de controversia en cuidado crítico. Combina arte y ciencia. Arte porque, sin duda, hay elementos que se basan en juicios subjetivos y ciencia porque se pretende realizar de acuerdo a determinadas pautas protocolizadas según una secuencia lógica de decisiones basadas en parámetros.
La VM es una valiosa herramienta que permite salvar vidas pero que también contribuye a agregar morbimortalidad: barotrauma, injuria pulmonar asociada a VM, neumonía adquirida en ventilación mecánica (NAV). Aproximadamente 30% de los ingresos a terapia intensiva requieren VM y 40% del tiempo de VM es empleado en el destete. La desvinculación de VM es un tópico importante ya que se debe detectar el momento adecuado: no prolongar innecesariamente ni retirar precozmente el soporte(1-10).
En el proceso de desvinculación del respirador o destete el paciente va recuperando su autonomía ventilatoria culminándose con la extubación.
El fracaso de desconexión es la imposibilidad del paciente de respirar espontáneamente a través de una vía de aire artificial.
El fracaso en la extubación es la imposibilidad de respirar de modo espontáneo luego que se retira la vía de aire artificial.
El fracaso de extubación determina: riesgo mayor de NAV, mayor tiempo de VM y de estadía en el Centro de Tratamiento Intensivo (CTI) e incremento de los costos. El disbalance entre la carga y la competencia funcional respiratoria es la causa de fallo del proceso de desconexión-extubación.
De acuerdo con la sexta Conferencia de Consenso Internacional de 2007(4), se propone clasificar a los pacientes en tres categorías de acuerdo a las dificultades y el tiempo empleado en el destete:
- Destete simple: son los pacientes que luego de una sola prueba de ventilación espontánea (PVE) pueden ser extubados sin dificultad.
- Destete dificultoso: pacientes que requieren hasta tres PVE o comprenden hasta siete días desde la primera PVE para culminar el destete.
- Destete prolongado: pacientes que requieren más de tres PVE o llevan más de siete días a partir de la primera PVE para culminar con el destete.
Clásicamente en el proceso de destete-extubación se definen tres etapas: en la primera etapa se va reduciendo progresivamente el soporte ventilatorio, en la segunda se hacen pruebas de ventilación espontánea y en la tercera se procede a la extubación. La mayoría de los autores definen el destete como la transición desde la VM a la espontánea incluyendo la retirada de la vía de aire artificial.
En este trabajo consideramos el período de destete a aquel que se inicia con la primera PVE hasta la extubación.
El objetivo principal del presente estudio es establecer:
- La incidencia de destete simple, dificultoso y prolongado, de acuerdo a los criterios anteriormente señalados, éxito o fracaso del proceso de desvinculación que culmina con la extubación del paciente, factores de riesgo de fracaso de destete.
- Valorar determinados índices predictivos del destete(11-18) tales como:
- P0.1 (presión inspiratoria en la primera décima de segundo), es expresión de la activación neuromuscular del sistema respiratorio y, por ende, del trabajo ventilatorio del paciente, se relaciona a la actividad del centro respiratorio. Se considera que < 5 cm de H20 es compatible con extubación exitosa(12,16,19).
- Pimax, expresa la fuerza muscular y en particular la diafragmática. Los valores aceptados son < -20 a -30 cm H2O(19).
- Cociente P0.1/Pimax. Se reportan valores de < 0,14.
- Como objetivo secundario nos planteamos el estudio de otros parámetros:
- Índice de Yang-Tobin o sea frecuencia respiratoria/ volumen corriente en litros (f/VC). Es el "rapid shallow breathing index" (RSBI)(15) con un punto de corte de < 105. Se estudió este índice al final de la PVE.
- Índice de Miller cuya fórmula es: (VC insuflado -VC desinsuflado)/VC insuflado) *100. Si la diferencia de VC con/sin manguito insuflado es inferior a 15% (se supone que al desinsuflar el manguito, el VC será menor por la fuga) puede corresponder a edema de glotis con posibilidad de fallo de la extubación (20).
- Volumen minuto espontáneo (VME), se vincula a posibilidad de fracaso los valores >15 l/minuto, pero si son inferiores, no son predictores de éxito(15).
- Frecuencia respiratoria, cuando es superior a 35 ciclos por minuto durante la PVE se relaciona a fracaso.
- Balance hídrico en las últimas 24 horas. Cuando es positivo se considera que hay riesgo de fracasar(21).
- FEVI. Se ha reportado fracaso en relación con FEVI descendida(22).
Hay numerosos reportes con diversos resultados sobre la utilidad de dichos índices, así como diferentes sensibilidad, especificidad y valores predictivos positivo y negativo. La diversidad se debe a métodos de medición no uniformes, diferentes puntos de corte establecidos como umbral, distintos momentos en que se efectúan los mismos e incluso heterogénea población de pacientes.
Material y método
Se estudiaron de forma prospectiva los pacientes adultos que ingresaron a una UCI (Unidad de Cuidados Intensivos) polivalente de ocho camas en el período mayo de 2010 a junio de 2011 y que requirieron VM por más de 24 horas. Se aplicó un protocolo de destete adaptado a nuestra unidad. El estudio fue aprobado por la Comisión de Ética de la institución.
Se excluyeron pacientes que ya venían en VM desde otras unidades, aquellos en los que no se llegaron a hacer maniobras de destete, los que fueron traqueostomizados.
Fue una cohorte abierta y esta población constituyó nuestro objeto de estudio. Todos los pacientes recibieron VM en la modalidad asistida controlada (AC). Tenían intubación por vía orotraqueal y se ventilaron con ventiladores Neumovent Graph (r).
La sedoanalgesia (SAC) se interrumpía diariamente para considerar la prueba de ventilación espontánea (PVE) (23).
La PVE se hizo con tubo T con oxígeno (TT O2) y cuando se reunían los siguientes criterios(19):
- Resolución de la enfermedad de base que condujo al fallo respiratorio y la VM.
- Nivel de vigilia con escala de Glasgow ? 12.
- Sepsis resuelta. Temperatura rectal < 38º.
- Hemodinamia estable sin drogas inotrópicas o con dosis ? 5 ?g/kg/minuto de dopamina o dobutamina. Frecuencia cardíaca < 120 pm.
- Tensión arterial de O2 sobre fracción inspirada de O2 (PAFI) ? 200. Fracción inspirada de O2 (FIO2) ? 50%. Presión positiva espiratoria (Peep) ? 8 cm de H2O.
- Hemoglobina ? 7 g% o > 10 g% si el paciente tenía coronariopatía o enfermedad pulmonar obstructiva crónica (EPOC).
Estando conectado el paciente al ventilador, antes de realizar la PVE se realizaban las medidas de los siguientes parámetros (para ello se ponía en la modalidad de ventilación con presión soporte (PSV) de ? 10 cm):
- Pimax
- P0.1
Se calculaba el cociente P0.1/ Pimax.
En cada uno de los índices se hacían dos medidas y se promediaban las mismas. Los valores se obtenían directamente en la pantalla del ventilador. El médico que decidía el destete no era el mismo que efectuaba las medidas y estas no incidían en la decisión ya que se registraban aparte.
Al finalizar la PVE, previo a la extubación, se medía el índice de Yang-Tobin utilizando un espirómetro de Wright que se conectaba al tubo orotraqueal. También se medía el VME (volumen minuto espirado). La PVE duraba de 30 a 60 minutos (a criterio del médico).
Se extubaban los pacientes que tenían:
- SatO2 ? 90%, PO2 ? 60 mm Hg, pH ? 7,32, aumento PCO2 ? 10 mm Hg.
- Frecuencia respiratoria > 10 y < 35 ciclos por minuto.
- Hemodinamia estable.
- Secreciones traqueobronquiales escasas o moderadas con buen manejo de las mismas. Magnitud de secreciones y esfuerzo de tos valorado por el médico.
- Adecuado nivel de conciencia, índice de Glasgow no inferior al previo a la PVE.
- f/VC < 105 pm(15).
- Ausencia de signos de temor a respirar espontáneamente.
Antes de extubar al paciente se hacía una medida de VC con manguito insuflado y luego desinsuflado (previa aspiración orofaríngea).
Si la diferencia de VC con/sin manguito insuflado/VC con manguito insuflado *100 (índice de Miller o de pérdida del manguito) era inferior a 15%, se procedía a extubar bajo visión endoscópica, si se comprobaba edema de glotis no se avanzaba y se indicaban corticoides por 24 horas(20,24).
Cuando fallaba la primera PVE se trataban de corregir los posibles factores, se reconectaba el paciente a VM en modo asistido-controlado y se reiteraba la misma en un lapso de 24 horas, cuando la segunda PVE era fallida se pasaba a ventilación con la modalidad PSV.
Se comenzaba con presión soporte de 16-18 cm de H2O, se iba reduciendo gradualmente de a 2 cm de acuerdo a la tolerancia del paciente. Cuando se llegaba a valores iguales o inferiores a 8 cm, que ha sido considerado por Brochard (5) como otra modalidad de PVE, se efectuaba la misma.
Se consideraba éxito de destete cuando la extubación se realizaba y el paciente no requería ser reintubado en las siguientes 48 horas.
Había una planilla individual para cada paciente con: datos demográficos, score de Apache II (Acute Physiology and Chronic Health Evaluation)(25), patología, causa de la insuficiencia respiratoria que motiva la VM, tiempo de VM hasta el inicio del destete, tiempo de duración del destete (desde la primera PVE hasta la extubación), éxito o fracaso de PVE, éxito o fracaso de extubación. Balance hídrico en las últimas 24 horas previas a la extubación (ingresos menos egresos de fluidos).
FEVI por ecocardiograma transtorácico (ETT) realizado antes de la primera PVE.
Análisis estadístico: se usó programa estadístico SPSS 15.0 (Inc; Chicago, IL.) y Epidat 3.1. Se determinó: incidencia de destete simple y dificultoso o prolongado, éxito y fracaso de extubación. Incidencia de extubaciones no programadas. Factores de riesgo independiente de fracaso por regresión logística. Se determinó por fórmulas estándar: sensibilidad (S), especificidad (E), razón de verosimilitud positiva y negativa, valor predictivo positivo (VPP) y valor predictivo negativo (VPN), índice de validez, de los índices P0.1, Pimax, P0.1/ Pimax, f/VC, balance hídrico de las últimas 24 horas. Los puntos de corte se establecieron por curvas ROC. Las variables cuantitativas se expresaron en media (M) y sus desvíos estándar (± 1 DE).
Se usó prueba de chi cuadrado y test exacto de Fisher para variables categóricas, prueba U de Mann-Whitney y prueba T para variables cuantitativas. Se consideró un nivel de significación valor < 0,05.
Resultados
Cohorte de 78 pacientes con edad M 58,7 años ± 21,4; 32 mujeres (41%), edad M 64,4 años (±3,7), y 46 hombres (59%) edad M 54,8 años (±3,1).
La incidencia acumulada (IA) fue de 61,5% (48 pacientes) en destete simple, y de 38,5% en destete prolongado o dificultoso (30 pacientes).
Entre los grupos de destete simple y dificultoso o prolongado (tabla 1) no hubo diferencias demográficas, de score de gravedad, de causa de VM, en las extubaciones no programadas, en las reintubaciones, en los días de VM antes de iniciar el destete, ni en el fracaso de la desvinculación.
Fueron estadísticamente significativas las diferencias en la duración de la VM en días (p = 0,0001), en la estadía en CTI (p = 0,0001) que fueron más prolongadas en los pacientes con destete dificultoso o prolongado. Una FEVI ? 45% predominó en el grupo con destete simple (p = 0,001). La mortalidad fue mayor en el grupo con destete dificultoso o prolongado, pero la diferencia no llegó al nivel de significación (p = 0,05) (tabla 1).
El Riesgo Relativo (RR) de tener un destete dificultoso o prolongado de los que tenían una FEVI < 45% fue de 3,08 con un IC a 95% de 1,72-5,51 (p = 0,0001).
Mediante PVE diaria con TT O2 se desvincularon 60 pacientes, 48 en destete simple y 12 en destete dificultoso o prolongado, en PSV lo hicieron 18 pacientes (tabla 1).
En las curvas de Kaplan_Meier (figura 1) se observa que en el destete simple la curva tiene mayor pendiente; al día 3 de VM, el 50% había sido extubado con éxito, mientras que en el grupo de destete dificultoso o prolongado el 50% había sido extubado recién al día 10. Las diferencias son de significación estadística.
Los 48 pacientes con destete simple fueron con la modalidad de TTO2, de los 30 con destete dificultoso o prolongado, 12 (40%) fueron con TTO2 y 18 (60%) con PSV, por tanto, de la cohorte hubo 60 pacientes (77%) destetados con prueba diaria de TTO2 y 18 (23%) con PSV. Hubo10 fracasos de destete, 4 pacientes habían sido extubados luego de una única PVE con TTO2, 6 fracasaron en la modalidad de PSV (tabla 1).
La IA de fracaso fue de 12,8% y la tasa de incidencia fue de 20,4 fracasos por 1.000 días VM (IC 95% 9,8-37,6).
Las patologías de ingreso se muestran en las tablas 2 y 3.
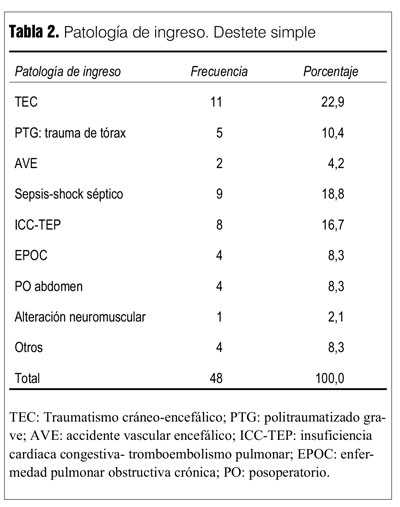
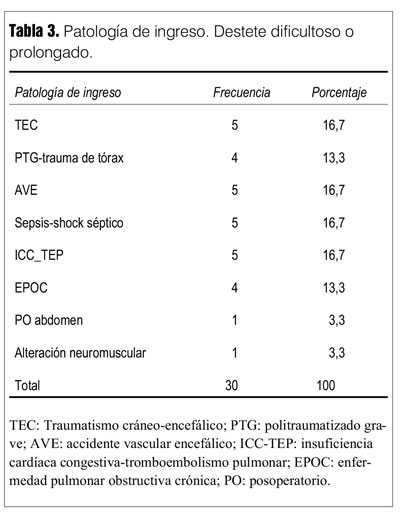
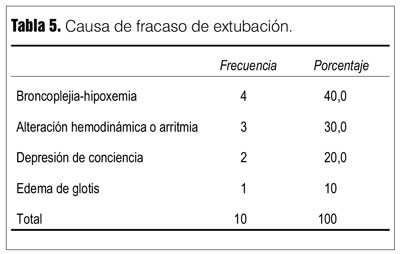
Las causas de fracaso en la PVE y en la extubación se detallan en las tablas 4 y 5.

Se analizaron los parámetros que se adjuntan en la tabla 6 en los grupos de pacientes que tuvieron éxito y fracaso en el destete. Se vio que había diferencias estadísticamente significativas en el balance hídrico en las últimas 24 horas antes de la extubación (p = 0,002), la Pimax (p = 0,006), P0.1 (p = 0,04), el cociente P0.1/Pimax (p = 0,0001) y f/VC (p = 0,03). No fueron de significación las diferencias en la frecuencia respiratoria, en el VME y en el índice de pérdida del manguito.
Se construyeron curvas ROC con las variables que tenían diferencias estadísticamente significativas en los grupos éxito y fracaso. Se determinó el valor umbral por el punto de corte que en la curva ROC mejor se ajustaba a la sensibilidad y especificidad.
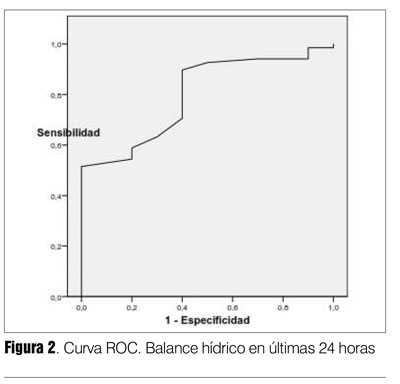
La capacidad de discriminación del test está expresada por el área bajo la curva (ABC), es independiente del valor umbral (tabla 7). La P0.1/ Pimax resultó el índice con mejor capacidad de discriminación entre éxito y fracaso destete, fueron adecuados también Pimax y P0.1. El índice f/VC resultó menos discriminatorio (su IC 95% alcanzaba el 0,50). El balance hídrico de las últimas 24 horas también resultó con buena capacidad discriminatoria (figuras 2, 3, 4, 5 y 6). Hubo diferencias estadísticamente significativas en la duración del destete en días, siendo más prolongado en el grupo fracaso (p = 0,0001), la duración de VM que fue mayor en los que fracasaron (p = 0,01), la mortalidad también fue mayor en el grupo fracaso (p = 0,03) (26,27) (tabla 8).
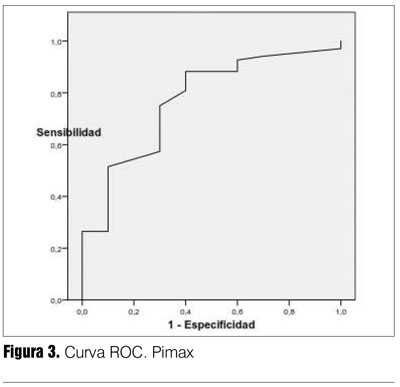
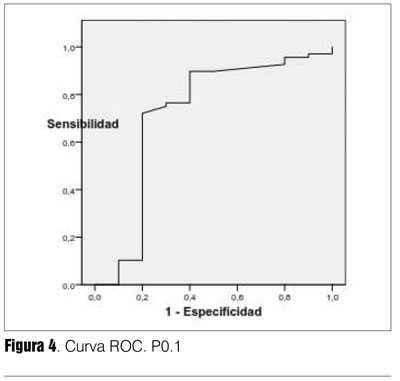
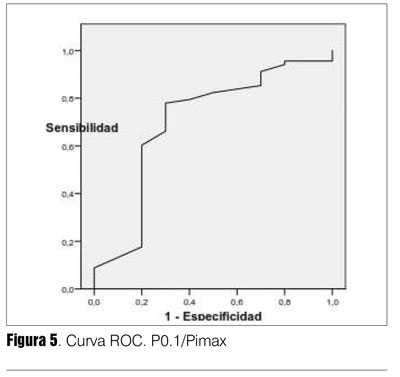
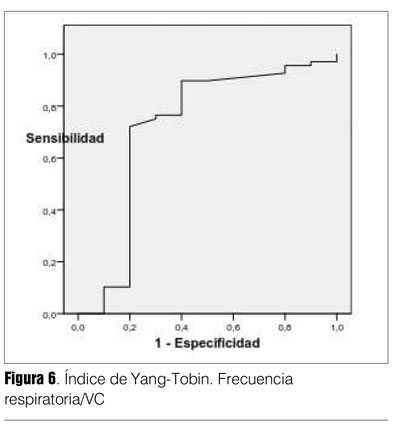
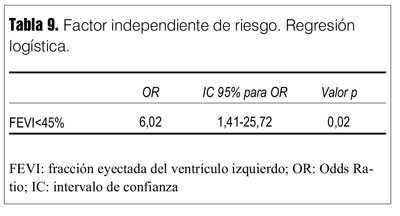
Por reg0resión logística (método paso a paso) se encontró que una FEVI < 45% era el único factor independiente de riesgo para fracaso de destete con un Odds Ratio (OR) de 6,0, IC 95% 1,4-25,7 (p = 0,02) (tabla 9).
Discusión
La mejor manera de conducir el destete es discutida. Brochard y colaboradores(8) compararon de modo prospectivo los modos con ventilación intermitente mandataria sincronizada (SIMV), tubo T y PSV, concluyendo que la PSV era la modalidad que reducía los tiempos ventilatorios. Esteban y colaboradores(9,28,29) encontraron que la PVE con tubo T una vez al día lograba tiempos de desvinculación más cortos que con PSV y SIMV. A su vez, ambos concordaron que la SIMV era la modalidad que más prolongaba el proceso.
Se ha visto que encarar el tema de forma sistemática es superior a la simple percepción clínica totalmente subjetiva de que el paciente está listo para iniciar el destete(30). En este trabajo consideramos que adecuar un protocolo a la UCI era necesario, combinando percepciones clínicas con parámetros más objetivos.
La incidencia de destete simple (61,5%) fue algo menor que las reportadas en la literatura(4). Se desvincularon con prueba diaria de TTO2 el 77%, o sea que algo más de los 2/3 de los pacientes lo hicieron de este modo. La PSV se usó en 23% como modalidad ventilatoria parcial en el proceso de desvinculación y también como PVE. La duración de las PVE osciló entre 30 y 60 minutos, si bien Esteban y colaboradores(31) demostraron que la mayor parte de los pacientes que fracasaban lo hacían en los primeros 30 minutos, en los pacientes con destete dificultoso o prolongado se optó por una PVE más prolongada (5).
La IA de fracaso fue de 12,8%, está dentro de los valores documentados en los trabajos. En el grupo que fracasó la duración del destete y de la VM en días fueron mayores, así como la mortalidad y la diferencia fue estadísticamente significativa(26,27).
El inadecuado manejo de las secreciones traqueo-bronquiales ha sido descrito como una de las causas más frecuentes de fracaso de la extubación luego de PVE satisfactoria, en esta casuística fue de 40%(32).
El fin de utilizar índices como predictores en el proceso del destete ha sido facilitar el mismo. Los variados resultados de los trabajos se han debido a diferentes criterios para definir éxito o fracaso, el método y el momento en que se hace la medida, las poblaciones estudiadas que no son homogéneas(17,19).
Capdevila y colaboradores en 1997(16) hallaron que P0.1 y P0.1/ Pimax medidos a los 20 minutos de PVE con TT eran muy buenos predictores. Un panel de expertos, en 2001, del American College of Chest Physicians, Society of Critical Care Medicine y the American Association for Respiratory Care(2) consideraron que P0.1/ Pimax era un buen índice predictivo de destete con una razón de verosimilitud positiva de 2,13 a 25,3. Mientras que Conti y colaboradores(17), en 2004, encontraron que tanto P0.1 como Pimax, P0.1/Pimax y f/ VC eran pobres predictores.
Se han propuesto variados índices, dentro de los integrativos, el índice CROP (complacencia, frecuencia respiratoria, oxigenación, Pimax); valora el intercambio gaseoso con las demandas y la reserva respiratoria neuromuscular(15). Otros autores como Hurtado y colaboradores (33) estudiaron el valor del pH intramucoso gástrico y de la PCO2 intraluminal hallando que estos eran predictores de destete.
Por otro lado, Vallverdú (11) ha establecido que el valor predictivo de los índices está en relación con la patología que lleva a la VM.
En este trabajo la población fue heterogénea con diversas causas de fallo respiratorio por el que llegó a la VM. La definición de éxito o fracaso de destete no incluyó el resultado de la PVE, sino que comprendía el resultado de la extubación. Las medidas se tomaron directamente de la pantalla del ventilador, en el mismo momento evolutivo del destete, promediándose dos. Es claro que estas medidas eran un momento estático dentro de un proceso dinámico.
Dado que quien decidía el destete ignoraba las medidas que se hacían, estas no influyeron en el mismo y solo luego del análisis de resultados pudieron ser cotejadas con la evolución.
Tanto P0.1, Pimax, el cociente P0.1/Pimax y el cociente frecuencia respiratoria/ volumen corriente, resultaron con buenos valores de sensibilidad, especificidad, VPP, índice de validez y las razones de probabilidades positiva y negativa (tabla 7). El valor discriminatorio dado por el área ABC fue menor para la P0.1 y el cociente frecuencia respiratoria/volumen corriente con valores promedio adecuados de 0,70 y 0,72, respectivamente, pero con un IC 95% en límite inferior de 0,51 y 0,50. De estos índices el que arrojó mejores estimaciones fue el cociente P0.1/Pimax (tabla 7).
El cociente frecuencia respiratoria/ volumen corriente o RSBI que ha sido el más reconocido, estudiado por Yang y Tobin (15), en el primer minuto de ventilación espontánea con tubo T también fue estudiado por otros autores como Krieger y colaboradores (13), que encontraron que el medirlo a las tres horas incrementaba los valores de precisión diagnóstica, sensibilidad, especificidad, VPP, VPN. Frutos y colaboradores (21) lo usaron luego de la PVE previo a la extubación, y Segal(34) halló más utilidad predictiva en los cambios del RSBI durante PVE de dos horas.
En el presente trabajo lo medimos al final de la PVE previo a la extubación y su medida era tomada en cuenta para la extubación al igual que otros parámetros clínico-gasométricos como se establecieron en método. Si bien los resultados fueron con diferencias estadísticamente significativas en los grupos éxito y fracaso de destete, la menor capacidad discriminatoria demostrada por la curva ROC puede vincularse en parte a que la medida no se realizó en el mismo tiempo para todos los pacientes, ya que las PVE no tuvieron todas la misma duración.
Estos índices fueron analizados agrupando las dos modalidades de destete TT y PSV. Deberíamos realizar en el futuro otros estudios incluyendo un mayor número de pacientes para validación de los mismos, analizando estos en grupos homogéneos en su técnica de destete.
El balance hídrico en las últimas 24 horas previo a la extubación fue una variable con diferencia de medias entre grupo éxito y fracaso muy significativa (p = 0,002), (tabla 6). Se construyó la curva ROC obteniéndose un ABC de 0,80, IC 95% 0,67-0,93, denotando una buena capacidad discriminatoria (figura 2). Hay trabajos que demuestran que el balance negativo, especialmente el de las últimas 24 horas previo a la extubación, se acompaña de éxito en el destete(35,36), pero el uso de diuréticos ha dado resultados diversos en diferentes estudios. Frutos y colaboradores (21) reportan que el balance positivo en las últimas 24 horas previo a la extubación es un factor de riesgo de fracaso en el destete. Epstein y Ciubotaru documentaron que la falla cardíaca congestiva era causa de fracaso en 23% de los casos(37).
Los pacientes con una FEVI < 45% tenían un RR (Riesgo Relativo) de tener un destete dificultoso o prolongado tres veces más que los que tenían FEVI ? 45% y también un riesgo de fracasar en el proceso con OR = 6 (tabla 10).
Medianeira Schifelbain y colaboradores, en 2011(38), no hallaron diferencias en la FEVI en éxito y fracaso de destete. Caille y colaboradores, en 2010(22), encontraron que una FEVI descendida detectada previo a la PVE permitía identificar a pacientes de alto riesgo de fracaso en el destete. El disponer de ETT previo a iniciar destete es una herramienta útil y sencilla como método para detectar posibles dificultades en el proceso de desvinculación de la VM y potencialmente puede ayudar a diagramar una estrategia de tratamiento como el uso de inotrópicos, diuréticos o uso de asistencia ventilatoria no invasiva luego de extubación(39).
Conclusiones
El tema destete continúa hoy día siendo un punto de controversias. Establecer una sistematización del mismo es importante y es necesario contemplar los aportes de las investigaciones reportadas en la literatura, pero también debe adecuarse a la UCI en particular. IA de destete simple, discretamente menor que en los reportes. IA de fracaso dentro de los rangos que se han documentado en los trabajos. El fracaso se acompaña de mayor tiempo de destete y de VM así como de mortalidad.
En esta cohorte los índices respiratorios predictores de la evolución del destete con mejores estimaciones fueron: el cociente P0.1/Pimax y Pimax. Por otro lado también el balance hídrico en las últimas 24 horas previas a la extubación fue un buen predictor.
Una FEVI < 45% determinó riesgo de prolongar y de fracasar en el destete.
Summary
Introduction: weaning from mechanical ventilation (MV) is a controversial issue. Weaning failure results in morbimortality.
Objectives: to determine the incidence of weaning, the risk factors for failure: need for reintubation within 48 hours of extubation, and to assess predictive factors.
Method: prospective study. Open cohort, adults who were weaned from mechanical during 24 hours or more, from May 2010 through June 2011. Tracheostomized patients were excluded. Patients were assessed daily in terms of clinical-gasometric parameters to test spontaneous ventilation, initial measurements: maximum inspiratory pressure (Mip), occlusion pressure in the first 100 milliseconds after inspiration onset (P0.1), quotient P0.1/maximum inspiratory pressure (Mip). Prior to extubation: measurement of the Yang Tobin index (respiratory frequency/tidal volume in liters).
Results: 78 patient s, 58.7 years old ± 21.4 (average age ± 1 standard deviation), 59% men; 61.5%, T-tube simple weaning. Weaning failure: 12.8%.
Ejection fraction of the left ventricle (LVEF) < 45% determined a relative risk of difficult or long weaning = 3.08, confidence interval (CI) 95%, 1.72-5.51 (p = 0,0001) and it was the only independent risk factor for failure (logistic regression), Odds Ratio = 6.01, CI 95%, 1.40-25.72, (p=0.01). The differences between the success and failure groups were statistically significant in terms of: water balance in the last 24 hours, p = 0.002; Mip, p = 0.006; P 0.1, p = 0.04; P0.1/Mip, p = 0.0001; Yang-Tobin index, p = 0.03.
Mortality was 30% in the case of failure and 4.4% when weaning was successful, p = 0.03.
Areas under the ROC ("receiver operating characteristic") curve that were statistically significant for Mip: 0.77, IC 95%, 0.62-0.92; P0.1: 0.70, IC 95%, 0.51-0.90; P0.1/Pimax: 0.85, IC 95%, 0.73-0. 97.
Conclusions: incidence of simple weaning is lower than reported. Failure implies a higher mortality. LVEF < 45%: independent risk factor for failure. Predictive indexes P0.1, Mip P0.1/Mip meaningful.
Resumo
Introdução: a desconexão da ventilação mecânica (VM) é um tema que gera controvérsia, cujo fracasso gera morbimortalidade.
Objetivos: determinar a incidência de desmame, e fatores de risco de fracasso: necessidade de reintubação antes de 48 horas posextubação e avaliação de índices preditivos.
Material e método: estudo prospectivo com uma coorte aberta, adultos desmamados de VM por 24 horas ou mais, estudados durante o período maio de 2010 a junho de 2011. Foram excluídos os pacientes traqueostomizados. Os pacientes incluídos foram avaliados diariamente com parâmetros clínico-gasométricos para prova de ventilação espontânea, medição previa: pressão inspiratória máxima (Pimax), pressão-oclusão nos primeiros 100 milissegundos de inicio de inspiração (P0.1), quociente P0.1/ Pimax. Prévio a extubar: medida del índice de Yang-Tobin (frequência respiratória/volume corrente em litros).
Resultados: foram estudados 78 pacientes, com idade média 58,7 anos ± 21,4 (idade media ± 1 desvio padrão), sendo 59% do sexo masculino; 61,5%, desmame simples en tubo T. Foi observado um fracasso de desmame de 12,8%.
A fração de ejeção do ventrículo esquerdo (FEVI) < 45% determinou um risco relativo de desmame difícil ou prolongado = 3,08, com intervalo de confiança (IC) 95%, 1,72-5,51 (p = 0,0001) e foi o único fator de risco independente de fracasso (regressão logística), Odds Ratio = 6,01, IC 95%, 1,40-25,72, (p=0,01). Foram estatisticamente significativas as diferenças nos grupos êxito e fracasso de: balance hídrico nas últimas 24 horas, p = 0,002; Pimax, p = 0,006; P0.1, p = 0,04; P0.1/Pimax, p = 0,0001; índice Yang-Tobin, p = 0,03.
A mortalidade foi de 30% nos casos de fracasso e 4,4% nos de êxito, p = 0,03.
As áreas sob a curva ROC ("receiver operating characteristic") de significação estatística para Pimax: 0,77, IC 95%, 0,62-0,92; P0.1: 0,70, IC 95%, 0,51-0,90; P0.1/Pimax: 0,85, IC 95%, 0,73-0, 97.
Conclusões: a incidência de desmame simples foi menor à registrada na literatura. O fracasso está associado a maior mortalidade. FEVI < 45%: fator de risco independente de fracasso. Índices preditivos P0.1, Pimax, P0.1/Pimax foram significativos.
Bibliografía
1. Alía I, Esteban A. Weaning from mechanical ventilation. Crit Care 2000; 4(2):72-80.
2. MacIntyre NR, Cook DJ, Ely EW Jr, Epstein SK, Fink JB, Heffner JE, et al. Evidence-based guidelines for weaning and discontinuing ventilatory support: a collective task force facilitated by the American College of Chest Physicians; the American Association for Respiratory Care; and the American College of Critical Care Medicine. Chest 2001; 120(6 Suppl):375S-95S.
3. Epstein SK. Weaning from ventilatory support. Curr Opin Crit Care 2009; 15(1):36-43.
4. Boles JM, Bion J, Connors A, Herridge M, Marsh B, Melot C, et al. Weaning from mechanical ventilation. Eur Respir J 2007; 29(5):1033-56.
5. Brochard L, Thille AW. What is the proper approach to liberating the weak from mechanical ventilation? Crit Care Med 2009; 37(10 Suppl):S410-5.
6. Eskandar N, Apostolakos MJ. Weaning from mechanical ventilation. Crit Care Clin 2007; 23(2):263-74.
7. Goldstone J. The pulmonary physician in critical care. 10: difficult weaning. Thorax 2002; 57(11):986-91.
8. Brochard L, Rauss A, Benito S, Conti G, Mancebo J, Rekik N, et al. Comparison of three methods of gradual withdrawal from ventilatory support during weaning from mechanical ventilation. Am J Respir Crit Care Med 1994; 150(4):896-903.
9. Esteban A, Frutos F, Tobin MJ, Alía I, Solsona JF, Valverdú I, et al. A comparison of four methods of weaning patients from mechanical ventilation. Spanish Lung Failure Collaborative Group. N Engl J Med 1995; 332(6):345-50.
10. Meade M, Guyatt G, Griffith L, Booker L, Randall J, Cook DJ. Introduction to a series of systematic reviews of weaning from mechanical ventilation. Chest 2001; 120(6 Suppl):396S-9S.
11. Vallverdú I, Calaf N, Subirana M, Net A, Benito S, Mancebo J. Clinical characteristics, respiratory functional parameters, and outcome of a two-hour T-piece trial in patients weaning from mechanical ventilation. Am J Respir Crit Care Med 1998; 158(6):1855-62.
12. Foti G, Cereda M, Banfi G, Pelosi P, Fumagalli R, Pesenti A. End-inspiratory airway occlusion: a method to assess the pressure developed by inspiratory muscles in patients with acute lung injury undergoing pressure support. Am J Respir Crit Care Med 1997; 156(4 Pt 1):1210-6.
13. Krieger BP, Isber J, Breitenbucher A, Throop G, Ershowsky P. Serial measurements of the rapid-shallow-breathing index as a predictor of weaning outcome in elderly medical patients. Chest 1997; 112(4):1029-34.
14. Tobin MJ, Jubran A. Variable performance of weaning-predictor tests: role of Bayes' theorem and spectrum and test-referral bias. Intensive Care Med 2006; 32(12):2002-12.
15. Yang KL, Tobin MJ. A prospective study of indexes predicting the outcome of trials of weaning from mechanical ventilation. N Engl J Med 1991; 324(21):1445-50.
16. Capdevila XJ, Perrigault PF, Perey PJ, Roustan JP, d'Athis F. Occlusion pressure and its ratio to maximum inspiratory pressure are useful predictors for successful extubation following T-piece weaning trial. Chest 1995; 108(2):482-9.
17. Conti G, Montini L, Pennisi MA, Cavaliere F, Arcangeli A, Bocci MG, et al. A prospective, blinded evaluation of indexes proposed to predict weaning from mechanical ventilation. Intensive Care Med 2004; 30(5):830-6.
18. Tanios MA, Nevins ML, Hendra KP, Cardinal P, Allan JE, Naumova EN, et al. A randomized, controlled trial of the role of weaning predictors in clinical decision making. Crit Care Med 2006; 34(10):2530-5.
19. El-Khatib MF, Bou-Khalil P. Clinical review: liberation from mechanical ventilation. Crit Care 2008; 12(4):221.
20. De Bast Y, De Backer D, Moraine JJ, Lemaire M, Vandenborght C, Vincent JL. The cuff leak test to predict failure of tracheal extubation for laryngeal edema. Intensive Care Med 2002; 28(9):1267-72.
21. Frutos-Vivar F, Ferguson ND, Esteban A, Epstein SK, Arabi Y, Apezteguía C, et al. Risk factors for extubation failure in patients following a successful spontaneous breathing trial. Chest 2006; 130(6):1664-71.
22. Caille V, Amiel JB, Charron C, Belliard G, Vieillard Baron A,Vignon P. Echocardiography: a help in the weaning process. Crit Care 2010; 14(3):R120.
23. Kress JP, Pohlman AS, O'Connor MF, Hall JB. Daily interruption of sedative infusions in critically ill patients undergoing mechanical ventilation. N Engl J Med 2000; 342(20):1471-7.
24. Meade MO, Guyatt GH, Cook DJ, Sinuff T, Butler R. Trials of corticosteroids to prevent postextubation airway complications. Chest 2001; 120(6 Suppl):464S-8S.
25. Knaus WA, Draper EA, Wagner DP, Zimmerman JE. APACHE II: a severity of disease classification system. Crit Care Med 1985; 13(10):818-29.
26. Rothaar RC, Epstein SK. Extubation failure: magnitude of the problem, impact on outcomes, and prevention. Curr Opin Crit Care 2003; 9(1):59-66.
27. Seymour CW, Martinez A, Christie JD, Fuchs BD. The outcome of extubation failure in a community hospital intensive care unit: a cohort study. Crit Care 2004; 8(5):R322-7.
28. Frutos-Vivar F, Esteban A. When to wean from a ventilator: an evidence-based strategy. Cleve Clin J Med 2003; 70(5):389, 392-3, 397.
29. Esteban A, Alía I, Gordo F, Fernández R, Solsona JF, Vallverdú I, et al. Extubation outcome after spontaneous breathing trials with T-tube or pressure support ventilation. The Spanish Lung Failure Collaborative Group. Am J Respir Crit Care Med 1997; 156(2 Pt 1):459-65.
30. Smyrnios NA, Connolly A, Wilson MM, Curley FJ, French CT, Heard SO, et al. Effects of a multifaceted, multidisciplinary, hospital-wide quality improvement program on weaning from mechanical ventilation. Crit Care Med 2002; 30(6):1224-30.
31. Esteban A, Alía I, Tobin MJ, Gil A, Gordo F, Vallverdú I, et al. Effect of spontaneous breathing trial duration on outcome of attempts to discontinue mechanical ventilation. Spanish Lung Failure Collaborative Group. Am J Respir Crit Care Med 1999; 159(2):512-8.
32. Khamiees M, Raju P, DeGirolamo A, Amoateng-Adjepong Y, Manthous CA. Predictors of extubation outcome in patients who have successfully completed a spontaneous breathing trial. Chest 2001; 120(4):1262-70.
33. Hurtado FJ, Berón M, Olivera W, Garrido R, Silva J, Caragna E, et al. Gastric intramucosal pH and intraluminal PCO2 during weaning from mechanical ventilation. Crit Care Med 2001; 29(1):70-6.
34. Segal LN, Oei E, Oppenheimer BW, Goldring RM, Bustami RT, Ruggiero S, et al. Evolution of pattern of breathing during a spontaneous breathing trial predicts successful extubation. Intensive Care Med 2010; 36(3):487-95.
35. Epstein CD, Peerless JR. Weaning readiness and fluid balance in older critically ill surgical patients. Am J Crit Care 2006; 15(1):54-64.
36. Upadya A, Tilluckdharry L, Muralidharan V, Amoateng-Adjepong Y, Manthous CA. Fluid balance and weaning outcomes. Intensive Care Med 2005; 31(12):1643-7.
37. Epstein SK, Ciubotaru RL. Independent effects of etiology of failure and time to reintubation on outcome for patients failing extubation. Am J Respir Crit Care Med 1998; 158(2):489-93.
38. Schifelbain LM, Vieira SR, Brauner JS, Pacheco DM, Naujorks AA. Echocardiographic evaluation during weaning from mechanical ventilation. Clinics (Sao Paulo) 2011; 66(1):107-11.
39. Voga G. Hemodynamic changes during weaning: can we assess and predict cardiac-related weaning failure by transthoracic echocardiography? Crit Care 2010; 14(4):174.














