Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Revista Médica del Uruguay
versión On-line ISSN 1688-0390
Rev. Méd. Urug. vol.26 no.1 Montevideo mar. 2010
Cantidad y calidad de la información conocida por pacientes que consintieron cirugías de coordinación
Dres. Daniel González*, Hugo Rodríguez Almada†, Luis Ruso‡
Clínica Quirúrgica 3. Hospital Maciel. Unidad Académica de Bioética. Facultad de Medicina, Universidad de la República. Montevideo, Uruguay
Resumen
Introducción: el consentimiento informado supone un proceso de interacción y comunicación en que la cantidad y la calidad de la información es determinante de su validez. La información recibida por los pacientes no siempre es decodificada, comprendida o recordada adecuadamente.
Objetivos: 1. Conocer la información que el paciente es capaz de transmitir luego de haber consentido un procedimiento quirúrgico de coordinación categorizado como cirugía mayor o alta cirugía. 2. Determinar si los pacientes conocían el diagnóstico preoperatorio, el tratamiento quirúrgico propuesto, sus posibles complicaciones y si deseaban conocer más respecto a su enfermedad o la cirugía propuesta.
Material y método: se seleccionó una muestra de conveniencia de 60 pacientes ingresados para cirugía mayor o alta que habían recibido información y aceptado el tratamiento propuesto. Se aplicó un formulario de cinco preguntas.
Resultados: los seleccionados fueron 39 mujeres y 21 hombres. Edad media: 59 años y 7 meses (rango: 19-84 años). La mayoría (n=55) dijo haber sido informada de su enfermedad. En 11, la enfermedad verbalizada no coincidió con el diagnóstico. Los casos de desconocimiento de la enfermedad y de discordancia con el diagnóstico correspondieron a pacientes oncológicos. El tratamiento consentido era desconocido por 13 pacientes. La mayoría (n=33) no conocía completamente los riesgos del tratamiento. La mayoría dijo no querer preguntar ni saber más, pero diez pacientes deseaban hacer más preguntas.
Discusión: una parte considerable de los pacientes no recibió, no recordó o no pudo verbalizar información relevante para la toma de decisiones, lo que puede explicarse por mala cantidad y/o calidad de la información, o por factores dependientes del paciente, como la negación frente a la angustia generada por la enfermedad y su pronóstico. Se reconoce un sesgo paternalista aceptado en el patrón uruguayo actual. El desconocimiento del tratamiento no es justificable y entraña un problema ético y un riesgo médico-legal para los cirujanos.
Conclusiones: un porcentaje significativo no contó con información adecuada y suficiente luego de haber consentido y documentado por escrito y bajo firma un procedimiento de cirugía mayor o alta cirugía. Es necesario profundizar en el estudio de las causas de las fallas en el proceso del consentimiento informado. Es conveniente que los cirujanos conozcan estas debilidades y mejoren los procesos de información como forma de proteger los derechos de sus pacientes y de practicar la cirugía en forma más segura.
Palabras clave: CIRUGÍA GENERAL - normas.
CONSENTIMIENTO INFORMADO.
Keywords: GENERAL SURGERY - standards.
INFORMED CONSENT.
* Profesor Adjunto de Clínica Quirúrgica. Clínica Quirúrgica 3. Unidad Académica de Bioética. Facultad de Medicina. Universidad de la República. Uruguay.
† Profesor Agregado de Medicina Legal. Departamento de Medicina Legal. Unidad Académica de Bioética. Facultad de Medicina. Universidad de la República. Uruguay.
‡ Profesor Director de la Clínica Quirúrgica 3. Facultad de Medicina. Universidad de la República. Uruguay.
Correspondencia: Dr. Daniel González
Atanasio Sierra 3653, CP 94.000. Florida, Uruguay.
Correo electrónico: danielalfredogg@gmail.com
Recibido: 14/12/09.
Aceptado: 8/3/10.
Introducción
El consentimiento informado es un derecho del paciente y un deber del médico consagrado en diversas normas éticas y jurídicas nacionales e internacionales(1-3).
En el ámbito nacional, la Ley N° 18.335, del 15 de agosto de 2008, establece en su artículo 11 que "todo procedimiento de atención médica será acordado entre el paciente o su representante –luego de recibir información adecuada, suficiente y continua– y el profesional de salud. El consentimiento informado del paciente a someterse a procedimientos diagnósticos o terapéuticos estará consignado en la historia clínica en forma expresa. Éste puede ser revocado en cualquier momento. El paciente tiene derecho a negarse a recibir atención médica y a que se le expliquen las consecuencias de la negativa para su salud". El mismo artículo menciona como casos especiales el tratamiento de enfermos psiquiátricos, las urgencias, emergencias y situaciones de riesgo para la salud pública.
Por su parte, los códigos de ética médica del Sindicato Médico del Uruguay y la Federación Médica del Interior señalan: "Artículo 15. Todo paciente tiene derecho a: 1. Una información completa y veraz sobre cualquier maniobra diagnóstica o terapéutica que se le proponga. El médico tiene el deber de comunicar los beneficios y los riesgos que ofrecen tales procedimientos en un lenguaje suficiente y adecuado. En los casos excepcionales en que esa información pudiese ocasionar graves perjuicios al paciente, ésta deberá dirigirse a la familia o tutor legal con el fin de obtener un consentimiento válido. En caso de no contar con los medios técnicos apropiados, debe avisar al paciente o a sus tutores sobre esos hechos, informándoles de todas las alternativas posibles. 2. A consentir o rechazar libremente cualquier procedimiento diagnóstico o terapéutico que se le proponga".
Aunque a veces se lo maneja de una forma meramente administrativa(2,3), el proceso del consentimiento informado asienta sobre una relación clínica y, de hecho, no sólo integra el acto médico, sino que es un criterio de cumplimiento de la lex artis ad hoc(4-7).
Es un proceso de interacción y comunicación que reconoce dos momentos principales estrechamente vinculados: el de la información (por parte del médico) y el de la comprensión y la toma de decisión informada (por parte del paciente). La cantidad y la calidad de la información brindada por el médico es un determinante de la validez ética y jurídica de la decisión del paciente(3,5-7).
En cirugía es muy frecuente el uso de formularios escritos de consentimiento informado. Ello no invalida el hecho de que el proceso de comunicación que supone el consentimiento informado sea necesariamente verbal, aunque deba documentarse en la historia clínica y pueda recurrirse al uso de formularios y documentos escritos tanto para complementar la información como para recoger la decisión del paciente(2,7-9).
Diversas publicaciones extranjeras demostraron que la información recibida por los pacientes no siempre es decodificada, comprendida o recordada adecuadamente(10-15). En la bibliografía nacional se ha advertido sobre un uso inconveniente de los formularios de consentimiento informado que operan inconvenientemente como sustitutos de la comunicación verbal y personalizada(2,4), pero no hay publicaciones sobre la cantidad y calidad de la información dada por los médicos y el grado de comprensión o recordación de la información por parte de los pacientes.
Objetivos
Objetivo general: conocer la información que el paciente es capaz de transmitir luego de haber consentido un procedimiento quirúrgico de coordinación categorizado como cirugía mayor o alta cirugía.
Objetivo específico: determinar si los pacientes conocían el diagnóstico preoperatorio, el tratamiento quirúrgico propuesto, sus posibles complicaciones y si deseaban conocer más respecto a su enfermedad o la cirugía propuesta.
Material y método
Se seleccionó una muestra de conveniencia compuesta por 60 pacientes ingresados en la Clínica Quirúrgica 3 del Hospital Maciel a causa de patologías que requirieron tratamientos catalogados como cirugía mayor o alta según el laudo vigente. Todos los pacientes habían recibido información por parte del cirujano tratante y habían suscrito un formulario de consentimiento informado aceptando el tratamiento propuesto.
Los pacientes seleccionados aceptaron voluntariamente responder un breve cuestionario verbal, previo ser informados de los objetivos de la investigación y del compromiso del entrevistador de dar un tratamiento anónimo a los resultados.
Se les formularon las siguientes preguntas sobre la patología y el tratamiento quirúrgico previamente aceptado:
1. ¿Se le ha informado su enfermedad?
2. ¿Qué se le ha informado sobre su enfermedad?
3. ¿Qué tratamiento le van a realizar?
4. ¿El tratamiento propuesto puede tener complicaciones? ¿Cuáles?
5 ¿Desearía hacer alguna pregunta a su médico sobre su enfermedad o tratamiento y en su caso cuál?
Las preguntas se realizaron antes de practicarse la cirugía y a menos de 24 horas de suscrito el documento de consentimiento informado por el paciente.
Las respuestas se registraron en un formulario de recolección de datos en el que, además, consta edad, sexo, patología y tratamiento propuesto. Los resultados se expresan en frecuencia absoluta y relativa y se presentan en tablas.
Resultados
De los 60 pacientes seleccionados, 39 fueron mujeres y 21 hombres. La edad media fue de 59 años y 7 meses (rango: 19-84 años).
Las patologías causantes de la indicación de tratamiento quirúrgico se muestran en la tabla 1.

La mayoría de los pacientes (n=55; FR=0,92) respondieron que fueron informados sobre su enfermedad, en tanto 5 (FR=0,08) dijeron desconocerla (cáncer de colon con metástasis hepáticas, cáncer de recto, cáncer de papila duodenal, cáncer de esófago y cáncer de mama) (tabla 2).

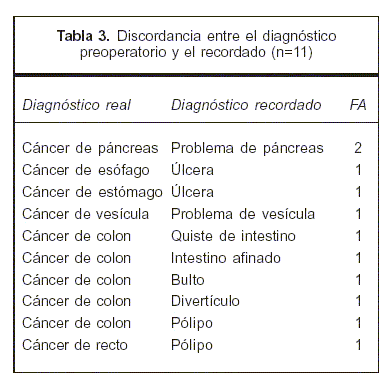
De los 55 pacientes que dijeron conocer su enfermedad, en 44 (FR=0,73) casos la información recordada coincidió con la patología real diagnosticada, en los restantes (n=11; FR=0,18) no hubo coincidencia (tablas 2 y 3).
El tratamiento era conocido por 47 pacientes (FR= 0,78), mientras que 13 (0,22) no lo conocían.
La información referente a la posibilidad de complicaciones era conocida por 27 (FR=0,45), mientras que 27 (FR=0,45) la desconocían completamente y seis (FR=0,10) la conocían sólo parcialmente.
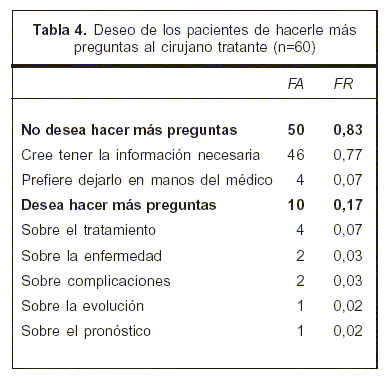
Respecto del deseo de hacerle más preguntas al médico tratante, 50 (FR=0,83) respondieron negativamente: 46 (FR=0,77) dijeron haber preguntado todo y cuatro (FR=0,07) respondieron que lo dejaban en manos del médico. De los diez (FR=0,17) que manifestaron que harían más preguntas, cuatro eran sobre el tratamiento, dos sobre la enfermedad, dos sobre las complicaciones, uno sobre la evolución y uno sobre el pronóstico (tabla 4).
Discusión
La cantidad y calidad de información a ofrecer a los pacientes con indicación de cirugía es un tema complejo que ha motivado distintos desarrollos teóricos(3). Se reconoce un modelo profesional (se informa lo que un médico quisiera conocer para decidir); un modelo de la persona razonable (se informa lo que una persona razonable necesitaría conocer para decidir), y un modelo subjetivo (basado en los valores, intereses y proyecto de vida concreto de cada paciente). Cada uno de ellos presenta limitaciones: el modelo profesional por ser excesivamente médico-céntrico; el de la persona razonable por la variabilidad de "lo razonable" entre diferentes pacientes, y el subjetivo por la dificultad que supone para el médico lograr desentrañar los valores e intereses de cada uno de los pacientes a fin de informar en consecuencia. Por ello se ha propuesto un modelo equilibrado (razonable y subjetivo) que procura tomar lo mejor de los precedentes y que se basa en proporcionar la información necesaria en función de los valores, intereses y proyectos del paciente, previamente identificados por el médico y el paciente.
Siguiendo ese modelo, el proceso del consentimiento informado consta de distintos momentos interrelacionadas: el de la información (ad hoc según los valores, intereses y proyecto de vida del paciente previamente identificados en la relación clínica); el de la comprensión por el paciente (incluye la posibilidad de preguntar datos adicionales), y el de la toma de decisión (con la posibilidad de discutir las opciones con el cirujano, familiares y otras personas allegadas)(3).
Los resultados obtenidos muestran que una parte significativa de los pacientes encuestados no recibió, no recordó o no pudo verbalizar información relevante para tomar una decisión que resultaba trascedente para su salud y su vida.
Las carencias reveladas por los resultados obtenidos, pueden explicarse por mala cantidad o calidad de la información comunicada por el médico, o ambas, pero también por factores dependientes del paciente. La no decodificación adecuada se puede deber a una incapacidad transitoria o permanente para comprender (circunstancia que no se presentó en ninguno de los pacientes incluidos en el estudio). También es conocido que los pacientes tienden a percibir sólo las palabras que tienen la capacidad de tolerar. Frente a comunicaciones de diagnósticos como el de cáncer, la persona puede reaccionar con mayor o menor descreimiento, planteando que el médico se equivoca y formulará una y otra vez las mismas preguntas, como si no hubiera sido informado. Estas reacciones de negación podrán ser transitorias o llegar a ser permanentes, especialmente cuando la familia se suma mediante la evasión. En general, el grado de negación es fluctuante, como si el individuo calibrara la información que es capaz de tolerar según las circunstancias por las que atraviesa. Además es frecuente en la práctica clínica que el paciente rechace ser informado por temor o incertidumbre, o se niegue a entender lo que se le informa, dejando su suerte en manos del médico, a quien le encarga hacer lo que mejor crea(16), lo que también se manifestó en los resultados.
Sobre la enfermedad que motivó el tratamiento quirúrgico propuesto y aceptado, resulta significativo que todos (n=5) quienes no recordaron haber sido informados eran portadores de patologías oncológicas. En el mismo sentido, todos (n=11) quienes dijeron conocer la enfermedad –pero hubo discordancia entre el diagnóstico real y el recordado por el paciente– padecían una enfermedad oncológica. Si bien es plausible que en estos resultados hayan jugado mecanismos de negación y de protección frente a la angustia generada por el conocimiento de la enfermedad, en el actual contexto cultural uruguayo es esperable que se manifieste un sesgo paternalista por parte del cirujano responsable de la información. Con esto se disminuiría la angustia que el diagnóstico de cáncer genera al paciente pero también al médico(16). En efecto, el empleo de expresiones como "problema", "úlcera", "bulto", "intestino afinado" o "divertículo" en sustitución de la palabra "cáncer", parece exceder la intención de llevar a términos comprensibles por el paciente la naturaleza de la enfermedad. En nuestro medio se ha admitido la posibilidad de no informar la naturaleza de la enfermedad en aras de no causar un daño al enfermo, bajo la forma de informar hasta donde el médico entienda que el paciente lo quiera(17), o por la denominada mentira piadosa(18). También en otros países se demostró un patrón cultural semejante, como en España, donde la mayoría de los pacientes con cáncer desconoce el diagnóstico y el pronóstico de su enfermedad(19).
Un dato de singular importancia es el alto porcentaje de desconocimiento del tratamiento a realizarse y sus complicaciones. A diferencia del anterior, esta no es una información que el médico pueda graduar bajo ninguna circunstancia. Los resultados encontrados no sorprenden, a punto de partida de publicaciones nacionales anteriores que mostraron estas mismas falencias en el proceso del consentimiento informado(2,4). Pero, de hecho, el desconocimiento de la cirugía a realizarse excluye toda validez del consentimiento informado, ya que ella "se extiende hasta donde llega la información"(5,6). En igual sentido se pronuncia la doctrina uruguaya en la materia(1). Esto no sólo tiene implicancias éticas, sino médico-legales, por la generación de responsabilidad profesional por daño producido en el acto quirúrgico, aun sin culpa médica, por el solo hecho de la falta de consentimiento informado, de lo que hace años existen precedentes en la jurisprudencia nacional y regional(20).
Más allá de la dificultad de establecer en qué medida la información no es aportada por el médico o no es asimilada por el paciente, el dato arrojado por los resultados de pacientes que deseaban más información o no dispusieron de una posibilidad real para obtenerla, alerta sobre una carencia en la práctica de la procuración del consentimiento informado. La literatura extranjera muestra que en otros países también se detectó esta insatisfacción. Un estudio mostró que en el Reino Unido muchos pacientes manifiestan no haber recibido suficiente información y que querrían disponer de más tiempo para hablarlo con sus médicos, mientras que en Estados Unidos, en un estudio de Watson, la insatisfacción con la información recibida alcanzó a 60%(21,22).
Conclusiones
Quedó evidenciado que un porcentaje considerable de la población estudiada no contaba con una información adecuada y suficiente luego de haber consentido y documentado por escrito y bajo firma su consentimiento para un procedimiento quirúrgico de envergadura (cirugía mayor o alta cirugía).
Se concluye en la necesidad de profundizar en las causas –achacables a los médicos y a los pacientes– de estas fallas en el proceso de obtención del consentimiento informado.
En especial, es relevante que los cirujanos conozcan estas debilidades y mejoren los procesos de información como forma de proteger los derechos de sus pacientes y de practicar la cirugía de una manera más segura.
Summary
Introduction: informed consent implies an interaction and communication process whereby the amount and quality of the information provided is essential for it to be valid. The information received by patients is not always appropriately decoded, understood or remembered
Objetives: 1. To learn about the information the patient is able to transmit once it has agreed to a coordinated surgery procedure that falls into the category of major or high surgery. 2. To determine whether patients knew the pre-surgical diagnosis, the suggested surgical treatment, the possible complications and diagnosis prior to surgery, and whether they were willing to learn more about their disease or the proposed surgery.-
Method: we selected a convenience sample of 60 patients who were admitted for major or high surgery and had received information and accepted the proposed treatment. A five question form was used.
Results: patients selected were 39 women and 21 men. Average age: 59 years and 7 months (19-84 years old). Most patients (n=55) stated they had been informed about their disease. In 11 cases, the disease described verbally did not coincide with the diagnosis. Cases where the disease was ignored and the diagnosis differed from the information corresponded to oncologic patients.
In cases where consent to treatment had already been given, treatment was unknown to 13 patients. Most patients (n=33) were not fully aware of the treatment’s risks. Most patients stated they were not interested in asking more questions or learning more, although ten wished to ask questions.
Discussion: a significant number of patients did not receive or was unable to remember or verbally express information for the making of decisions, what could have resulted from the scarce and/or low quality information or from factors that depend on the patient – such as refusal upon anguish generated by the disease and its prognosis. A patronizing or condescending bias that is accepted in the current Uruguayan reality was recognized. Ignorance of treatment cannot be justified and it implies an ethical problem and a medico-legal risk for surgeons.
Conclusions: a significant percentage of patients lacked appropriate and sufficient information after having given consent to major or higher surgery, in writing and having subscribed the relevant record. We need to deepen the study of the causes of failure in the informed consent process. It is advisable for surgeons to know about these weaknesses and to improve the information processes with the purpose of protecting their patients’ rights and to perform safer surgeries.
Résumé
Introduction: le consentement informé comprend un processus d’interaction et de communication au cours duquel la quantité et la qualité del’information détermine sa validité. L’information reçue par les patients n’est pas toujours décodée, comprise ou retenue de manière appropriée.
Objectifs: 1. Connaitre l’information que le patient est capable de transmettre après avoir donné son consentement à un procédé chirurgical de coordination catégorisé comme chirurgie majeure ou haute chirurgie. 2. Déterminer si les patients connaissaient le diagnostic préopératoire, le traitement chirurgical proposé, ses possibles complications et s’ils souhaitaient connaître davantage sur leur maladie ou sur la chirurgie proposée.
Matériel et méthode: on a choisi un échantillon de 60 patients hospitalisés pour chirurgie majeure ou haute qui avaient reçu l’information et accepté le traitement proposé. On a travaillé sur un formulaire de cinq questions.
Résultats: les sélectionnés furent 39 femmes et 21 hommes. Moyenne d’âge: 59 ans et 7 mois (rang: 19-48 ans). La plupart (n=55) a déclaré avoir été informée sur la maladie. Chez 11, la maladie verbalisée n’a pas correspondu avec le diagnostic. Les cas de méconnaissance de la maladie et de désaccord avec le diagnostic ont relevé de patients oncologiques.Le traitement consenti était inconnu pour 13 patients. La plupart (n=33) ne connaissait pas exactement les risques du traitement. La plupart a déclaré ne pas vouloir demander ni savoir davantage, mais 10 patients souhaitaient poser encore des questions.
Discussion: un grand nombre de patients n’a pas reçu, n’a pas retenu ou n’a pas pu verbaliser l’information importante pour la prise de décisions, ce qui peut être dû à la mauvaise qualité et/ou qualité del’information, ou à des facteurs qui dépendent du patient, tels que la négation face à l’angoisse générée par la maladie et son pronostic. On perçoit une connotation paternaliste acceptée chez les Uruguayens actuellement. La méconnaissance du traitement n’est pas justifiable et entrave un problème étique et un risque médicolégal pour les chirurgiens.
Conclusions: un pourcentage important n’avait pas une information adéquate ni suffisante après avoir accepté et documenté par écrit et signé un procédé de chirurgie majeure ou de haute chirurgie. Il faut approfondir dans l’étude des causes des failles au processus du consentement informé. Il est convenable que les chirurgiens connaissent ces faiblesses et améliorent les processus d’information afin de protéger les droits de leurs patients et de pratiquer la chirurgie de manière plus sûre.
Resumo
Introdução: o consentimento informado pressupõe um processo de interação e comunicação cuja validez é determinada pela qualidade e a quantidade de informação prestada ao paciente. Muitas vezes essa informação não é decodificada, compreendida ou lembrada adequadamente.
Objetivos: 1. Conhecer a informação que o paciente é capaz de transmitir depois de ter dado consentimento a um procedimento cirúrgico considerado como cirurgia de grande porte ou de alta complexidade. 2. Determinar se os pacientes conheciam o diagnóstico pré-operatório e o tratamento cirúrgico proposto, e se queriam saber mais sobre sua patologia ou a cirurgia proposta.
Material e método: um formulário com 5 perguntas foi respondido por uma amostra de 60 pacientes internados para cirurgia de grande porte ou de alta complexidade que haviam recebido informação e aceitado o tratamento proposto.
Resultados: foram selecionadas 39 mulheres e 21 homens, com uma media de idade de 59 anos e 7 meses (intervalo: 19-84 anos). A maioria (n=55) declarou que havia recebido informação sobre sua doença. Em 11 casos a doença verbalizada pelo paciente não coincidia com o diagnóstico. Os casos em que o paciente não sabia qual era a doença ou esta não coincidia com o diagnóstico médico eram de pacientes oncológicos. Treze pacientes não conheciam o tratamento para os quais haviam dado consentimento, e a maioria (n=33) não conhecia todos os riscos do tratamento. A maior parte dos pacientes declarou não querer fazer perguntas nem receber mais informação porém dez pacientes declararam desejar fazer mais perguntas.
Discussão: uma parte considerável dos pacientes não recebeu, não lembrava ou não pode verbalizar informação relevante para a tomada de decisão, o que pode ser explicado pela má qualidade/quantidade da informação recebida ou por fatores dependentes do paciente como a negação devida a angustia gerada pela doença e seu prognóstico. Observa-se uma relação médico-paciente paternalista aceitada atualmente no Uruguai. O desconhecimento do tratamento não é justificável já que isso implica um problema ético e um risco médico-legal para os cirurgiões.
Conclusões: uma porcentagem significativa dos pacientes não tinha informação adequada e suficiente depois de ter assinado o conhecimento informado para uma cirurgia de grande porte ou de alta complexidade. É necessário estudar mais detalhadamente as causas das falhas do processo relacionado ao consentimento informado. É conveniente que os cirurgiões conheçam essas debilidades e melhorem os processos de comunicação para proteger os direitos de seus pacientes e para trabalhar de forma mais segura.
Bibliografía
1. Gamarra J. El consentimiento informado. In: Responsabilidad civil médica (1). Montevideo: FCU, 1999: 153-211.
2. Rodríguez H. Seudoconsentimiento informado en Uruguay. Rev Med Urug 2002; 18(1): 89-93.
3. Childers R, Lipsett PA, Pawlik TM. Informed consent and the surgeon. J Am Coll Surg 2009; 208(4): 627-34.
4. González D, Rodríguez H, Berro G. Consentimiento informado. Análisis crítico de su aplicación en un servicio quirúrgico. Rev Méd Urug 2005; 21(4): 291-7.
5. Galán Cortés JC. La responsabilidad médica y el consentimiento informado. Rev Méd Urug 1999; 15(1): 5-12.
6. Rodríguez H. Los aspectos críticos de la responsabilidad médica y su prevención. Rev Méd Urug 2001; 17(1):17-23.
7. Galán Cortés JC. Responsabilidad médica y consentimiento informado. Madrid: Civitas, 2001: 744.
8. Vaccarino JM. Consent, informed consent and the consent form. N Engl J Med 1978; 298(8): 455.
9. Simón Lorda P. Diez mitos en torno al consentimiento informado. An Sist Sanit Navar 2006; 29(Sup.3): 29-40.
10. Felley C, Perneger TV, Goulet I, Rouillard C, Azar-Pey N, Dorta G, et al. Combined written and oral information prior to gastrointestinal endoscopy compared with oral information alone: a randomized trial. BMC Gastroenterol 2008; 8: 22.
11. Kusec S, Oreskovic S, Skegro M, Korolija D, Busic Z, Horzic M. Improving comprehension of informed consent. Patient Education and Counseling 2006; 60(3): 294-300.
12. Tuveri M, Caocci G, Efficace F, Medas F, Collins GS, Pisu S. Different perception of surgical risks between physicians and patients undergoing laparoscopic cholecystectomy. Surg Laparosc Endosc Percutan Tech 2009; 19(4): 305-11.
13. Cockcroft S, Sandhu N, Norris A. How does national culture affect citizens’ rights of access to personal health information and informed consent? Health Informatics J 2009; 15(3): 229-43.
14. Ghulam AT, Kessler M, Bachmann LM, Haller U, Kessler TM. Patients’ satisfaction with the preoperative informed consent procedure: a multicenter questionnaire survey in switzerland. Mayo Clin Proc 2006; 81(3): 307-12.
15. Falagas ME, Korbila IP, Giannopoulou KP, Kondilis BK, Peppas P. Informed consent: how much and what do patients understand? Am J Surg 2009; 198(3): 420-35.
16. Amoroso S, Cabo P, Pérez Suquilvide L. El paciente con cáncer. In: Cesarco R. Aportes prácticos a la medicina psicosocial. Montevideo: UMPS, 1990: 83-96.
17. Musé I. El consentimiento escrito como distorsión de la relación médico-paciente. In: Sindicato Médico del Uruguay. II Jornadas de responsabilidad médica (1996). Montevideo: SMU, 1998: 141-5.
18. Sosa T. Relación vinculante entre médico paciente: el consentimiento. In: Sindicato Médico del Uruguay. II Jornadas de responsabilidad médica (1996). Montevideo: SMU, 1998: 147-52.
19. Labrador F, Bara E. La información del diagnóstico a pacientes con cáncer. Psicooncología 2004; 1(1): 51-66.
20. Szafir D, Venturini B. Responsabilidad médica en el MERCOSUR. Montevideo: FCU, 1997: 510.
21. Gustafson D, Arora N, Nelson E, Boberg E. Increasing understanding of patient needs during and after hospitalization. Jt Comm J Qual Improv 2001; 27(2): 81-92.
22. Watson M. Psychosocial intervention with cancer patients: a review. Psychol Med 1983; 13(4): 839-46.














