Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Revista Médica del Uruguay
versión On-line ISSN 1688-0390
Rev. Méd. Urug. vol.25 no.1 Montevideo mar. 2009
Manometría esofágica en pacientes con disfagia, reflujo gastroesofágico y dolor torácico no cardíaco. Utilidad diagnóstica
Dras. Ana Cristina Pose*, Laura Reyes†,
Magíster Gustavo Saona‡, Dra. Verónica Umpierre§
Clínica de Gastroenterología, Prof. Dr. Henry Cohen, Departamento de Medicina, Hospital de Clínicas, Facultad de Medicina, Universidad de la República. Montevideo, Uruguay
Resumen
Introducción: la manometría es la técnica de elección o patrón oro en el estudio de los trastornos motores esofágicos.
Objetivos: evaluar la utilidad diagnóstica de la manometría esofágica (ME), analizar los diagnósticos manométricos según el síntoma y comparar los resultados con los datos publicados.
Material y método: se analizaron las historias clínicas y los trazados manométricos de 104 pacientes de la Clínica de Gastroenterología del Hospital de Clínicas, entre marzo de 2005 y octubre de 2007, según el síntoma que motivó el estudio: disfagia (54), enfermedad por reflujo gastroesofágico (ERGE, 43), y dolor torácico no cardíaco (DTNC, 7).
Se excluyeron los pacientes con alteraciones endoscópicas y cardíacas.
Resultados: se encontraron alteraciones manométricas en 75,9% de los pacientes con disfagia, siendo la acalasia el trastorno motor más frecuente. En el grupo de ERGE, 69,8% de las manometrías fueron anormales, siendo la peristalsis distal inefectiva (PDI) la alteración más frecuente. En el grupo de dolor torácico, la proporción de alteraciones manométricas fue 71,4%.
La utilidad diagnóstica de la ME fue de 73,1% (76/104; IC95%: 63,5-81,3).
Conclusiones: la ME en esta serie tuvo una utilidad diagnóstica alta (73,1%), comparable a la de otros trabajos publicados. Los diagnósticos manométricos en cada grupo coinciden con los reportados por otros autores en Europa y Estados Unidos, no habiendo encontrado estudios publicados en América Latina que evalúen los tres grupos considerados en el presente trabajo. Si bien no se encontraron diferencias significativas, la ME tuvo mayor utilidad diagnóstica en el grupo de pacientes con disfagia.
Palabras clave:
MANOMETRÍA.
REFLUJO GASTROESOFÁGICO.
TRASTORNOS DE DEGLUCIÓN.
DOLOR DE PECHO.
Key words:
MANOMETRY.
GASTROESOPHAGEAL REFLUX.
DEGLUTITION DISORDER.
CHEST PAIN.
* Profesora Agregada, Laboratorio de Motilidad Digestiva. Clínica de Gastroenterología. Facultad de Medicina. Universidad de la República. Uruguay.
† Posgrado de Gastroenterología, Laboratorio de Motilidad Digestiva. Clínica de Gastroenterología. Facultad de Medicina. Universidad de la República. Uruguay.
‡ Asistente Clínico de la Unidad de Métodos Cuantitativos. Facultad de Medicina. Universidad de la República. Uruguay.
§ Gastroenteróloga, Laboratorio de Motilidad Digestiva. Clínica de Gastroenterología. Facultad de Medicina. Universidad de la República. Uruguay.
Correspondencia: Dra. Ana C. Pose
Lombardía 6066. Montevideo, Uruguay
Correo electrónico: anacpose@adinet.com.uy
Recibido: 21/7/08.
Aceptado: 16/3/09.
Introducción
La manometría esofágica (ME) se utiliza en la práctica clínica con el fin de cuantificar la actividad contráctil del cuerpo esofágico y de los esfínteres durante la deglución, constituyendo la técnica de elección para establecer el diagnóstico de los trastornos motores esofágicos primarios (TMEP)(1).
Según la Asociación Americana de Gastroenterología (AGA)(2), el estudio está indicado en pacientes con disfagia para evaluar trastornos motores esofágicos primarios (acalasia, espasmo esofágico difuso, esfínter esofágico inferior hipertensivo, esófago en cascanueces o nutcracker y trastornos motores inespecíficos), así como trastornos motores esofágicos secundarios (esclerodermia, etcétera); pacientes con enfermedad por reflujo gastroesofágico para identificar pacientes con alto riesgo (presión reposo EEI < 6 mmHg), identificar peristalsis inefectiva previo a una cirugía antirreflujo y en la evaluación de la localización del EEI para colocación de sonda de pH; y pacientes con dolor torácico no cardíaco, en los cuales se pueden realizar pruebas de provocación del dolor (distensión con balón).
Actualmente la clasificación más utilizada para los TMEP se basa en las alteraciones manométricas del EEI y de la peristalsis esofágica(3) (tabla 1).
Otras indicaciones son el estudio de una posible seudoobstrucción intestinal crónica idiopática y la exclusión de una etiología esofágica en trastornos de la alimentación(4).
Los trastornos motores esofágicos secundarios (TMES), a veces indistinguibles desde el punto de vista clínico, radiológico y manométrico de los primarios, aparecen en el contexto de una enfermedad conocida de origen neuromuscular, sistémica, metabólica, infecciosa o tumoral(5).
Clínicamente la disfagia de origen motor se caracteriza por ser para sólidos y líquidos. La misma puede ser secundaria a una alteración en el tránsito esofágico o a un defecto a nivel del EEI. Varía su severidad dependiendo del trastorno motor que la provoque(6). Excluidas otras causas, la disfagia, el dolor torácico y la pirosis pueden indicar la presencia de un trastorno motor esofágico(7,8).
En este informe se presentan los resultados del uso de la manometría esofágica en pacientes con disfagia, enfermedad por reflujo gastroesofágico y dolor torácico de causa no cardiogénica. El objetivo principal fue investigar la utilidad clínica de la manometría esofágica en pacientes sintomáticos enviados a nuestro centro, y en forma secundaria la correlación de las características clínicas con los diagnósticos manométricos. Se compararon los resultados obtenidos con los datos publicados por otros grupos.
Material y método
Diseño del estudio
Se realizó un estudio transversal y descriptivo de las manometrías realizadas a pacientes enviados para estudio en la Clínica de Gastroenterología del Hospital de Clínicas entre marzo de 2005 y octubre de 2007. Para ello se incluyeron retrospectivamente 104 pacientes por medio de la revisión de sus historias clínicas. El estudio fue conducido de acuerdo con la Declaración de Helsinki.
Todos los pacientes previo a la realización de la manometría fueron estudiados con videoendoscopía digestiva alta o esofagogastroduodeno doble contraste, o ambos, para descartar patología orgánica que explicara el síntoma digestivo. La presencia de hernia de hiato diafragmático no se consideró criterio de exclusión.
En los pacientes con dolor torácico se descartó el origen cardíaco por valoración cardiológica.
Las características clínicas por las que fueron referidos los pacientes con enfermedad por reflujo gastroesofágico (ERGE) (n=43) se esquematizan en la tabla 2. El diagnóstico de ERGE se estableció siguiendo los criterios del Consenso Latinoamericano de ERGE*. En ausencia de esofagitis, el diagnóstico se realizó de acuerdo a la intensidad y frecuencia de los síntomas típicos (pirosis y regurgitaciones más de dos veces por semana), por la presencia de síntomas llamados atípicos (tos crónica, asma, laringitis posterior, etcétera) o por sus complicaciones (estenosis, úlcera, etcétera).
De los diez pacientes con ERGE enviados para valoración preoperatoria, nueve correspondían a preoperatorio de hernia hiatal; sólo un paciente fue referido para valoración con manometría y pH metría.
Preparación de los pacientes
Los pacientes previamente al estudio tenían un ayuno nocturno de 12 horas. Antiácidos, alginatos, prokinéticos, anticolinérgicos, miorelajantes, nitratos, bloqueadores de canales de calcio se retiraron 12 horas antes. Ranitidina y famotidina se suspendieron dos días antes; los inhibidores de bomba de protones una semana antes.
Procedimiento
La prueba manométrica se efectuó con un sistema de catéteres de ocho canales con un diámetro total de 4,5 mm (Andorfer Medical). Los ocho canales están numerados de 1 a 8, correspondiendo el 1 al más distal y el 8 al más proximal. Los cuatro orificios distales son radiados (orientados a 90 grados) y los cuatro orificios proximales están separados 5 cm uno de otro y orientados radialmente 90 grados. El sistema fue perfundido con agua destilada a un flujo constante de 0,3 ml/min/canal mediante una bomba hidroneumocapilar de baja complacencia. Los cambios de presión fueron registrados por seis transductores de presión externos conectados a un sistema de registro poligráfico y analizados mediante un software C8 polígrafo digital (AMB V.2004.1).
La sonda de manometría se introdujo por vía nasal u oral de acuerdo a la tolerancia del paciente. Para la colocación por vía nasal no se usó anestésico tópico. Para la colocación vía oral se administró lidocaína 10% spray.
La sonda se avanzó hasta que los ocho puertos se ubicaron en el estómago. En este punto se registró el valor 0 de presión o línea de base o presión de fundus y se midió en mm de Hg.
Los estudios se realizaron mediante la técnica de retirada lenta de la sonda, registrando las presiones en cada estación cada 1 cm. Cuando se registró la zona de altas presiones (ZAP) o EEI se retiró la sonda cada 0,5 cm.
Las características del EEI se evaluaron tras al menos tres retiradas lentas (cada 0,5 cm con una pausa de 15 segundos para estabilizar el trazado).
Se midió la relajación del EEI en por lo menos cinco degluciones húmedas (5 ml de agua destilada a temperatura ambiente).
Posteriormente se valoró la motilidad del cuerpo esofágico con diez degluciones húmedas, colocando los cuatro puertos a 3, 8, 13 y 18 cm por encima del límite superior de la ZAP o EEI.
Análisis de las mediciones
La presión de reposo del EEI se midió como la diferencia entre la presión de referencia o cero basal en fundus gástrico y la presión media espiratoria en seis trazados obtenidos en tres retiradas lentas y se expresó en mm de Hg, como la media de los valores obtenidos en cada trazado.
La relajación del EEI se midió en mm de Hg como la presión residual que es la diferencia entre el mínimo valor de presión durante la relajación y la presión gástrica o cero basal, y su duración como el tiempo en segundos desde que cae la presión desde la media espiratoria de reposo hasta que vuelve a retomarla. La relajación del esfínter se consideró completa cuando su presión cayó a menos de 4 mmHg por encima de la presión intragástrica al menos durante 10 segundos, después de una deglución de 5 ml de agua. Se consideró ausencia de relajación cuando la presión del esfínter no se modificó con la deglución, siendo ella parcial cuando la disminución de presión del esfínter fue superior a 4 mmHg por encima de la presión intragástrica o su duración fue menor de 10 segundos.
En el cuerpo esofágico se evaluó la peristalsis a través de la amplitud, duración y velocidad de las ondas en un promedio de diez degluciones húmedas.
La amplitud de las contracciones se expresó en mm de Hg desde la línea de base (0 mm de Hg) hasta la máxima presión de onda.
La duración se midió en segundos como el tiempo en que comienza el ascenso de la onda desde la línea de base al punto en que la cruza para retomar la línea de base.
La velocidad se expresó en cm/seg y se obtuvo entre los transductores localizados a 3 y 13 cm del EEI.
Las ondas que tuvieron tres picos se consideraron patológicas.
Contracciones no peristálticas se definieron como la ausencia de ondas siguiendo las degluciones húmedas o la presencia de ondas menores de 30 mm de Hg y se consideraron anormales. Las contracciones simultáneas o retrógradas se consideraron ondas no peristálticas.
Contracciones no trasmitidas se definieron como la falta de actividad en el esófago distal. Se consideró anormal la presencia de más de 20% de ondas no trasmitidas.
Definiciones
Utilidad diagnóstica de la manometría esofágica es su capacidad en detectar trastornos motores. Se cuantifica mediante la proporción de individuos con estudios alterados en el total de la muestra.
Para la presente investigación se definieron claramente los parámetros a evaluar y las características manométricas de sujetos normales, ya publicados en extenso previamente(9).
Sujetos normales: presión de reposo del esfínter esofágico promedio de 20 mm, con rangos de 10 a 40 mmHg. El largo total promedio es de 40 mm, con un largo abdominal promedio de 14 mm. La relajación completa del esfínter inferior es la caída de su presión a menos de 4 mmHg por encima de la presión intragástrica al menos durante 10 segundos y se ubica, en promedio, a 41 cm desde la arcada dentaria. En el cuerpo del esófago, la presión intraluminal de reposo es menor que la intragástrica (-4 mmHg). Las ondas distales tienen una presión entre 50 y 100 mmHg, con una duración de 2 a 4 segundos y entre 80% y 100% de las ondas son peristálticas. A nivel de la mitad proximal del esófago, las características motoras son enteramente similares; amplitud de ondas entre 50 y 100 mmHg, duración de 2 a 4 segundos y 80% a 100% de peristalsis. El esfínter cricofaríngeo tiene una presión de reposo entre 50 y 120 mmHg, con un largo de 2 a 4 cm y una relajación muy rápida de 100% con la deglución.
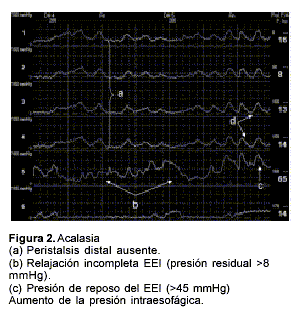
Acalasia esofágica: se define por cuatro características manométricas: esfínter esofágico inferior hipertensivo, mayor a 40 mmHg (aun cuando esta característica no siempre está presente); relajación esfinteriana incompleta, cercana a 50% o ausente con la deglución, que es lo característico; aperistalsis total del esófago, presión de reposo intraesofágica positiva mayor que la fúndica. El esfínter cricofaríngeo y la faringe son normales(9).
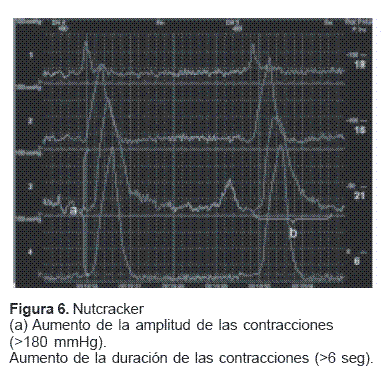
Esófago en cascanueces: corresponde a un trastorno motor del esófago, teniendo ondas peristálticas en 90% a 100% después de las degluciones, pero con una amplitud y duración mayor que lo normal, con un mínimo de 20% de las ondas con amplitud mayor a 180 mmHg. Puede tener un esfínter esofágico inferior normal o hipertensivo(9).
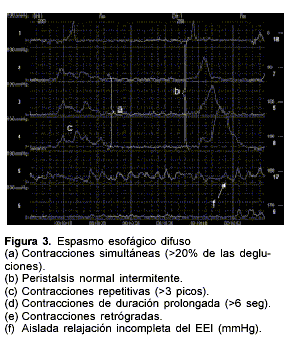
Espasmo difuso: corresponde a un trastorno de la musculatura del esófago torácico con al menos 20% de las ondas de contracción de amplitud normal o disminuida, simultáneas, no peristálticas, con duración prolongada y triple pico, en vez de pico único o doble pico como en una onda de contracción normal. Puede tener esfínter inferior normal o hipertensivo(9).
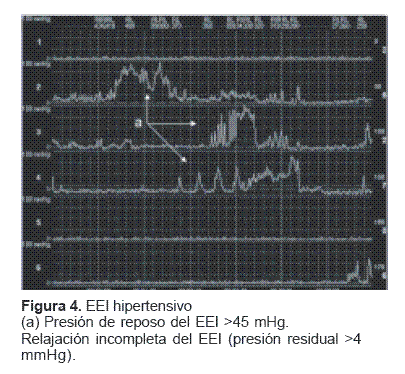
Esfínter esofágico inferior hipertensivo: corresponde a un trastorno aislado exclusivo del esfínter esofágico inferior, con una presión de reposo elevada, sobre 40 mmHg, pero con una relajación esfinteriana completa, de 100%, en respuesta a una deglución(9).
Peristalsis distal inefectiva, también llamada "hipocontracción" primaria o secundaria del esófago torácico, que corresponde a la presencia de una motilidad esofágica inefectiva, con mayor porcentaje de las ondas de contracción con amplitud baja, generalmente menor a 30 mmHg, habitualmente asociadas a reflujo gastroesofágico crónico(9).
Trastornos motores inespecíficos, cuando las alteraciones manométricas no cumplen con los criterios diagnósticos mencionados anteriormente.
Análisis estadístico
El análisis estadístico consistió en la descripción mediante porcentajes de las variables cualitativas y mediante el promedio, el mínimo y el máximo en las variables cuantitativas. En el análisis de las tablas de contingencia se aplicó el test de chi cuadrado y se efectuó un análisis de residuos para determinar cuáles celdas se apartan del valor esperado por independencia. Se consideró significativo un valor p menor o igual a 0,05.
Resultados
Características demográficas y clínicas
En el conjunto de pacientes predominó el sexo femenino con 75% (78/104). La edad promedio de los pacientes fue 51,2 años (mínimo 12; máximo 82). La edad para cada sexo fue 52,5 años (mínimo 13; máximo 82) y 47,2 años (mínimo 12; máximo 76), femenino y masculino, respectivamente.
Los síntomas por los cuales se indicó el estudio fueron ERGE en 41,3% (43/104), dolor torácico no cardíaco (DTNC) en 6,7% (7/104) y disfagia en 51,9% (54/104) (tabla 3).
Diagnósticos y utilidad clínica
En la tabla 4 se esquematiza la distribución de los diagnósticos manométricos en cada uno de los grupos estudiados. En el grupo de pacientes enviados por disfagia correspondió 27,8% a acalasia, 13% espasmo esofágico difuso (EED), 13% trastorno motor inespecífico (TMI), 7,4% conectivopatía, 7,4% peristalsis distal inefectiva (PDI), 3,7% EEI hipertensivo, 1,9% EEI hipotensivo y 1,9% peristalsis hipertensiva.
Los resultados hallados en los pacientes con síntomas de ERGE fueron: PDI en 27,9% (12/43), de los cuales tres tuvieron además un EEI hipotensivo 25,0% (3/12), TMI 23,3% (10/43), EEI hipotensivo en 14,0% (6/43) y conectivopatía en 4,7% (2/43) (tabla 4).
En el grupo de pacientes con dolor torácico los hallazgos fueron: TMI 28,6% (2/7), acalasia 14,3% (1/7), EED 14,3% (1/7) y EEI hipotensivo 14,3% (1/7).
La utilidad diagnóstica total de la ME en nuestro laboratorio fue de 73,1% (76/104; IC95%: 63,5-81,3).
En el grupo de pacientes estudiados por disfagia, la ME demostró una utilidad diagnóstica de 75,9% (41/54; IC95%: 62,4-86,5).
En los pacientes con síntomas de ERGE la utilidad diagnóstica de la técnica fue de 69,8% (30/43; IC95%: 53,9-82,8), y de 71,4% (5/7; IC95%: 29,0-96,3) para los pacientes estudiados por DTNC.
Las diferencias observadas en la proporción de alteraciones en la manometría para los distintos diagnósticos no fueron estadísticamente significativas (p=0,790) (figura 1).
Discusión
No existen estudios en Uruguay que evalúen la utilidad de la ME como prueba diagnóstica para determinar trastornos de la motilidad esofágica.
Kahrilas y colaboradores(2) consideran que la acalasia y el espasmo esofágico difuso son los únicos trastornos motores relevantes desde el punto de vista clínico diagnosticados mediante ME estacionaria. Sin embargo, otros autores han demostrado que algunos de los hallazgos manométricos contribuyen al manejo clínico en muchos de los pacientes estudiados por DTNC, disfagia y ERGE(10).
Esta técnica constituye una herramienta fundamental en la valoración de la disfagia. El síntoma disfagia orienta a la presencia de un trastorno motor una vez excluidas enfermedades orgánicas y constituye, de acuerdo con el trabajo de Dekel y colaboradores(10), el motivo más frecuente de indicación de estudios manométricos. Los resultados de esta serie coinciden con dicha publicación, siendo 51,9% de las ME enviadas al laboratorio de motilidad del Hospital de Clínicas indicadas por disfagia.
La utilidad diagnóstica de la ME en el grupo de pacientes con disfagia fue de 75,9%, lo cual es comparable al estudio de Ciriza de los Ríos y colaboradores(7), que informa un valor de 79%.
De la bibliografía revisada, los trastornos motores que han sido descriptos con más frecuencia en pacientes con disfagia son la acalasia, EED, EEI, nutcracker y TMI(11,12).
En su estudio, Katz y colaboradores(13) encontraron que 53% de los pacientes con disfagia tenían algún trastorno motor. El más frecuente fue TMI (39%) seguido por la acalasia (36%), EED (13%) y nutcracker (10%).
Los diagnósticos manométricos de esta serie son concordantes con el trabajo de Katz, si bien, al tener en cuenta la patología más frecuentemente encontrada como causa de disfagia, en nuestro caso la acalasia se encontró en 27,8% (15/45). La razón de este hecho puede deberse probablemente a dos factores, por un lado el menor número de pacientes con ERGE en nuestro grupo de disfagia, y en menor proporción, la existencia de acalasia secundaria a la enfermedad de Chagas.
En Uruguay la causa de acalasia es en su mayoría idiopática, como fue reportado por Praderi y colaboradores(14) y Estapé Carriquiry y colaboradores(15). No obstante, la enfermedad de Chagas es una de las endemias parasitarias más importantes de Uruguay. Se estima que hay unas 40.000 personas afectadas, las que se encuentran en las etapas latente o crónica(16,17).
En la acalasia chagásica las alteraciones manométricas son similares a la forma idiopática: relajación incompleta o ausente del EEI y ausencia de peristalsis del cuerpo esofágico(14,18,19) (figura 2).
El EED se observó en 13% de los pacientes del grupo de disfagia. Se trata de un síndrome clínico que se caracteriza por disfagia, dolor torácico o ambos. El diagnóstico se basa en la combinación de síntomas típicos, radiológicos y manométricos: contracciones simultáneas en el esófago distal en más de 20% de las degluciones húmedas combinadas con peristalsis normal(20) (figura 3).
Su prevalencia es baja, estimada según el trabajo de Dalton y colaboradores(21) en 4%. Esto concuerda con la última revisión de la AGA realizada por Pandofino y Kahrilas(11). La patogénesis es pobremente entendida; sin embargo, habría dos subgrupos de pacientes, los que tendrían deficiencia de óxido nítrico, lo cual explicaría las contracciones simultáneas de gran amplitud que caracterizan manométricamente a este trastorno motor. En el otro grupo las contracciones simultáneas de baja amplitud podrían ser secundarias a reflujo gastroesofágico, por lo que se recomienda realizar en estos pacientes pH-metría o prueba terapéutica con inhibidores de bomba de protones(22).
El TMI se diagnosticó en 13% de los pacientes estudiados por disfagia.
Se diagnosticó EEI hipertensivo en sólo 3,7% de los pacientes (figura 4). Es un trastorno motor primario del esófago poco frecuente.
Nuestros resultados coinciden con el trabajo de Carmona Sánchez(23), en el cual la prevalencia del EEI hipertensivo fue de 1% y la disfagia fue el síntoma principal en la mayoría de los casos con este trastorno motor.
La segunda indicación para ME fue la ERGE. Se encontraron diferencias con otros grupos, ya que la ERGE es la indicación más frecuente de ME como valoración previa a la cirugía antirreflujo. Una explicación a este hecho es que la cirugía antirreflujo en Uruguay no es una práctica frecuente.
La ME tiene una utilidad diagnóstica de 69,8% en pacientes con ERGE. En este grupo los hallazgos más frecuentes fueron PDI 27,9%, trastorno motor inespecífico 23,3% y EEI hipotensivo en 14,0%. Se observaron alteraciones en un gran número de pacientes y, si bien es cierto que dichas alteraciones no son predictivas por sí mismas de la existencia de reflujo significativo, es importante señalar que la información obtenida podría tener repercusión pronóstica y terapéutica(24). Hay que destacar que en este grupo de pacientes no se encontró acalasia, diagnóstico que cambia radicalmente el manejo, contraindicando una cirugía antirreflujo. En esta serie hubo una paciente con disfagia persistente luego de la funduplicatura que se estudió con radiología y ME, en la cual se observó un trastorno motor importante dado por una PDI severa(25), con peristalsis fallida en más de 80% de las degluciones húmedas. Si bien el síntoma predominante fue la disfagia, se la incluyó en este grupo dado que previo a la cirugía presentaba como síntomas predominantes pirosis y regurgitaciones, y, en la endoscopia, esofagitis por reflujo.
La PDI ha sido descripta en pacientes con trastornos motores esofágicos de tipo inespecífico, asociada a ERGE, a síntomas atípicos de ERGE y a fármacos como el sildenafilo, no es, por tanto, un trastorno diagnóstico suficiente de ERGE(26,27) (figura 5).
Esto es coincidente con los resultados comunicados en este trabajo, ya que se encontró PDI en 27,9%. Este trastorno puede presentar además un EEI hipotensivo. Esta asociación fue hallada en tres de los 12 pacientes con diagnóstico de PDI.
Otro diagnóstico significativo fue la presencia de un EEI hipotónico (presión de reposo menor de 10 mmHg) en 14% de los pacientes estudiados por ERGE. El estudio del EEI en la ERGE tiene valor pronóstico, ya que una presión basal menor de 6 mmHg o una longitud menor de 2 cm se correlaciona con enfermedad más grave y con peor respuesta al tratamiento. Sin embargo, hay estudios que sugieren que la exposición al ácido aumentada en estos pacientes, se correlaciona más con un aclaramiento esofágico disminuido que con la presión de reposo del EEI(28).
El dolor torácico fue indicación para ME en sólo 6,7% de los pacientes, de los cuales 71,4% presentaron alteraciones manométricas, la más frecuente fue el TMI.
Es difícil interpretar estos resultados dado el bajo número de pacientes y además la mayoría de los mismos se encontraban asintomáticos durante el estudio.
Igualmente se considera que el alto número de alteraciones manométricas es un hecho significativo(29), ya que se ha demostrado que cuando se excluye cardiopatía y se considera que el esófago es el origen del dolor, los pacientes tienen mejor aceptación de los síntomas(30-32).
El trastorno motor más frecuente en los pacientes con DTNC fue el TMI, resultado coincidente con la revisión realizada por la AGA, la cual analiza 14 estudios que evaluaron la distribución de los trastornos motores en pacientes con dicho síntoma concluyendo que los TMI fueron el diagnóstico más frecuente seguido por la peristalsis sintomática(11).
El estudio más grande que se ha hecho en pacientes con dolor torácico, que incluye a 910 pacientes, concluye que la peristalsis sintomática fue la alteración motora más frecuente (48%), luego TMI (36%), seguido por el EED (10%)(13). Basado en este trabajo, muchos consideran que la peristalsis sintomática es el trastorno motor más prevalente en pacientes con dolor torácico(13).
En esta serie se hizo diagnóstico de peristalsis hipertensiva o sintomática en solo un paciente, pero el mismo manifestaba disfagia como síntoma principal, por lo cual se lo incluyó dentro de ese grupo (figura 6).
Actualmente se plantea que el reflujo ácido es la causa del dolor en la mitad de estos pacientes y en 25% hay sospechas de reflujo, por lo cual se debe realizar pH-metría o prueba terapéutica con inhibidores de bomba a todos los pacientes enviados por DTNC(33,34).
Si bien el número de pacientes referidos por DTNC fue bajo, remarcamos que en dos de ellos se diagnosticaron trastornos motores severos, en uno acalasia y en otro un EED, al cual, algunos autores, consideran como una etapa previa a la acalasia(35).
En cuanto a los trastornos motores secundarios, hubo seis pacientes con afectación esofágica secundaria a sus patologías sistémicas. Dos pacientes tenían diagnóstico de esclerodermia y en dos el trazado manométrico sugirió el diagnóstico, que fue posteriormente confirmado: en un caso lupus eritematoso sistémico y, en el otro, dermatomiositis.
En la esclerodermia manométricamente existe un EEI hipotenso, ausencia de peristaltismo esofágico distal y peristalsis esofágica proximal normal(36) (figura 7).
En el único estudio publicado en Latinoamérica que incluye un gran número de pacientes, 19% de las manometrías fueron normales; 60,4% tenían TMI; 13,4% peristalsis hipertensiva; 4,7% espasmo difuso; 2,1% acalasia, 0,3% EEI hipertensivo. Es interesante de nuevo observar que la mayoría de los pacientes fueron referidos para evaluación preoperatoria de cirugía antirreflujo, lo que explica el alto porcentaje de TMI(9) y el más bajo porcentaje de estudios normales en comparación a 26,9% de esta serie.
Finalmente, y si bien es una sistemática del laboratorio de motilidad del Hospital de Clínicas, en este trabajo no se analizaron los hallazgos de los eventos motores de la faringe y del EES, dado que se consideró que la ME por perfusión no es la técnica más adecuada para la valoración de estas estructuras(37,38).
Las diferencias observadas en la proporción de alteraciones manométricas en los tres grupos estudiados no fueron estadísticamente significativas (p>0,05). Sin embargo, se debería aumentar el tamaño de la muestra para confirmar la significación de la tendencia de más alteraciones manométricas en el grupo de pacientes con disfagia.
Estos resultados están relacionados a la heterogeneidad en cuanto al número de pacientes en cada grupo de estudio, sobre todo cuando se compara con el grupo de DTNC. El estudio de Alrakawi y colaboradores(39) que analiza la tendencia de las indicaciones para ME a lo largo de diez años, observa una disminución de la indicación para esta técnica en pacientes con DTNC debido a que la causa en la mayoría de estos pacientes es la ERGE.
Otra razón importante es que en Uruguay la ERGE es de tratamiento principalmente médico y no quirúrgico. Esto provoca una disminución importante en la indicación preoperatoria de ME en estos pacientes. Es probable que si este grupo fuese más numeroso, la tendencia de mayores trastornos manométricos en el grupo de los pacientes con disfagia se confirmaría estadísticamente.
Conclusiones
En base a estos hallazgos y apoyados por la literatura es posible concluir que la ME en nuestra serie tuvo una utilidad diagnóstica alta (73,1%), principalmente en los pacientes con disfagia, siendo los resultados de esta serie comparables al estudio de Ciriza de los Ríos y colaboradores(7).
Los diagnósticos manométricos en cada grupo analizado coinciden con los resultados reportados por otros grupos en Europa y Estados Unidos, no habiendo encontrado estudios publicados en América Latina que evalúen en una misma serie los diagnósticos manométricos según el síntoma como en el presente trabajo.
Las alteraciones manométricas más frecuentes en cada grupo estudiado fueron: acalasia en los pacientes con disfagia, PDI en los estudiados por ERGE, y TMI en los pacientes con DTNC. Si bien no se encontraron diferencias significativas entre los tres grupos estudiados, la ME tuvo mayor utilidad diagnóstica en el grupo de pacientes con disfagia. Futuros estudios con un mayor número de pacientes permitirán confirmar esta tendencia.
Agradecimiento
Al Prof. Dr. Henry Cohen por la revisión y corrección del manuscrito.
Summary
Introduction: esophageal manometry is the chosen procedure or gold standard technique for the diagnosis of esophageal motor disorders.
Objectives: to assess the usefulness of esophageal manometry (EMS), to examine manometry diagnosis according to symptoms and to compare results with published data.
Method: we analyzed the medical records and manometric tracings of 104 patients at the Gastroenterology Clinic of the Clinicas University Hospital, between March 2005 and October 2007, according to the symptoms that motivated the study: dysphagia (54), gastroesophageal reflux disease (GER) (43), and non-cardiac chest-pain (7).
Patients with endoscopic and heart alterations were not included in the study.
Results: we found manometric alterations in 75.9% of patients with dysphagia, being achalasia the most frequent disorder. In the gastroesophageal reflux disease group (GER), 69.8 % of manometries were abnormal, being ineffective peristalsis the most frequent alteration. In the chest pain group, manometric alterations added up to 71.4 %. Diagnostic usefulness of esophageal manometry was 73.1% (76/104; IC95%: 63,5-81,3).
Conclusions: esophageal manomery in this series had a high diagnostic usefulness (73,1%), which may be compared to other published studies. Manometric diagnosis for each group agree with those reportes by other authors in Europe and United States, there being no studies published in Latin America to assess the three groups included in this study. Despite there being no meaningful differences, EMS had a higher diagnostic usefulness in the dysphagia group.
Résumé
Introduction: la manométrie est la technique de choix ou étalon-or dans l’étude des troubles moteurs œsophagiens.
Objectifs: évaluer l’utilité diagnostique de la manométrie œsophagienne (ME), analyser les diagnostics manométriques selon le symptôme et comparer les résultats aux données publiées.
Matériel et méthode: on a analysé les histoires cliniques et les tracés manométriques de 104 patients de la Clinique de Gastroentérologie de l’Hôpital de Clínicas, entre mars 2005 et octobre 2007, selon le symptôme qui a motivé l’étude: Dysphagie, (54), maladie pour reflux gastro-œsophagien (ERGE, 43) et douleur thoracique non cardiaque (DTNC, 7). Les patients ayant des altérations endoscopiques et cardiaques ont été exclus.
Résultats: on a retrouvé des altérations manométriques chez 75,9% des patients souffrant de dysphagie, l’achalasie étant le trouble moteur le plus fréquent. Dans le groupe d’ERGE, 69,8% des manométries ont été anormales, le péristaltisme distal ineffectif (PDI) étant l’altération la plus fréquente. Dans le groupe de douleur thoracique, la proportion des altérations manométriques a été de 71,4%.
L’utilité diagnostique de la ME a été de 73,1% (76/104; IC95%: 63,5-81,3).
Conclusions: la ME dans cette série, a eu une utilité diagnostique élevée (73,1%), par rapport à celle d’autres travaux publiés. Les diagnostics manométriques dans chaque groupe coïncident avec ceux renseignés par d’autres auteurs en Europe et aux Etats-Unis ; on n’a pas trouvé d’études publiées en Amérique Latine évaluant les trois groupes considérés dans le présent travail. Même si on a retrouvé des différences significatives, la ME a eu une plus forte utilité diagnostique dans le groupe de patients souffrant de dysphagie.
Resumo
Introdução: a manometría é a técnica de escolha ou padrão ouro para o estudo dos transtornos da motilidade esofágica.
Objetivos: avaliar a utilidade diagnóstica da manometria esofágica (ME), analisar os diagnósticos manométricos de acordo com o sintoma e comparar os resultados com dados publicados.
Material e método: foram analisados os prontuários clínicos e os traçados manométricos de 104 pacientes da Clínica de Gastroenterologia do Hospital das Clínicas de Montevidéu, do período março de 2005 a outubro de 2007, de acordo com o sintoma que causou o estudo: disfagia (54), doença por refluxo gastro-esofágico (DRGE, 43), e dor torácica não cardíaca (DTNC, 7).
Pacientes com alterações endoscópicas e cardíacas foram excluídos.
Resultados: foram encontradas alterações manométricas em 75,9% dos pacientes com disfagia, sendo a acalasia o transtorno mais freqüente. No grupo de ERGE, 69,8% das manometrias foram anormais, sendo a peristalse distal ineficiente (PDI) a alteração mais freqüente. No grupo com dor torácica, a proporção de alterações manométricas foi 71,4%.
A utilidade diagnóstica da ME foi de 73,1% (76/104; IC95%: 63,5-81,3).
Conclusões: nesta série, a ME teve uma utilidade diagnóstica alta (73,1%), comparável à obtida em outros trabalhos publicados. Os diagnósticos manométricos de cada grupo coincidem com os descritos por outros autores na Europa e nos Estados Unidos; não foram encontrados trabalhos publicados na América Latina que avaliem os três grupos considerados neste estudo. Embora não tenham sido registradas diferenças significativas, a ME mostrou uma utilidade diagnóstica maior no grupo de pacientes com disfagia.
Bibliografía
1. Ergun GA, Kahrilas PJ. Clinical applications of esophageal manometry and pH monitoring. Am J Gastroenterol 1996; 91(6): 1077-89.
2. Kahrilas PJ, Clouse RE, Hogan WJ. American Gastroenterological Association technical review on the clinical use of esophageal manometry. Gastroenterology 1994; 107: 1865-84.
3. Spechler SJ, Castell DO. Classification of oesophageal motility abnormalities. Gut 2001; 49: 145-51.
4. Castell DO. Historical perspectives and current use of esophageal manometry. En: Castell DO. Esophageal motility testing. 2 ed. Connecticut: Appleton & Lange, 1994: 3-12.
5. Suárez Crespo JF, Jordán Madrid T, Esteban Carretero J. Trastornos motores esofágicos primarios. Rev Gastroenterol 2002; 1: 1-28.
6. Mittal RK, Bhalla V. Oesophageal motor functions and its disorders. Gut 2004; 53: 1536-42.
7. Ciriza de los Ríos C, García Menéndez L, Díez Hernández A, Delgado Gómez M, Fernández Eroles AL, Vega Fernández A, et al. Papel de la manometría esofágica estacionaria en la práctica clínica. Resultados manométricos en pacientes con reflujo gastroesofágico, disfagia y dolor torácico no cardiaco. Rev Esp Enferm Dig 2004; 96(9): 606-11.
8. Rencoret G, Csendes A, Henríquez A. Estudio mamométrico del esófago en pacientes con dolor torácico no cardíaco. Rev Méd Chile 2006; 134: 291-8.
9. Henríquez A, Csendes A, Rencoret G, Braghetto I. Prevalencia de los diferentes trastornos motores primarios del esófago. Estudio prospectivo de 5.440 casos. Rev Méd Chile 2007; 135: 1270-5.
10. Dekel R, Pearson T, Wendel C, De Garmo P, Fennerty B, Fass R. Assessment of oesophageal motor function in patients with dysphagia or chest pain – the clinical outcomes research initiative experience. Aliment Pharmacol Ther 2003; 18(11): 1083-9.
11. Pandolfino JE, Kahrilas PJ. AGA technical review on the clinical use of esophageal manometry. Gastroenterology 2005; 128: 209-24.
12. Ragunath K, Williams JG. A review of oesophageal manometry testing in a district general hospital. Postgrad Med J 2002; 78: 34-6.
13. Katz PO, Dalton CB, Richter JE, Wu WC, Castell DO. Esophageal testing of patients with noncardic chest pain or dysphagia. Ann Intern Med 1987; 106(4): 593-7.
14. Praderi LA, Balboa O, Ricciardi N. Megaesófago. Acalasia. Cir Urug 1982; 52(4): 323.
15. Estapé Carriquiry G. Acalasia. In: Estapé Carriquiry G, Taruselli R. Estenosis esofágicas del adulto. Montevideo: Academia Nacional de Medicina, 2001:61-7.
16. Salvatella R. Enfermedad de Chagas: informe de situación en el Uruguay. Rev Méd Urug 1993; 9: 65-6.
17. Rosa R, Basmadjián Y, González Murguiondo M, González Arias M, Salvatella R. Actualización clínico-epidemiológica y terapéutica de la enfermedad de Chagas en Uruguay. Rev Méd Urug 2001; 17(2): 125-32.
18. Csendes A, Uribe P, Larraín A. Motility studies on fifty patients with achalasia of the esophagus. Am J Gastroent 1974; 62: 333-6.
19. Vaezi MF, Richter JE. Diagnosis and management of achalasia. American College of Gastroenterology Practice Parameter Committee. Am J Gastroenterol 1999; 94(12): 3406-12.
20. Tutuian R, Castell DO. Review article: oesophageal spasm– diagnosis and management. Aliment Pharmacol Ther 2006; 23: 1393-402.
21. Dalton CB, Castell DO, Hewson EG, Wu WC, Richter JE. Diffuse esophageal spasm. A rare motility disorder not characterized by high-amplitud contractions. Dig Dis Sci 1991; 36(8): 1025-8.
22. Campos GMR, Peters JH, DeMeester TR, Öberg S, Crookes PF, Mason RJ. The pattern of esophageal acid exposure in gastroeophageal reflux disease influences the severity of the disease. Arch Surg 1999; 134: 882-7.
23. Carmona Sánchez R, Valerio Ureña J, Valdovinos Díaz MA. El esfínter esofágico inferior hipertenso. Prevalencia y características clinicomanométricas. Rev Gastroenterol Mex 2001; 66(4): 174-8.
24. Csendes A, Burdiles P, Maluenda F, Cortés C. Características clínicas y de laboratorio en pacientes con reflujo gastroesofágico crónico patológico. Rev Méd Chile 1998; 126: 769-80.
25. Santander Vaquero C. Peristalsis esofágica ineficaz. Rev Castellana Ap Dig 2005; 21(2): 37-8.
26. Leite LP, Johnston BT, Barrett J, Castell JA, Castell DO. Ineffective esophageal motility (IEM). The primary finding in patients with non-specific esophageal motility disorder. Dig Dis Sci 1997; 42(9): 1859-65.
27. Rhee PL, Hyun JG, Lee JH, Kim YH, Son HJ, Kim JJ, et al. The effect of sildenafil on lower esophageal sphincter and body motility in normal male adults. Am J Gastroenterol 2001; 96: 3251-7.
28. Simren M, Silny J, Holloway R, Tack J, Janssens J, Sifrim D. Relevance of ineffective oesophageal motility during oesophageal acid clearance. Gut 2003; 53: 784-90.
29. Ward BW, Wu WC, Richter JE, Hackshaw BT, Castell DO. Long term follow-up of symptomatic status of patients with non-cardiac chest pain: is diagnosis of esophageal etiology helpful? Am J Gastroenterol 1987; 82: 215-8.
30. Csendes A, Cárcamo C, Henríquez A. Características clínicas, endoscópicas, manométricas y magnitud de reflujo gastroesofágico ácido patológico en pacientes con esófago en cascanueces. Análisis prospectivo de 80 pacientes. Rev Méd Chile 2004; 132: 160-4.
31. Rao SS, Hayek B, Summers RW. Functional chest pain of esophageal origin: hiperalgesia or motor dysfunction. Am J Gastroenterol 2001; 96(9): 2584-9.
32. Pilhall M, Börjesson M, Rolny P, Mannheimer C. Diagnosis of nutcracker esophagus, segmental or diffuse hypertensive patterns, and clinical characteristics. Dig Dis Sci 2002; 47(6): 1381-8.
33. Börjesson M, Pilhall M, Rolny P, Mannheimer C. Gastroesophageal acid reflux in patients with nutcracker esophagus. Scand J Gastroenterol 2001; 9: 916-20.
34. Fang J, Bjorkam D. Nutcraker esophagus: GERD or an esophageal motility disorder. Am J Gastroent 2002; 97: 1556-7.
35. Galmiche JP, Clouse RE, Balint A, Cook IJ, Kahrilas PJ, Paterson WG, et al. Functional esophageal disorders. Gastroenterology 2006; 130: 1459-65.
36. Rose S, Young MA, Reynolds JC. Gastrointestinal manifestations of scleroderma. Gastroenterol Clin North Am 1998; 27(3): 563-94.
37. Smout AJ. Manometry of the gastrointestinal tract: toy or tool? Scand J Gastroenterol Suppl. 2001; (234): 22-8.
38. Castell DO. The spectrum of esophageal motility disorders. Gastroenterology 1979; 76: 639.
39. Alrakawi A, Clouse RE. The changing use of esophageal manometry in clinical practice. Am J Gastroenterol 1998; 93(12): 2359-62.