Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Revista Médica del Uruguay
versión On-line ISSN 1688-0390
Rev. Méd. Urug. vol.20 no.2 Montevideo ago. 2004
Interferencias electromagnéticas en pacientes con marcapasos y cardiodesfibriladores implantados
Dres. Pablo Fernández Banizi*†, Luis Vidal*, José Luis Montenegro*,
Daniel Banina Aguerre*, Gabriel Vanerio*, Serrana Antunes*,
Daniel Fiandra†, Héctor Alfredo Fiandra†, Diego Lupano†, Orestes Fiandra†
Servicio de Electrofisiología y Arritmias (SEA) CASMU-INCC.
Equipo de Marcapasos del INCC.
Resumen
Hemos efectuado una revisión de las probables interferencias electromagnéticas en aquellos pacientes portadores de marcapasos cardíacos (MP) o cardiodesfibriladores automáticos implantables (DAI), o ambos, tanto en la vida diaria como en el ambiente laboral, y también cuando son sometidos a una serie de exámenes y procedimientos terapéuticos en un ambiente médico. Dada la gran cantidad de señales electromagnéticas que nos rodean, los probables problemas son mínimos, pudiéndose aun disminuirlos en un mayor rango con una correcta educación del paciente y de los médicos no habituados al manejo de pacientes portadores de estos sistemas. Un trabajo en conjunto, con pautas claras, entre los cardiólogos electrofisiólogos o marcapasistas y los demás colegas de disciplinas diferentes, redundaría en un beneficio para el paciente, disminuyendo al mínimo los problemas que las interferencias electromagnéticas puedan causar en estos pacientes.
Palabras clave: DEFIBRILADORES IMPLANTABLES.
MARCAPASO ARTIFICIAL.
RADIACIÓN.
* Servicio de Electrofisiología y Arritmias (SEA) CASMU-INCC.
† Equipo de Marcapasos del INCC.
Correspondencia: Dr. Pablo Fernández Banizi
Dr. Pablo Purriel 3120 Montevideo, Uruguay.
E-mail: pfernan@netgate.com.uy
Recibido: 20/8/03.
Reenviado para modificaciones: 30/4/04.
Aceptado: 31/5/04.
La detección de la actividad intrínseca eléctrica del corazón es esencial para el correcto funcionamiento de marcapasos y cardiodesfibriladores automáticos implantables (MP y DAI). Señales electromagnéticas de diferentes orígenes pueden ser confundidas por estos aparatos como actividad propia cardíaca y crear cierto tipo de problemas (inhibición, gatillado, que es la respuesta del dispositivo mediante un estímulo frente a una señal detectada, cerrado de llave magnética, etcétera)(1,2). Algunas de estas señales pueden generar calor y destruir los circuitos (semiconductores híbridos) de los aparatos. La avanzada tecnología de éstos con el uso de cajas herméticas, filtros, circuitos de interferencia, etcétera, ha disminuido enormemente la detección de señales externas. De todas formas, persisten algunos problemas, pero con una correcta educación del paciente portador de MP o DAI podemos prevenir algunas de estas interacciones, que en algún caso pueden traer graves consecuencias para el paciente. De todos modos, dada la gran magnitud de señales electromagnéticas de todo tipo que nos rodean, el número de problemas descritos en la literatura es mínimo.
Esencialmente existen tres elementos imprescindibles: una señal electromagnética, un receptor que es el paciente portador de MP o DAI y una vía entre los dos. Debemos identificar estos elementos y con eliminar uno de ellos o atenuarlo podremos solucionar el problema.
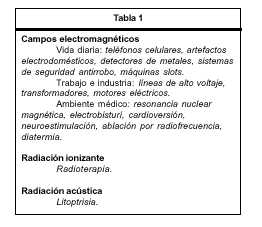
Las fuentes de estas señales pueden ser de varios orígenes, como campos electromagnéticos, radiación ionizaste o radiación acústica (tabla 1).
Las respuestas de los MP o DAI a las interferencias electromagnéticas (IEM) pueden ser muy variadas. Por ejemplo, pueden inhibirse dejando de emitir estímulos, y si esta inhibición es muy prolongada, con un paciente totalmente dependiente del MP, puede llegar a ser potencialmente catastrófico. En los DAI, aunque la mayoría de los pacientes no son dependientes del MP, que también lo llevan incorporado, en aquellos que sí lo son el problema es mayor dado que tienen una sensibilidad (capacidad que poseen los aparatos para variar la magnitud con que ven las señales detectadas) muy alta para detectar fibrilación ventricular (FV) y estas corrientes electromagnéticas fácilmente la inhiben. Si disminuimos la sensibilidad corremos el riesgo que un episodio de FV no sea detectado(3,4).
Otra respuesta común en los MP doble cámara es que el canal auricular, aquel que mediante el electrodo conecta la aurícula con el MP, cuya sensibilidad es mayor, la interferencia detectada por el dispositivo hace que el mismo siga esta señal (gatillado) hasta una determinada frecuencia, que se denomina frecuencia máxima de seguimiento auricular, determinada mediante programación, para evitar frecuencias elevadas indeseables frente a detecciones de señales en el canal auricular muy rápidas. En aquellos MP con respuesta en frecuencia, esto es, que poseen sensores, dispositivos para adaptar la frecuencia del MP a determinados requerimientos como puede ser el ejercicio, aquellos que detectan cambios en el QT o la impedancia transtorácica, pueden aumentar la frecuencia hasta la frecuencia máxima del sensor(5-7).
Las interferencias en los DAI también pueden ser detectadas como taquiarritmias y emitir terapias inapropiadas, por ejemplo choque o marcapaseo con el consiguiente potencial peligro de generar una taquiarritmia verdadera(8-10).
Algunos MP tienen la capacidad de cambiar al "modo de ruido" funcionando en general el MP como asincrónico (VOO), esto es, emitir estímulos a determinada frecuencia sin tener en cuenta la actividad intrínseca del corazón.(11,12). Los DAI no poseen, en general, este cambio a modo de ruido.
Si la intensidad del campo es muy grande puede alterar la programación del MP, produciendo lo que se llama "reseteo eléctrico" pasando el MP a un programa preestablecido por el fabricante, en general en modo VVI o VOO. El marcapaso VOO, usado inicialmente en los primeros años de la disciplina, es generalmente bien tolerado, aunque se describieron raras arritmias graves cuando el estímulo se produce en el punto vulnerable de la repolarización ventricular, especialmente en pacientes con isquemia por infarto agudo de miocardio o graves disturbios electrolíticos(13).
Otro elemento frecuente y habitual es la activación de la llave magnética, que en la mayoría de los casos la realizamos nosotros cuando controlamos un MP y colocamos un imán sobre el mismo, llevando el modo de estimulación en general en VOO o DOO a la frecuencia magnética ya preestablecida. En los DAI la colocación del imán sobre el mismo suspende momentáneamente la detección de la arritmia(14).
En la mayoría de los casos la interferencia electromagnética provoca efectos temporarios, aunque en ocasiones puede dañar al sistema (malfunción del generador, aumento del umbral de estimulación por el calentamiento interfase electrodo-miocardio).
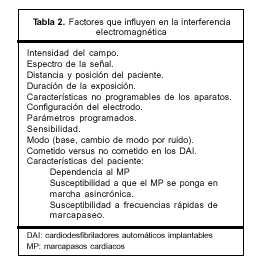
Hay varios factores que influyen en las consecuencias clínicas de las interferencias electromagnéticas (tabla 2). Depende de la intensidad del campo, el espectro de éste, la distancia al mismo e incluso la posición del paciente, no es lo mismo que esté perpendicular al campo que en paralelo, la programación del aparato, las características del paciente y de la configuración del electrodo (bipolar o unipolar). La configuración de los sistemas de detección de los MP puede ser bipolar, todo el sistema se encuentra dentro del corazón entre el extremo distal del mismo y un anillo que se halla más proximal a escasos milímetros del anterior. En los unipolares el campo de detección es más grande ya que se produce entre el extremo distal (punta del electrodo) y la carcaza del dispositivo. Por ejemplo, no es lo mismo si transitoriamente se inhibe un latido, no tiene significancia clínica, que si el paciente es totalmente dependiente del MP, la exposición es prolongada, produciendo la falta de varios latidos con la consiguiente asistolia y aparición de síntomas.
Sensibilidades elevadas de detección, así como la configuración unipolar de los electrodos, son más susceptibles a estas interferencias(15-17).
Teléfonos celulares
Se estima que en el año 2003 existían mil millones de suscriptores de teléfonos celulares. Todos los estudios, tanto sean en vitro como en vivo, con diferentes fabricantes de MP y DAI, así como diferentes sistemas de celulares, tanto sean analógicos como digitales, han demostrado que si el mismo está a una distancia de 10 cm del aparato no existe ningún problema de interferencia. Por esto se aconseja a los pacientes usar el celular con el oído contralateral al que tiene implantado el aparato, y no dejarlo encendido esperando llamada en algún bolsillo sobre el mismo (saco, camisa). Aparentemente los teléfonos analógicos tienen un menor número de problemas que los digitales, pero la industria de los teléfonos celulares se encamina hacia el modo digital(18-31).
Sistemas de seguridad antirrobo
Son sistemas que se encuentran en las entradas de tiendas, librerías, supermercados, etcétera. Básicamente estos sistemas crean un campo electromagnético que interactúa con la "etiqueta" de la tienda. La etiqueta transmite una señal de regreso que es detectada por el recibidor. Los sistemas difieren en las frecuencias emitidas: alta frecuencia (Sensormatic),baja frecuencia acustomagnética (Sensormatic Ultramax 58kHz) y sistemas de extremadamente baja frecuencia electromagnética (Sensormatic Aisle Keeper, 534 Hz).
Si el paciente transita a paso normal por entre las placas las posibilidades de interferencia son prácticamente nulas dado que el tiempo de exposición es muy corto. Se recomienda a los pacientes, por supuesto, no quedarse entre ambas placas y tampoco en la proximidad de la placa que transmite el campo, por ejemplo haciendo cola en la caja registradora, o para solicitar información, o simplemente conversando, si alguna de las placas se encuentra a una corta distancia. Una distancia prudencial sería 30 cm. De acuerdo a los estudios realizados, los sistemas acustomagnéticos son los que mayor número de interferencias han provocado. Estos sistemas además de inhibición, gatillado, cierre de llave magnética, cambio a modo de ruido, pueden inducir voltaje dando latidos estimulados, generados por esas señales electromagnéticas, conducidos por el electrodo(32-39).
Detectores de metales
Se encuentran en aeropuertos, museos y algunos edificios públicos. Si el paciente transita a paso normal no se produce ningún problema sobre el aparato, aunque sí sonará la chicharra del detector ya que el mismo detecta metal. Se aconseja que los sistemas manuales no sean pasados cerca del generador(40,41). Se debe instruir al paciente que lleve siempre su tarjeta de identificación del MP o DAI, como un documento más, que le será de utilidad en estos casos.
Fuentes de poder eléctricas
Generadores de energía (turbinas hidroeléctricas), líneas de alto voltaje, pueden generar problemas con los trabajadores de estos rubros debido a la generación de campos electromagnéticos. Por ejemplo, líneas de 400 kV a 40 m de distancia tienen un campo de muy baja intensidad (menor de 1kV/m). Sólo campos mayores de 5 kV/m pueden llegar a causar alteraciones(42-47). En estas situaciones es necesario el estudio de cada caso en particular para efectuar las recomendaciones al paciente.
Los artefactos electrodomésticos tienen reportes anecdóticos(48-51), sobre todo con dispositivos más antiguos. Los actuales tienen sistemas de filtros suficientes que hacen que cualquiera de estos artefactos pueda ser utilizado con total seguridad, incluyendo el control remoto del televisor, hornos eléctricos y de microondas, etcétera.
Interferencias producidas por equipos dentro del ambiente médico
En el ambiente médico también existen una serie de técnicas diagnósticas que pueden producir interferencias electromagnéticas. Además, la población que utiliza MP o DAI es más añosa, siendo más proclibe a tener que utilizar algunas de estas técnicas. En general, salvo en los grandes hospitales, no existe un protocolo o pautas a seguir con estos pacientes con MP o DAI implantados que deben someterse a alguna de estas técnicas. La continua educación a los pacientes o colegas puede disminuir el número de problemas cuando estos pacientes se someten a dichas técnicas.
Resonancia nuclear magnética
Es una técnica muy útil para poder apreciar diferentes densidades de tejidos sin necesidad de utilizar contraste. Básicamente produce un campo magnético estático, un campo de radiofrecuencia y un campo de gradiente magnético variable en el tiempo (tabla 3)(52,53).
El cierre de la llave magnética, como ya se mencionó anteriormente, produce lo mismo que cuando colocamos un imán sobre el MP, poniéndose en general en marcha asincrónica (VOO-DOO). Con tiempos de exposición prolongados (más de diez horas) en estudios en vitro no se vio falla o ruptura de la llave. Se aconseja en aquellos pacientes no dependientes del MP, dejarlos apagados (OOO u ODO) o con una energía de salida por debajo del umbral de estimulación. En los DAI este campo magnético inhibe la detección de taquiarritmias, exactamente lo mismo que si colocamos un imán sobre el DAI.
Puede producir fuerzas de rotación y traslación si el aparato tiene suficiente material ferromagnético con el consiguiente dolor y daño tisular. Se ha descrito arrancamiento del generardor(55,56). En general, los MP modernos, fabricados después de 1995, contienen poco material ferromagnético, que hacen que las fuerzas de aceleración generadas no produzcan desplazamiento. También depende del resonador a utilizar, aquellos con una potencia menor a 1,5 T no ocasionan desplazamiento. En Uruguay la mayoría de los resonadores tienen una potencia de 0,5T. En los DAI, debido a que el tamaño es mayor, las fuerzas de aceleración son importantes pudiendo producir desplazamiento(54-58).
El campo de radiofrecuencia puede producir inhibición o estimulación rápida. Una de las complicaciones más peligrosas es que la estimulación rápida puede superar la frecuencia máxima de marcapaseo, sincronizándose con los pulsos de RF, llegando incluso a 300 latidos por minuto. Esto puede ocurrir tanto con el MP apagado o incluso sin MP si el electrodo quedó abandonado ya que por ahí se transmiten los pulsos(59).
El calentamiento producido por la RF puede ocasionar necrosis tisular con posible perforación o aumento del umbral de estimulación(60-62).
Como medida primaria estaría contraindicado efectuar resonancia nuclear magnética (RNM) en pacientes con MP o DAI. En aquellos pacientes con MP, los DAI sí están absolutamente contraindicados. En los pacientes en que ninguna otra técnica radiológica pueda darnos la información que nos brinda la RNM, podría intentarse efectuarlo tomando ciertas precauciones como reprogramar en MP a OOO, o sea apagado, o con una energía de salida menor al umbral de estimulación en aquellos pacientes con actividad intrínseca propia, en los dependientes programarlos a modo asincrónico (VOO), utilizar campos de exploración mayores a 0,5 T, monitorizar al paciente con electrocardiograma (ECG), saturometría y un contacto directo de comunicación. Las imágenes deben empezar con una graduación de las secuencias de exploración (corte simple, baja resolución) y luego ir progresando a secuencias más convencionales. Secuencias con alta frecuencia de absorción (por ejemplo, turbo spin-eco) deben ser evitadas de ser posible. Además debe contarse con un equipo de reanimación durante el procedimiento. Existen en la literatura evidencias de pacientes con MP a los que es efectuó RNM sin ningún tipo de inconveniente. Recién se han comenzado a efectuar trabajos protocolizados a los efectos de poder contar con esta técnica de extrema utilidad en estos pacientes(63-67).
Neuroestimuladores
Se utilizan estimulando la médula espinal para el tratamiento de vasculopatías periféricas, dolor intratable, e incluso angor. Se están comenzando a utilizar también en la enfermedad de Parkinson, epilepsia, incontinencia fecal. Puede haber interacción entre los dos generadores. Se aconseja el uso de electrodos bipolares tanto para sensado como para estimulación en ambos generadores(67-71).
Estimulación eléctrica transcutánea
Se utiliza para el alivio del dolor muscoloesquelético crónico o agudo. Se conecta a un generador que entrega pulsos de 20 ms, 60 mA a una frecuencia de 20-110 Hz. Se ha descrito algún caso muy aislado de interferencia en pacientes con sensibilidad unipolar muy alta. Pueden utilizarse en forma segura. Se recomienda que los electrodos del TENS no estén paralelos al vector del electrodo. Existe menor experiencia con los DAI. Se han relatado choques inapropiados. Se aconseja una prueba programando el DAI solo "en monitor" para comprobar si existe interferencia(72-78).
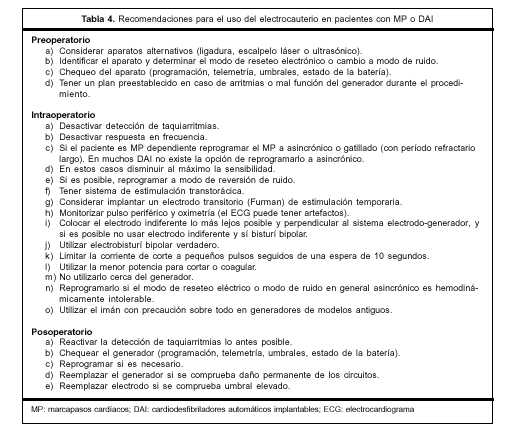
Bisturí eléctrico
Nos referiremos específicamente al uso del electrocauterio en cirugía. Si la corriente no pasa por el cuerpo es muy bajo o no hay riesgo de interferencia. Se utilizan electrocauterios a batería en implantes de MP sin ningún tipo de interferencia. Tanto la coagulación como el corte utilizan voltaje alto, amperaje bajo y frecuencias altas del orden de los 100.000 Hz. La corriente comienza en el electrodo activo localizado en el electrobisturí retornando al generador dispersándose en un electrodo indiferente (parche). La corriente de corte produce un mayor número de interferencias(79-81). En los electrobisturíes bipolares verdaderos la corriente fluye entre los dos polos que están en el mismo instrumento. Existe en estos casos solo un pequeño flujo de corriente localizado en la zona, con una menor potencia utilizada, por lo que la interferencia prácticamente desaparece o es mínima. Deben utilizarse equipos de bisturí o electrocauterio bipolares(82). Existen otras alternativas que no producen IEM como el escalpelo láser o ultrasónico(83-87).
En los electrobisturíes monopolares la corriente penetra en el cuerpo, pudiendo producir inhibición, gatillado, cambio de modo automático (automatic switching mode), reversión por ruido, detección de taquiarritmia espuria, dependiendo todo esto, por supuesto, de la programación del generador, duración de la IEM y canal o electrodo que sobresensa.
Aunque los MP tienen sistemas protectores, puede haber un cortocircuito de la corriente sobre el sistema de estimulación, causando elevación del umbral de estimulación e incluso FV si el electrodo indiferente del electrobisturí está desconectado, trasformándose el electrodo del MP en polo activo del sistema de cauterio. Puede llegar a ocurrir una mala función del generador en forma permanente(88-101) (tabla 4).
El electrodo indiferente debe estar lo más lejos posible del sistema generador electrodo. Es imperativo un correcto contacto del mismo. Los sistemas monopolares no deben utilizarse a menos de 15 cm del generador. Efectuar cortas ráfagas seguidas de 10-15 segundos de espera. Todo esto y la utilización de protocolos estrictos entre los integrantes del procedimiento redundará en beneficio y menor número de complicaciones para el paciente.
Diatermia
Se utiliza como tratamiento de fisioterapia. Está contraindicado en la zona del tórax ya que genera calor y puede dañar los circuitos del generador.
Cardioversión y desfibrilación
Pueden aplicar una gran cantidad de energía al sistema de estimulación, capaz de dañar al generador o al miocardio en contacto con el electrodo. Los aparatos modernos tienen sistemas que por encima de 20 J desvían la corriente sobre el sistema. Pueden producir calor que aumenta el umbral de estimulación transitoriamente sin daño permanente al generador. El riesgo de daño depende de la energía aplicada, las características del sistema de estimulación y la distancia entre las palas y el generador.
Es mejor una onda bifásica, que requiere menor energía, así como una configuración anteroposterior, colocando los electrodos de desfibrilación, determinando un campo anteroposterior. De no ser posible, las palas deben estar por lo menos a 10 cm del generador. El riesgo de aumento del umbral de estimulación es transitorio y por escasos minutos. En aquellos procedimientos de coordinación se debe contar con el programador del MP(102-107) (tabla 5).
Ablación por radiofrecuencia
La corriente de radiofrecuencia (RF) libera ondas no moduladas entre 500-1000 kHz con una interacción impredecible entre los generadores y el ablador (dispositivo que genera RF durante la ablación). Esta interacción depende del generador implantado y su programación. Puede producir marcha asincrónica del MP, sobresensado con aumento del período refractario o subsensado funcional. La complicación más peligrosa que se observó en estudios con animales, cuando la RF se efectúa a menos de 4 cm del electrodo, es que se produzca una frecuencia de estimulación muy elevada, por encima de los 300 ciclos por minuto con la posibilidad de FV.
Tomando ciertas precauciones, como programar el MP en asincrónico y con alta energía de salida, o en casos de duda colocando un electrodo para estimulación transitoria, se minimizan los problemas de pérdida momentánea de captura. Programando el MP en OOO (apagado) o con una energía por debajo del umbral de estimulación se minimiza el problema del que MP se ponga a frecuencias elevadas siguiendo las ondas generadas por la RF(108-120).
Litoptrisia
La radiación acústica en forma no invasiva puede desintegrar cálculos renales, uretrales, etcétera. Las unidades más antiguas producían un choque hidráulico dentro de una tina con agua (20 kV). El choque se sincronizaba con la onda R, aunque podía haber IEM o daño por el impacto hidráulico. Las nuevas unidades utilizan energía electromagnética o piezoeléctricos para la onda de choque.
Se ha comprobado in vitro que los choques sincronizados no inhiben la salida del MP, no así cuando los mismos no son sincronizados. Puede haber un seguimiento en el canal auricular a dichas ondas, cambio a modo de ruido, detección de taquiarritmia espuria y si tienen respuesta en frecuencia con sensor de actividad, que detecta movimiento o aceleración, un aumento de la frecuencia de estimulación.
La respuesta en frecuencia así como la detección de taquiarritmias debe ser momentáneamente apagada y reprogramar a VVI o VOO de acuerdo a la dependencia del paciente. Emplear choques sincronizados. Debe hacerse un control frecuente en los meses siguientes tanto de MP como de DAI(121-131).
Radioterapia
La radioterapia puede producir diferentes tipos de IEM con inhibición, seguimiento de las ondas (gatillado) y choques inapropiados. El riesgo más importante es el daño permanente del generador por la radiación ionizante, ya que la misma daña los semiconductores (CMOS) del aparato pudiendo ser la misma acumulativa. Dado que el daño es al azar y la dosis de radiación acumulativa no existe una predicción específica.
No se han observado fallas con dosis menores a 10 Gy. Si la exposición es directa sobre el generador se aconseja el implante contralateral previo del mismo(132-138) (tabla 6).
Summary
A review of electromagnetic interferences in patients with cardiac pacemakers (MP) and or implanted cardiodes-fibrillators (DAI), in everyday life, at work and under therapeutic procedures. Electromagnetic signs could be reduced with a suitable education focused both on patients and physicians not habituated to these patients. A clinical shared management with plane guidelines improves the condition of patients attenuating problems due to electromagnetic interferences.
Résumé
On a fait une révision de possibles interférences électro-magnétiques chez les patients équipés de pacemaker cardiaques (MP) ou de défibrillateurs automa-tiques implantables (DAI), ou les deux, soit dans la vie quotidienne soit dans l’espace de travail, et aussi lorsqu’ils sont soumis à des examens et des procédés thérapeutiques médicaux. Étant donné le grand nombre de signaux électromagnéti-ques qui nous entourent, les problèmes ne sont pas nombreux et on peut les diminuer avec une correcte éducation du patient et des médecins pas habitués à traiter des patients porteurs de ces systèmes. Il est évident qu’un travail en équipe, qui ait des lignées claires, entre les cardiologues électrophysiologistes ou pacemakeristes, et d’autres collègues de différents domaines, bénéficierait le patient et diminuerait les problèmes que les interférences puissent poser.
Bibliografía
1. Irnich W. Interference in pacemakers. Pacing Clin Electrophysiol 1984; 7( 6 Pt 1): 1021-48.
2. Olson WII. The effects of external interference on ICDs and PMs. In: Estes III NA, Manolis AS, Wang PJ, eds. Implantable cardioverter defibrillators: a comprehensive textbook. New York: Marcel Dekker, 1994: 139-52.
3. Jones GK, Bardy GH. Considerations for ventricular fibrillation detection by implantable cardioverter defibrillators. Am Heart J 1994; 127(4 Pt 2): 1107-10.
4. Brumwell DA, Kroll K, Lehmann MH. The amplifier: Sensing the depolaritation. In: Kroll MW, Lehmann MH, eds. Implantable cardioverter defibrillator therapy: the engineering/clinical interface. Massachusetts: Kluwer Academical Publisher, 1996: 275-302.
5. Chew EW, Troughear RH, Kuchar DL, Thorburn CW. Inappropiate rate change in minute ventilation rate responsive pacemakers due to interference by cardiac monitor. Pacing Clin Electrtophysiol 1997; 20( 2 Pt 1): 276-82.
6. Southorn PA, Kamath GS, Vasdev GM, Hayes DL. Monitoring equipment induced tachycardia in patients with minute ventilation rate re-responsive pacemakers. Br J Anaesth 2000; 84(4): 508-9.
7. McIvor ME, Reddinger J, Floden E, Sheppard RC. Study of pacemaker and implantable cardioverter defibrillator triggering by electronic article surveillance devices (SPICED TEAS)Pacing Clin Electrtophysiol 1998; 21(10): 1847-61.
8. Pinski SL, Fahy GJ. The proarrhythmic potential of implantable cardioverter-defibrillators. Circulation 1995; 92(6): 1651-64.
9. Kolb C, Zrenner B, Schmitt C. Incidence of electromagnetic interference in implantable cardioverter defibrillator. Pacing Clin Electrtophysiol 2001; 24( 4 Pt 1): 465-8.
10. Mann DE, Kelly PA, Reiter MJ. Inappropriate shock therapy for nonsustained ventricular tachycardia in a dual chamber pacemaker defibrillator. Pacing Clin Electrophysiol 1998; 21(10): 2005-6.
11. Strathmore NF. Interference in cardiac pacemakers. In: Ellenbogen KA, Kay GN, Wilkoff BL, eds. Clinical cardiac pacing. Philadelphia: WB Saunders, 1995: 770-9.
12. Glikson M, Trusty JM, Grice SK, Hayes DL, Hammill SC, Stanton MS. Importance of pacemakers noise reversion as a potential mechanism of pacemakers-ICD interactions. Pacing Clin Electrophysiol 1998; 21(5): 1111-21.
13. Bilitch M, Cosby RS, Cafferky EA. Ventricular fibrillation and competitive pacing. N Engl J Med 1967; 276(11): 598-604.
14. van Lake P , Mattioni T. The effect therapeutic magnet on implantable pacemaker and defibrillator devices. Pacing Clin Electrophysiol 2000; 23: 723. (Abstract)
15. Toivonen L, Valjus J, Hongisto m, Metso R. The influence of elevated 50 Hz electric and magnetic fields on implanted cardiac pacemakers: the role of the lead configuration and programming of the sensitivity. Pacing Clin Electrophysiol 1991; 14(12): 2114-22.
16. Gunderson BD, Pratt T, Johonson WB, et al. Ventriccular oversensing in ICD patients: True bipolar vs integrated bipolar sensing. Pacing Clin Electrophysiol 2001; 24: 560. (Abstract).
17. Yesil M, Bayata S, Postaci N, Aydin C. Pacemaker inhibition and asystole in a pacemaker dependent patient. Pacing Clin Electrtophysiol 1995; 18(10): 1963.
18. Irnich W, Batz L, Muller R, Tobisch R. Electromagnetic interference of pacemakers by mobile phones. Pacing Clin Electrtrophysiol 1996; 19(10): 1431-46.
19. Ruggera PS, Witters DM, Bassen HI. In vitro testing of pacemakers for digital cellular phone electromagnetic interference. Biomed Instrum Technol 1997; 31(4): 358-71.
20. Tan KS, Hinberg I. Can wireless communication systems affect implantable cardiac pacemakers? An in vitro laboratory study. Biomed Instrum Technol 1998; 32(1): 18-24.
21. Schlegel RE, Grant FH, Raman S, Reynolds D. Electromagnetic compatibility study of the in-vitro interaction of wireless phones with cardiac pacemakers. Biomed Instrum Technol 1998; 32(6): 645-55.
22. Hayes DL, Wang PJ, Reynolds DW, Estes M 3rd, Griffith JL, Steffens RA, et al. Interference with cardiac pacemakers by cellular telephones. N Engl J Med 1997; 336(21): 1473-9.
23. Naegeli B, Osswald S, Deola M, Burkart F. Intermittent pacemaker dysfunction caused by digital mobile telephones. J Am Coll Cardiol 1996; 27(6): 1471-7.
24. Sparks PB, Mond HG, Joyner KH, Wood MP. The safety of digital mobile cellular telephones with minute ventilation rate adaptive pacemakers. Pacing Clin Electrophysiol 1996; 19(10): 1451-5.
25. Bassen HI, Moore HJ, Ruggera PS. Cellular phone interference testing of implantable cardiac defibrillators in vitro. Pacing Clin Electrophysiol 1998; 21(9): 1709-15.
26. Jiménez A, Hernández Madrid A, Pascual J, González Rebollo JM, Fernández E, Sánchez A, et al. Interferencias electromagnéticas entre los desfibriladores automáticos y los teléfonos móviles digitales y análogos. Rev Esp Cardiol 1998; 51(5): 375-82.
27. Fetter JG, Ivans V, Benditt DG, Collins J. Digital cellular telephone interaction with implantable cardioverter-defibrillators. J Am Coll Cardiol 1998; 31(3): 623-8.
28. Sanmartín M, Fernández Lozano I, Márquez J, Antorrena I, Bautista A, Silva L, et al. Ausencia de interferencia entre los teléfonos móviles GSM y los desfibriladores implantables: estudio in-vivo. Rev Esp Cardiol 1997; 50(10): 715-9.
29. Chiladakis JA, Davlouros P, Agelopoulos G, Manolis AS. In-vivo testing of digital cellular telephones in patients with implantable cardioverter-defibrillator. Eur Heart J 2001; 22(15): 1337-42.
30. Occhetta E, Plebani L, Bortnick M, Sacchetti G, Trevi G. Implantable cardioverter-difibrillators and cellular telephones: is there any interference? Pacing Clin Electrtophysiol 1999; 22(7): 983-9.
31. Stanton MS, Grice SE, Trusty J, et al. Safety of various cellular phone technologies with implantable cardioverter-defibrillators. Pacing Clin Electrrophysiol 1996; 19: 583. (Abstract).
32. McIvor ME. Environmental electromagnetic interference from electronic article surveillance devices: interactions with an ICD. Pacing Clin Electrophysiol 1995; 18( 12 Pt 1): 2229-30.
33. Mathew P, Lewis C, Neglia J, Krol RB, Saksena S. Interaction between electronic article surveillance systems and implantable defibrillators: insights from a fourth generation ICD. Pacing Clin Electrophysiol 1997; 20(11): 2857-9.
34. Harthorne JW. Theft deterrent systems: a threat for medical device recipients or an industry cat fight?Pacing Clin Electrophysiol 1998; 21(10): 1845-6.
35. Tan KS, Hinberg I. Can electronic article surveillance systems affect implantable cardiac pacemakers and defibrillators? Pacing Clin Electrrophysiol 1998; 21: 960. (Abstract)
36. Dodinot B, Godenir JP, Costa AB. Electronic article surveillance: a possible danger for pacemaker patients. Pacing Clin Electrophysiol 1993; 16( 1 Pt 1): 46-53.
37. Mugica J, Henry L, Podeur H. Study of interactions between permanent pacemakers and electronic antitheft surveillance systems. Pacing Clin Electrtophysiol 2000; 23(3): 333-7.
38. Santucci PA, Haw J, Trohman RG, Pinski SL. Interference with an implantable defibrillator by an electronic antitheft-surveillance device. N Engl J Med 1998; 339(19): 1371-4.
39. Groh WJ, Boschee SA, Engelstein ED, Miles WM, Burton ME, Foster PR, et al. Interactions between electronic article surveillance systems and implantable cardioverter-defibrillators. Circulation 1999; 100(4): 387-92.
40. Moss CE. Case studies: exposure to electromagnetic fields while operating walk-through and hand-held metal detectors. Appl Occup Environ Hyg 1998; 13(7): 501-4.
41. Copperman Y, Zarfati D, Laniado S. The effect of metal detector gates on implanted permanent pacemakers. Pacing Clin Electrophysiol 1988; 11(10): 1386-7.
42. Butrous GS, Bexton RS, Barton DG, Male JC, Camm AJ. Interference with the pacemakers of two workers at electricity substations. Br J Ind Med 1983; 40(4): 462-5.
43. Kaye GC, Butrous GS, Allen A, Meldrum SJ, Male JC, Camm AJ. The effect of 50 Hz external electrical interference on implanted cardiac pacemakers. Pacing Clin Electrtophysiol 1988; 11(7): 999-1008.
44. Astridge PS, Kaye GC, Whitworth S, Kelly P, Camm AJ, Perrins EJ. The response of implanted dual chamber pacemakers to 50 Hz extraneous electrical interference. Pacing Clin Electrophysiol 1993; 16(10): 1966-74.
45. Mehdirad A, Love C, Nelson S, Schaal S, Collins J, Huffman K. Alternating current electrocution detection and termination by an implantable cardioverter-defibrillator. Pacing Clin Electrophysiol 1997; 20(7): 1885-6.
46. Marco D, Eisinger G, Hayes DL. Testing of work environments for electromagnetic interference. Pacing Clin Electrophysiol 1992; 15(11 Pt 2): 2016-22.
47. Gurevitz O, Fogel RI, Herner M. Patients with ICDs can return to the industrial workplace: a simple-screening protocol predicts long term after safety. Pacing Clin Electrophysiol 2001; 24:612. (Abstract).
48. Man KC, Davidson T, Lanberg JJ, Morady F, Kalbfleisch SJ. Interference from a hand held radiofrequency remote control causing discharge of an implantable defibrillator. Pacing Clin Electrophysiol 1993; 16(8): 1756-8.
49. Seifert T, Block M, Borggrefe M, Breithardt G. Erroneous discharge of an implantable cardioverter-defibrillator caused by an electric razor. Pacing Clin Electrophysiol 1995; 18(8): 1592-4.
50. Manolis AG, Katsivas AG, Vassilopoulos CV, Louvros NE. Implantable cardioverter defibrillator: an unusual case of inappropriate discharge during showering. J Interv Card Electrophysiol 2000; 4(1):265-8.
51. Madrid A, Sánchez A, Bosch E, Fernández E, Moro Serrano C. Dysfunction of implantable defibrillators caused by slot machines. Pacing Clin Electrophysiol 1997; 20(1 Pt 2): 212-4.
52. Duru F, Luechinger R, Scheidegger MB, Luscher TF, Boesiger P, Candinas R. Pacing and magnetic resonance imaging environment: Clinical and technical considerations on compatibility. Eur Heart J 2001; 22(2): 113-24.
53. Vahlhaus C, Sommer T, Lewalter T, Schimpf R, Schumacher B, Jung W, et al. Interference with cardiac pacemakers by magnetic resonance imaging: are there irreversible changes at 0.5 Tesla?Pacing Clin Electrophysiol 2001; 24(4 Pt 1): 489-95.
54. von Smeakal A, Wolke S, Seelos KC. Cardiac pacemakers in magnetic resonance studies: influence of the static magnetic field on hardware components and software. Eur Heart J 1993; 14(Suppl.): 335. (Abstract).
55. Luechinger R, Duru F, Scheidegger MB, Boesiger P, Candinas R. Force and torque effects of a 1.5-Tesla MRI scanner on cardiac pacemakers and ICDs. Pacing Clin Electrrophysiol 2001; 24(2): 199-205.
56. Shellock FG, Morisoli SM. Ex vivo evaluation of ferromagnetism and artifacts of cardiac occluders exposed to a 1.5-T MR system. J Magn Reson Imaging 1994; 4(2): 213-5.
57. Lauck G, von Smekal A, Wolke S, Seelos KC, Jung W, Manz M, et al. Effects of nuclear magnetism resonance imaging on cardiac pacemakers. Pacing Clin Electrophysiol 1995; 18(8): 1549-55.
58. Hayes DL, Holmes DR Jr, Gray JE. Effect of 1.5 tesla nuclear magnetic resonance scanner on implanted permanent pacemakers. J Am Coll Cardiol 1987; 10(4): 782-6.
59. Fontaine JM, Mohamed FB, Gottlieb C, Callans DJ, Marchlinski FE. Rapid ventricular pacing in a pacemaker patient undergoing magnetic resonance imaging. Pacing Clin Electrophysiol 1998; 21(6): 1336-9.
60. Achenbach S, Moshage W, Diem B, Bieberle T, Schibgilla V, Bachmann K. Effects of magnetic resonance imaging on cardiac pacemakers and electrodes. Am Heart J 1997; 134(3): 467-73.
61. Luechinger R, Duru F, Scheidegger M. Heating effects of magnetic resonance imaging on pacemaker leads: Effects of lead types, lead positioning and reproductibility of findings. Pacing Clin Electrophysiol 1999; 22: 717. (Abstract).
62. Luechinger R, Duru F, Scheidegger M. Heating effects of magnetic resonance imaging of the brain on pacemaker leads: send/receive coils versus receive-only coil. J Am Coll Cardiol 2001; 37( Suppl. A): 436A. (Abstract).
63. Sommer T, Vahlhaus C, Lauch G, von Smekal A, Reinke M, Hofer U, et al. MR imaging and cardiac pacemakers: in vitro evaluation and in vivo studies in 51 patients at 0.5 T. Radiology 2000; 215(3): 869-79.
64. de Cock CC , Spruijt HJ, van Campen LM , Plu AW, Visser CA. Electromagnetic interference of an implantable loop recorder by commonly encountered electronic devices. Pacing Clin Electrophysiol 2000; 23( 10 Pt 1): 1516-8.
65. Gimbel JR, Johnson D, Levine PA, Wilkoff BL. Safe performance of magnetic resonance imaging on five patients with permanent pacemakers. Pacing Clin Electrophysiol 1996; 19(6): 913-9.
66. Coman JA Jr, Martin ET, Ramza BM, et al. Pacemaker safett during magnetic resonance imaging at 1.5 tesla. (abstract) J Am Coll Cardiol 2001; 37( Suppl.A): 436A.
67. Andersen C, Oxhoj H, Arnsbo P. Management of spinal cord stimulators in patients with cardiac pacemakers. Pacing Clin Electrophysiol 1990; 13(5): 574-7.
68. Monahan K, Casavant D, Rasmussen C, Hallet N. Combined use of a true-bipolar sensing implantable cardioverter defibrillator in a patient having a prior implantable spinal cord stimulator for intractable pain. Pacing Clin Electrophysiol 1998; 21(12): 2669-72.
69. Romano M, Zucco F, Baldini MR, Allaria B. Technical and clinical problems in patients with simultaneous implantation of a cardiac pacemaker and a spinal cord stimulator. Pacing Clin Electrophysiol 1993; 16(8): 1639-44.
70. Tavernier R, Fonteyne W, Vandewalle V, de Sutter J , Gevaert S. Use of an implantable cardioverter defibrillator in a patient with two implanted neurostimulators for severe Parkinson’s disease. Pacing Clin Electrophysiol 2000; 23(6): 1057-9.
71. Obwegeser AA, Uitti RJ, Turk MF, Wszolek UM, Flipse TR, Smallridge RC, et al. Simultaneous thalamic deep brain stimulation and implantable cardioverter-defibrillator. Mayo Clin Proc 2001; 76(1): 87-9.
72. Kleinpell R, Bedrosian C, McCormick L, Kremer M, Bujalski L, Bronsted R. Use of peripheral nerve stimulators to monitor patients with neuromuscular blockade in the ICU. Am J Crit Care 1996; 5(6): 449-54.
73. O’Flaherty D, Wardill M, Adams AP. Inadvertent suppression of a fixed rate ventricular pacemaker using a peripheral nerve stimulator. Anaesthesia 1993; 48(8): 687-9.
74. LaBan MM, Petty D, Hauser AM, Taylor RS. Peripheral nerve conduction stimulation: it’s effect on cardiac pacemakers. Arch Phys Med Rehabil 1988; 69(5):358-62.
75. Eriksson M, Schuller H, Sjolund B. Hazard from transcutaneous nerve stimulation in patients with pacemakers. Lancet 1978; 1(8077): 1319.
76. Chen D, Philip M, Philip PA, Monga TN. Cardiac pacemaker inhibition by transcutaneous electrical nerve stimulation. Arch Phys Med Rehabil 1990; 71(1): 27-30.
77. Rasmussen MJ, Hayes DL, Vlietstra RE, Thorsteinsson G. Can transcutaneous electrical nerve stimulation be safely used in patients with permanent cardiac pacemakers?Mayo Clin Proc 1988; 63(5): 443-5.
78. Glotzer TV, Gordon M, Sparta M, Radoslovich G, Zimmerman J. Electromagnetic interference from a muscle stimulation device causing discharge of an implantable cardioverter defibrillator: epicardial bipolar and endocardial bipolar sensing circuits are compared. Pacing Clin Electrophysiol 1998; 21(10): 1996-8.
79. LeVasseur JG, Kennard CD, Finley EM, Muse RK. Dermatologic electrosurgery in patients with implantable cardioverter-defibrillators and pacemakers. Dermatol Surg 1998; 24(2): 233-40.
80. Batra YK, Bali IM. Effect of coagulating and cutting current on a demand pacemaker during transurethral resection of the prostate: a case report. Can Anaesth Soc J 1978; 25(1): 65-6.
81. Gruber M, Seebald C, Byrd R, Tomasulo V, Mahl T. Electrocautery and patients with implanted cardiac devices. Gastroenterol Nurs 1995; 18(2): 49-53.
82. Ahern TS, Luckett C, Ehrlich S, et al. Use of bipolar electrocautery in patients with implantable cardioverter-defibrillators: no reason to inactivate detections or therapies. Pacing Clin Electrophysiol 1999; 22: 778. (Abstract).
83. Erdman S, Levinsky L, Strasberg B, Agmon J, Levy MJ. Use of the Shaw Scalpel in pacemaker operations. J Thorac Cardiovasc Surg 1985; 89(2): 304-7.
84. Kott I, Watemberg S, Landau O, Avrahami R, Kaplan I, Giler S. The use of CO2 laser for inguinal hernia repair in elderly, pacemakers wearers. J Clin Laser Med Surg 1995; 13(5):335-6.
85. Lloyd Jones S , Mason RA. Laser surgery in a patient with Romano-Ward (long QT) syndrome and an automatic implantable cardioverter defibrillator. Anaesthesia 2000; 55(4): 362-6.
86. Epstein MR, Mayer JE Jr , Duncan BW. Use of an ultrasonic scalpel as an alternative to electrocautery in patients with pacemakers. Ann Thorac Surg 1998; 65(6): 1802-4.
87. Rasmussen MJ, Rea RF, Tri JL, Larson TR, Hayes DL. Use of a transurethral microwave thermotherapeutic device with permanent pacemakers and implantable defibrillators. Mayo Clin Proc 2001; 76(6): 601-3.
88. Van Hemel NM , Hamerlijnck RP, Pronk KJ, Van der Veen EP . Upper limit ventricular stimulation in respiratory rate responsive pacing due to electrocautery. Pacing Clin Electrophysiol 1989; 12(11):1720-3.
89. Wong DT, Middleton W. Electrocautery induced tachycardia in rate-responsive pacemaker. Anesthesiology 2001; 94(4): 710-1.
90. Levine PA, Balady GJ, Lazar HL, Belott PH, Roberts AJ. Electrocautery and pacemakers: management of the paced patient subject to electrocautery. Ann Thorac Surg 1986; 41(3): 313-7.
91. Román-González J, Hyberger LK, Hayes DL. IS electrocautery still a clinically significant problem with contemporary technology?Pacing Clin Electrophysiol 2001; 24: 709. (Abstract).
92. Lamas GA, Antman EM, Gold JP, Braunwald NS, Collins JJ. Pacemaker backup-mode reversion and injury during cardiac surgery. Ann Thorac Surg 1986; 41(2): 155-7.
93. Geddes LA, Tacker WA, Cabler O. A new electrical hazard associated with the electrocautery. Med Instrum 1975; 9(2): 112-3.
94. Heller LI. Surgical electrocautery and the runaway pacemaker syndrome. Pacing Clin Electrophysiol 1990; 13(9): 1084-5.
95. Moran MD, Kirchhoffer JB, Cassaver DK, Green HL. Electromagnetic interference (EMI) caused by electrocautery during surgical procedures. Pacing Clin Electrophysiol 1996; 19(6): 1009. (Letter).
96. Peters RW, Gold MR. Reversible prolonged pacemaker failure due to electrocautery. J Interv Card Electrophysiol 1998; 2(4):3 43-4.
97. Nercessian OA, Wu H, Nazarian D, Mahmud F. Intraoperative pacemaker dysfunction caused by the use of electrocautery during a total hip arthoplasty. J Arthroplasty 1998; 13(5): 599-602.
98. Strathmore NF. Interference in cardiac pacemakers. In: Ellenbogen KA, Kay GN, Wilkoff BL, eds. Clinical cardiac pacing. Philadelphia: W.B. Saunders, 1995: 770-9.
99. Goldschlager N, Epstein A, Friedman P, Gang E, Krol R, Olshansky B. North American Society of Pacing and Electrophysiology (NASPE). Practice Guideline Committee. Environmental and drug effects on patients with implantable cardioverter/defibrillators: a practical guide to patient treatment. Arch Intern Med 2001; 161(5): 649-55.
100. Domino KB, Smith TC. Electrocautery-induced reprogramming of a pacemaker using a precordial magnet. Anesth Analg 1983; 62(6): 609-12.
101. El-Gamal HM, Dufresne RG, Saddler K. Electrosurgery, pacemakers and ICDs: a survey of precautions and complications experienced by cutaneous surgeons. Dermatol Surg 2001; 27(4): 385-90.
102. Aylward P, Blood R, Tonkin A. Complications of defibrillation with permanent pacemaker in situ. Pacing Clin Electrophysiol 1979; 2(4): 462-4.
103. Levine PA, Barold SS, Fletcher RD, Talbot P. Advese acute and chronic effects of electrical defibrillation and cardioversion on implanted unipolar pacing systems. J Am Coll Cardiol 1983; 1(6): 1413-22.
104. Das G, Staffanson DB. Selective dysfunction of ventricular electrode-endocardial junction following DC cardioversion in a patient with a dual chamber pacemaker. Pacing Clin Electrophysiol 1997; 20( 2 Pt 1): 364-5.
105. Mittal S, Ayati S, Stein KM, Schwartzman D, Cavlovich D. Tchou PJ, et al. Transthoracic cardioversion of atrial fibrillation: comparison of rectilinear biphasic versus damped sine wave monophasic shocks. Circulation 2000; 101(11): 1282-7.
106. Bardy GH, Marchlinski FE, Sharma AD, Worley SJ, Luceri RM, Yee R, et al. Multicenter comparison of truncated biphasic shocks and standard damped sine wave monophasic shocks for transthoracic ventricular defibrillation. Transthoracic Investigators. Circulation 1996; 94(10):2507-14.
107. Prakash A, Saksena S, Mathew P, Krol RB. Internal atrial defibrillation: effect on sinus and atrioventricular nodal function and implanted cardiac pacemakers. Pacing Clin Electrophysiol 1997; 20(10 Pt 1): 2434-41.
108. Vanerio G, Maloney J, Rashidi R, McCowan R, Castle L, Morant V, et al. The effects of percutaneous catheter ablation on preexisting permanent pacemakers. Pacing Clin Electrophysiol 1990; 13(12 Pt 1): 1637-45.
109. Strickberger SA, Man KC, Daoud EG, Goyal R, Brinkman K, Hasse C, et al. A prospective evaluation of catheter ablation of ventricular tachycardia as adjuvant therapy in patients with coronary arthery disease and an implantable cardioverter-defibrillator. Circulation 1997; 96(5): 1525-31.
110. Trohman RG, Simmons TW, Moore SL, Firstenberg MS, Williams D, Maloney JD. Catheter ablation of the atrioventricular junction using radiofrequency energy and a bilateral cardiac approach. Am J Cardiol 1992; 70(18): 1438-43.
111. Chin MC, Rosenqvist M, Lee MA, Griffin JC, Langberg JJ. The effect of radiofrequency catheter ablation on permanent pacemakers: an experimental study. Pacing Clin Electrophysiol 1990; 13(1): 23-9.
112. Dick AJ, Jones DL, Klein GJ. Effects of RF energy delivery to pacing and defibrillation leads. Pacing Clin Electrophysiol 2001; 24: 658. (Abstract).
113. Ellenbogen KA, Wood MA, Stambler BS. Acute effects of radiofrequency ablation on atrial arrhythmias on implanted permanent pacing systems. Pacing Clin Electrophysiol 1996; 19(9): 1287-95.
114. Chang AC, McAreavey D, Tripodi D, Fananapazir L. Radiofrequency catheter atrioventricular node ablation in patients with permanent cardiac pacing systems. Pacing Clin Electrophysiol 1994; 17(1): 65-9.
115. Pfeiffer D, Tebbenjohanns J, Schumacher B, Jung W, Luderitz B. Pacemaker function during radiofrequency ablation. Pacing Clin Electrophysiol 1995; 18(5 Pt 1): 1037-44.
116. Sadoul N, Blankoff I, de Chillou C , Beurrier D, Messier M, Bizeau O, et al. Effects of radiofrequency catheter ablation on patients with permanent pacemakers. J Interv Card Electrophysiol 1997; 1(3): 227-33.
117. Proclemer A, Facchin D, Pagnutti C, Fioretti P, De Michele C . Safety of pacemaker implantion prior to radiofrequency ablation of atrioventricular junction in a single session procedure. Pacing Clin Electrophysiol 2000; 23(6): 998-1002.
118. Wolfe DA, McCutcheon MJ, Plumb VJ, et al. Radiofrequency current may induce exit block in chronically implanted ventricular leads. Pacing Clin Electrophysiol 1995; 18: 9199. (Abstract).
119. Burke MC, Kopp DE, Alberts M. Effect of radiofrequency current on previously implanted pacemaker and defibrillator ventricular lead systems. Pacing Clin Electrophysiol 2000; 23: 659. (Abstract).
120. van Gelder BM, Bracke FA, el Gamal MI . Upper rate pacing after radiofrequency catheter ablation in a minute ventilation rate adaptive DDD pacemaker. Pacing Clin Electrophysiol 1994; 17(8): 1437-40.
121. Chow GK, Streem SB. Extracorporeal lithotrispy. Update on technology. Urol Clin North Am 2000; 27(2): 315-22.
122. Langberg J, Abber J, Thuroff JW, Griffin JC. The effects of extracorporeal shock wave lithotrispy on a pacemaker function. Pacing Clin Electrophysiol 1987; 10(5): 1142-6.
123. Fetter J, Patterson D, Aram G, Hayes DL. Effects of extracorporeal shock wave lithotrispy on a single chamber rate response and dual chamber pacemakers. Pacing Clin Electrophysiol 1989; 12(9): 1494:501.
124. Cooper D, Wilkoff B, Masterson M, Castle L, Belco K, Simmons T, et al. Effects of extracorporeal shocks wave lithotripsy on cardiac pacemakers and its safety in patients with implanted cardiac pacemakers. Pacing Clin Electrophysiol 1988; 11(11 Pt 1): 1607-16.
125. Vassolas G, Roth RA, Venditti FJ Jr . Effect of extracorporeal shock wave lithotripsy on implantable cardioverter defibrillator. Pacing Clin Electrophysiol 1993; 16(6): 1245-8.
126. Kufer R, Thamasett S, Volkmer B, Hautmann RE, Gschwend JE. New-generation lithotripters for treatment of patients with implantable cardioverter-defibrillator: experimental approach and review of the literature. J Endourol 2001; 15(5): 479-84.
127. Drach GW, Weber C, Donovan JM. Treatment of pacemaker with extracorporeal shock wave lithotripsy: experience from 2 continents. J Urol 1990; 143(5): 895-6.
128. Albers DD, Lybrand FE 3rd, Axton JC, Wendelken JR. Shockwave lithotripsy and pacemakers: experience with 20 cases. J Endourol 1995; 9(4): 301-3.
129. Venditti FJ Jr, Martin D, Long AL, Roth RA. Renal extracorporeal shock wave lithotripsy performed in patient with implantable cardioverter defibrillator. Pacing Clin Electrophysiol 1991; 14(9): 1323-5.
130. Chung MK, Streem, SB, Ching E, Grooms M, Mowrey KA, Wilkoff BL. Effects of extracorporeal shock wave lithotripsy on tiered therapy implantable cardioverter defibrillators. Pacing Clin Electrophysiol 1999; 22(5): 738-42.
131. Streem SB. Contemporary clinical practice of shock wave lithotripsy: a reevaluation of contraindications. J Urol 1997; 157(4): 1197-203.
132. Venselaar JL. The effects of ionizing radiation on eight cardiac pacemakers and the influence of electromagnetic interference from two linear accelerators. Radiother Oncol 1985; 3(1): 81-7.
133. Marbach JR, Meoz-Méndez RT, Huffman JK, Hudgins PT, Almond PR. The effects of cardiac pacemakers of ionizing radiation and electromagnetic interference from radiotherapy machines. Int J Radiat Oncol Biol Phys 1978; 4(11-12): 1055-8.
134. Souliman SK, Christie J. Pacemaker failure induced by radiotherapy. Pacing Clin Electrophysiol 1994; 17(3 Pt 1): 270-3.
135. Katzenberg CA, Marcus FI, Heusinkveld RS, Mammana RB. Pacemaker failure due to radiation therapy. Pacing Clin Electrophysiol 1982; 5(2): 156-9.
136. Last A. Radiotherapy in patients with cardiac pacemakers. Br J Radiol 1998; 71(841): 4-10.
137. Rodríguez F, Filimonov A, Henning A, Coughlin C, Greenberg M. Radiation-induced effects in multiprogramma-ble pacemakers and implantable defibrillators. Pacing Clin Electrophysiol 1991; 14(12): 2143-53.
138. Marbach JR, Sontag MR, Van Dyk J, Wolbarst AB. Management of radiation oncology patients with implanted cardiac pacemakers: report of AAPM Task Group Nº 34. American Association of Physicists in Medicine. Med Phys 1994; 21(1): 85-90.