Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Revista Médica del Uruguay
versión On-line ISSN 1688-0390
Rev. Méd. Urug. vol.22 no.2 Montevideo mayo 2006
El síndrome metabólico
Dr. Carlos E. Romero*
Resumen
El síndrome metabólico (SM) es una entidad que empezó a ser vislumbrada hace menos de 30 años y que progresivamente ha ido ganando protagonismo por su elevada prevalencia y su capacidad de predecir riesgos vinculados a la diabetes y las enfermedades cardiovasculares. Ha sido objeto de diversas denominaciones y definiciones, entre las cuales proponemos adoptar la de la International Diabetes Federation. Recientemente se han planteado reservas acerca de su utilidad y se ha puesto en duda la propia naturaleza del SM como entidad. No obstante, aparece con frecuencia creciente en la literatura médica y el concepto de SM se ha popularizado en el conocimiento médico y de la población general, por lo que creemos oportuno revisar las definiciones propuestas, la etiopatogenia, la prevalencia, su capacidad de predicción de riesgos, las recomendaciones para el manejo de los pacientes con SM y las reservas en cuanto a su valor del SM.
Palabras clave: SÍNDROME X METABÓLICO.
Ex Director del Departamento de Cardiología. Hospital de Clínicas
Facultad de Medicina. Universidad de la República
Correspondencia: Dr. Carlos E. Romero
Francisco Vidal 674 apto 1201. Montevideo. Uruguay
E-mail: romeroca@adinet.com.uy
Recibido: 3/2/06.
Aceptado: 21/3/06.
Introducción
El concepto de síndrome metabólico (SM) surgió a partir del reconocimiento por parte de Gerald Reaven en 1988 de una constelación de factores de riesgo que identificó como "síndrome X"(1); posteriormente recibió diversas denominaciones y definiciones, aparece en la bibliografía con una frecuencia creciente, y recientemente su existencia ha sido cuestionada por instituciones y autores prestigiosos(2 ,3). El concepto del SM ha seguido, entonces, una evolución similar a la de los organismos vivos, que nacen, crecen, se reproducen y mueren. En su "nacimiento" fue concebido como una frecuente asociación de factores de riesgo vinculados a la resistencia a la insulina: alteraciones del metabolismo glucídico, del metabolismo lipídico (altos niveles de triglicéridos y bajos niveles de colesterol HDL) e hipertensión arterial. No fue incluido en esta inicial agrupación de factores de riesgo el componente sobrepeso/obesidad. El "crecimiento" fue puesto de manifiesto por la universal aceptación (con matices) de su existencia. La "reproducción" del SM, por la explosión de artículos sobre el SM publicados en revistas científicas. La presunta "muerte" es una idea alentada por las críticas al concepto de SM por parte de la American Diabetes Association y la European Association for the Study of Diabetes y fundamentalmente por el título de un comentario editorial del mismo Gerald Reaven: "Resistencia a la insulina, diabetes mellitus tipo 2, y enfermedad cardiovascular: el fin del principio"(4). En realidad, lo que aquellas instituciones ponen en tela de juicio no es la existencia de la constelación de factores y los riesgos que esta asociación conlleva, sino la unidad etiopatogénica de las distintas expresiones del síndrome (en principio atribuido a la resistencia a la insulina) y la presunción de que el SM represente un mayor riesgo que el que deriva de la simple suma de riesgos atribuibles a sus distintos componentes. A su vez, el editorial de Gerald Reaven, que parodia la frase de Churchill luego de la victoriosa batalla de El Alamein: "no es el fin, no es siquiera el principio del fin, pero es, quizás, el fin del principio", no se refiere al SM, sino al rol de la resistencia a la insulina en el SM. Esta frase, malinterpretada como la muerte del SM anunciada por su propio padre, no implica dejar de reconocer el gran valor del concepto del SM en la difusión del conocimiento del riesgo vinculado a esta constelación de factores de riesgo. De hecho, y a juzgar por el número de trabajos que se publican sobre el tema, el concepto de SM está totalmente vigente, más vivo que nunca e interesa a diversas ramas de la medicina.
Definiciones de síndrome metabólico
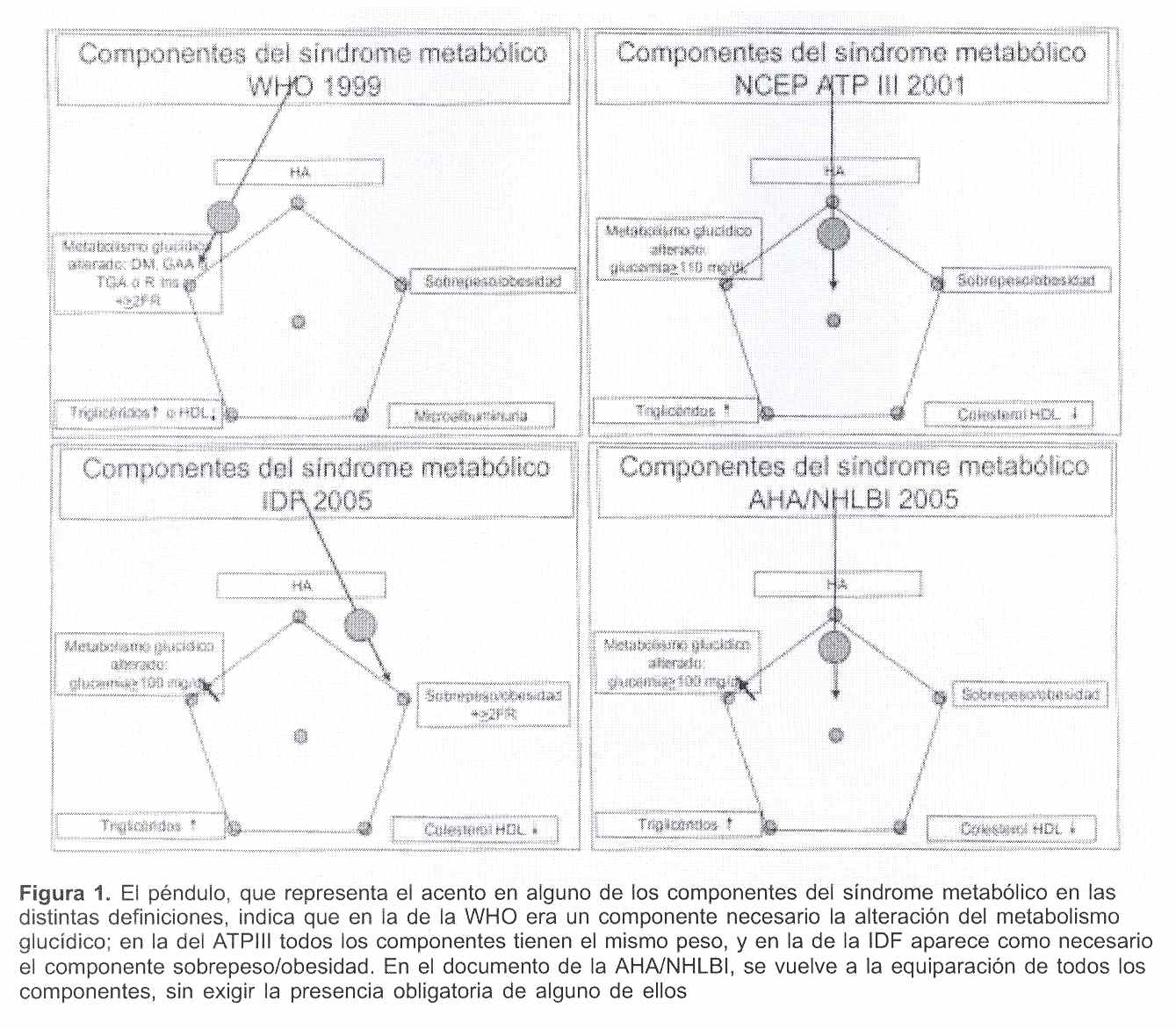
El SM siempre fue definido en base a la coexistencia de diversos componentes; los componentes considerados han ido variando a lo largo del tiempo. Repasaremos las definiciones más difundidas (figura 1).
En la primera formulación del concepto de SM, por Reaven en 1988, atribuido a resistencia a la insulina/hiperinsulinemia, los componentes eran: intolerancia a la glucosa, triglicéridos elevados, colesterol HDL descendido y presión arterial elevada(1).
La definición de la Organización Mundial de la Salud (WHO) de 1999 exige la presencia necesaria del componente glucídico y además dos o más de los otros cuatro factores(5). El componente dislipémico puede ser hipertrigliceridemia o "hipoHDLcolesterolemia"; uno de los cinco componentes, que no se reitera en otras definiciones, es la microalbuminuria >20 mg/min o la relación albúmina/creatinina 30 mg/g.
La definición del National Cholesterol Education Program, Adult Treatment Panel III (NCEP ATPIII) del 2001 desdobla la dislipidemia en sus dos componentes: triglicéridos y colesterol HDL y no privilegia ninguno de los componentes; simplemente exige la presencia de tres o más de ellos(6).
Figura 1. El péndulo, que representa el acento en alguno de los componentes del síndrome metabólico en las distintas definiciones, indica que en la de la WHO era un componente necesario la alteración del metabolismo glucídico; en la del ATPIII todos los componentes tienen el mismo peso, y en la de la IDF aparece como necesario el componente sobrepeso/obesidad. En el documento de la AHA/NHLBI, se vuelve a la equiparación de todos los componentes, sin exigir la presencia obligatoria de alguno de ellos
La definición de la International Diabetes Federation (IDF) de 2005 exige como necesaria la presencia de sobrepeso/obesidad y dos o más de los otros componentes(7).
Finalmente, un documento reciente de la American Heart Association / National Heart, Lung and Blood Institute (AHA/NHLBI) propone como criterio diagnóstico de SM la coexistencia de tres o más cualesquiera de los mismos cinco componentes, como lo hacía el ATPIII, pero con distinto umbral para la alteración del metabolismo glucídico y la inclusión de tratamiento específico para distintos componentes como criterio vigente, aunque el correspondiente componente esté corregido(8).
Definición de los componentes del síndrome metabólico
Los distintos componentes del SM han sido definidos de formas variadas, que analizaremos.
Alteración del metabolismo glucídico
La alteración del metabolismo glucídico en la definición del síndrome X de Reaven, consecuencia de la resistencia a la insulina, podía manifestarse por hiperinsulinemia, glucemia alterada en ayunas o tolerancia alterada a la glucosa(9).
En la definición de la World Healt Organization (WHO) se exigía diabetes, o glucemia alterada en ayunas o tolerancia alterada a la glucosa o resistencia a la insulina (hiperinsulinemia en el test de clampeo euglucémico).
En la definición del ATPIII se exige simplemente glucemia en ayunas > 110 mg/dL (6,1 mmol/L).
En la de la IDF se establece como límite 100 mg/dL (5,6 mmol/L), o diabetes previamente diagnosticada.
La definición del documento de la AHA/NHLBI acepta el mismo límite que la IDF (100 mg/dL), e incluye también como criterio diagnóstico el tratamiento farmacológico por hiperglucemia.
En todos los casos, al establecerse límites mínimos, pero no máximos para la glucemia (cuando no un diagnóstico previo de diabetes), es obvio que el SM incluye a los pacientes con diabetes establecida y no simplemente a los "prediabéticos". Dicho de otra forma, el paciente con SM puede o no ser diabético; el paciente diabético puede tener o no SM; en este caso, naturalmente, el SM pierde su valor como predictor de diabetes, pero puede seguir teniendo valor como predictor de otras complicaciones, en particular las cardiovasculares.
Es de destacar que en algunas de las definiciones se exige medir la insulinemia basal o valorar la resistencia a la insulina a través de mediciones de insulina en ciertas condiciones, como en el clampeo euglucémico. Actualmente se entiende que estas deben quedar limitadas a los trabajos de investigación y que, al contrario de lo que se considera en la práctica habitual, la insulinemia (basal o poscarga) tiene poco valor como herramienta clínica en el diagnóstico de resistencia a la insulina o como indicador de la necesidad de utilizar determinados fármacos, dada su gran variabilidad intra e interindividual, la ausencia de métodos estandarizados precisos para su determinación y la falta de consenso acerca de los valores límites normales. Aunque aún no habitual en la práctica clínica, numerosas publicaciones utilizan una variable compuesta, el Homa-IR (homeostatic model assessment-insulin resistance), como índice de resistencia a la insulina. El Homa-IR se define como el producto de insulinemia en ayunas por glucemia en ayunas, dividido 22.5. Aunque su utilización cree cierta "ilusión" de precisión, como toda variable compuesta no es más precisa que lo que lo son sus componentes individuales.
Alteración del metabolismo lipídico
En la definición de la WHO se exigía una trigliceridemia > 150 mg/dL (1,7 mmol/L) o colesterol HDL < 35 mg/dL (0,9 mmol/L) en hombres y < 39 mg/dL (1 mmol/L) en mujeres.
En la definición del ATPIII se exige trigliceridemia > 150 mg/dL (1,7 mmol/L) o colesterol HDL < 40 mg/dL (1 mmol/L) en hombres y < 50 mg/dL (1,3 mmol/L) en mujeres.
En la de la IDF se establecen los mismos límites que los de la definición del ATPIII, ajustando ligeramente los valores en mmol/L (1,03 y 1,29 respectivamente) para una perfecta coincidencia con los expresados en mg/dL. Se agrega como elemento de dislipidemia el tratamiento específico para estas alteraciones.
La definición del documento de la AHA/NHLBI adopta los mismos límites para triglicéridos (> 150 mg/dL) y colesterol HDL (< 40 mg/dL en hombres y < 50 mg/dL en mujeres). Tanto para los triglicéridos como para el colesterol HDL también se mantiene como criterio el tratamiento previo, fundamentalmente fibratos y ácido nicotínico.
Presión arterial elevada
En la definición de la WHO se consideraba elevada la presión arterial > 140/90 mmHg.
En la definición del ATPIII, la IDF y el documento de la AHA/NHLBI se considera elevada la presión arterial > 130/85 mmHg.
En la de la IDF también se incluye la hipertensión arterial previamente diagnosticada y en el último el tratamiento farmacológico para la hipertensión.
Sobrepeso/obesidad
Para la WHO se tomó como límites un índice de masa corporal (IMC*) > 30 kg/m2 o una relación cintura/cadera > 0,9 en hombres o > 0,85 en mujeres, o ambas.
En la definición del ATPIII una cintura > 102 cm en hombres y > 88 cm en mujeres.
En la definición de la IDF se establecen distintos criterios de perímetro de la cintura según el origen étnico de las personas. Para las de origen europeo, como seguramente es la condición de la mayor parte de nuestros compatriotas, los límites son 94 cm para el hombre y 80 cm para la mujer, y se mantienen los límites de 102 y 88 cm para los norteamericanos. Al mismo tiempo se proponen otros límites para poblaciones de otros orígenes. Se recomienda medir la cintura a nivel de la línea media entre los bordes costales inferiores y las espinas ilíacas anterosuperiores. En el documento de la AHA/NHLBI se sigue manejando los límites de 102 y 88 cm para la población norteamericana, pero se aceptan otras medidas para población de otros orígenes, aun viviendo en Estados Unidos. Se recomienda medir la cintura a nivel de las crestas ilíacas, al final de una espiración normal, y sin apretar la cinta métrica contra el cuerpo.
Otros índices de sobrepeso/obesidad
Aunque no integra ninguno de los criterios de sobrepeso/obesidad en estas definiciones, es curioso que la medida del diámetro anteroposterior del torso, a nivel del apéndice xifoides haya sido elegida como índice de obesidad abdominal en el Paris Prospective Study, y que en definitiva resultara predictora de muerte súbita(10).
En el estudio INTERHEART, con 27.000 participantes de 52 países, se analizó la capacidad de distintas medidas de sobrepeso/obesidad (IMC, cintura, cadera, relación cintura/cadera) en la predicción de infartos de miocardio(11). El mejor predictor (ajustado para el resto de las variables en juego) resultó ser la relación cintura/cadera, seguida por la medida de la cintura aislada. El OR ajustado para el quintil superior en relación con el quintil inferior de la relación cintura/cadera resultó ser de 1.75, y para la cintura aisladamente 1.33. El IMC resultó no predictor de infarto y, curiosamente, la medida de la cadera se relacionó inversamente con el riesgo de infarto (a mayor cadera, menor riesgo). La relación cintura/cadera no sólo fue el mejor predictor, sino que, además, se correlacionó positivamente con el riesgo de infarto en toda la gama de valores del IMC, aun en pacientes delgados, con IMC < 20 kg/m2.
La falta de eficacia predictiva del IMC llevó a plantear que este estudio representaba el fin del IMC como medida de obesidad(12).
A pesar de que la capacidad predictora de la relación cintura/cadera fue superior a la de la cintura aislada, esta última tiene el atractivo de que se basa en una única medida y no requiere realizar ningún cálculo, por sencillo que éste sea.
¿Qué definición utilizar en nuestro medio?
Del uso de los tiempos verbales en la sección previa surge que consideramos obsoleta la definición de la WHO, y potencialmente vigentes las otras. Entre ellas creemos que la más conveniente es la de la IDF, que reproducimos en la tabla 1, para personas de origen europeo.
Pero, en definitiva, desde que la definición de la IDF admite las cifras de 102 y 88 cm de cintura para los norteamericanos, y a su vez, la definición de éstos admite otros límites para personas de otro origen, la única diferencia de importancia entre estas dos definiciones es que la presencia del criterio sobrepeso/obesidad es necesaria para la IDF, pero no para la americana. Creemos que, dadas las consideraciones etiopatogénicas que veremos de inmediato, se justifica el criterio de la IDF.
Debe reconocerse que, aunque no integran los criterios diagnósticos del SM, en este también coexisten un estado pro inflamatorio y un estado pro trombótico.
Etiopatogenia del síndrome metabólico
El SM fue esbozado por Reaven como síndrome X, una constelación de factores consecuencia de la resistencia a la insulina (sin incluir el componente sobrepeso/obesidad); similar concepción etiopatogénica se desprende de la definición de la WHO, considerando que la alteración del metabolismo glucídico es un componente necesario.
Concepciones más recientes, como la de la IDF, consideran como fundamental al papel de la obesidad central (abdominal). El exceso de tejido adiposo, sobre todo el visceral, sería el responsable de la resistencia a la insulina, que produce alteraciones de los metabolismos glucídico y lipídico, hipertensión arterial y activación inflamatoria y pro trombótica. Actualmente se concibe al adipocito no como un simple reservorio energético sino como responsable de la secreción de múltiples sustancias con efectos endocrinos, paracrinos y autocrinos: leptina, adiponectina, angiotensinógeno, NEFA (ácidos grasos no esterificados), factor de crecimiento insulino-símil (IGF-1), interleuquina 6, inhibidor del activador del plasminógeno (PAI-1), factor de necrosis tumoral a (TNFa), factor de crecimiento del endotelio vascular (VEGF), resistina (por resistencia a la insulina). Otro péptido que interviene en la obesidad es la grelina, pero no es segregada en el tejido adiposo sino en el estómago.
Al revés de lo que sucede con todas las otras sustancias mencionadas, la concentración de adiponectina está disminuida en la obesidad; algunos autores consideran que la hipoadiponectinemia juega un rol protagónico en la etiopatogenia del SM. La adiponectina es segregada por el tejido adiposo, en mayor cantidad por el visceral que por el subcutáneo y tiene diversas propiedades: antidiabéticas, antiateroscleróticas y antiinflamatorias. Los pacientes diabéticos tienen menor concentración de adiponectina en sangre que los no diabéticos. No es claro cuál es el mecanismo responsable de la hipoadiponectinemia; se sabe que el TNFa inhibe la secreción de adiponectina por el adipocito y que en la obesidad está sobreexpresada la secreción de este factor(13). Otro mecanismo capaz de explicar la hipoadiponectinemia sería una metabolización de la adiponectina más rápida que la habitual en el obeso, y no la disminución de la producción global de adiponectina. De hecho, se ha reportado una producción global de adiponectina aumentada en los obesos (a pesar de que la tasa de producción de adiponectina por gramo de tejido adiposo se encontró disminuida), a expensas de un aumento de la masa adiposa total(14). La hipótesis de que la hipoadiponectinemia juegue un rol etiopatogénico en el SM plantea la interesante posibilidad de que la administración de adiponectina pudiera constituirse en una estrategia válida para el tratamiento del SM, de la resistencia a la insulina y de la aterosclerosis.
En apoyo a la hipótesis de que es el tejido adiposo visceral y no el subcutáneo el responsable del SM, se encontró que la lipoaspiración abdominal con extirpación de grasa subcutánea en el orden de los 10 kg en 15 mujeres obesas, no modificó la sensibilidad a la insulina ni los niveles de proteína C-reactiva, interleuquina-6, TNFa y adiponectina, y no afectó significativamente los factores de riesgo coronario (presión arterial, glucemia, insulinemia y lípidos)(15). En cambio, en pacientes sometidos a cirugía bariátrica, en quienes mejoraron la tolerancia a la glucosa, la sensibilidad a la insulina y los niveles basales de glucosa e insulina, estas mejoras fueron significativamente mayores en los pacientes a quienes además se les extrajo grasa visceral extirpando el epiplón que en aquellos a quienes no se les extirpó(16).
¿Por qué es más importante el tejido adiposo visceral que el subcutáneo? Una explicación es que el visceral expresa un mayor número de genes productores de proteínas que el subcutáneo(17). Otra, quizá demasiado simplista, otorga más importancia al tejido adiposo visceral porque los ácidos grasos que segrega se vierten a la circulación esplácnica y llegan directamente al hígado, en tanto que los segregados por el tejido adiposo subcutáneo se vierten al torrente circulatorio sistémico.
A pesar de lo recientemente reseñado no existe consenso sobre la existencia de un único mecanismo etiopatogénico del SM, y algunos autores consideran que los riesgos atribuibles al SM no son más que la suma de los riesgos vinculados a la presencia de sus componentes individuales, poniendo entonces en tela de juicio el concepto de síndrome.
Síndrome metabólico y estado inflamatorio
El estado inflamatorio de la obesidad es consecuencia de una ingesta calórica excesiva; induce resistencia a la insulina, que a su vez promueve inflamación a través del aumento de la concentración de ácidos grasos libres y la amortiguación de los efectos antiinflamatorios de la insulina(18).
El estado inflamatorio se pone de manifiesto, entre otras variables, por incrementos de los niveles de proteína C-reactiva(19-21).
Se planteó la hipótesis de que el SM fuera consecuencia del aumento de la proteína C-reactiva. Es difícil el análisis de la asociación entre SM y niveles de proteína C-reactiva, porque numerosos factores de confusión afectan esta asociación. Para evitar este inconveniente en el estudio de esta relación, se utilizó un método novedoso de randomización natural, "la randomización mendeliana", que equivale a la asignación aleatoria de intervenciones en los estudios clínicos. Efectivamente, distintas variantes genéticas de la proteína C-reactiva se corresponden con distintas concentraciones de proteína C-reactiva; en función de su variante genética, los pacientes son natural y ciegamente asignados a grupos con distintas concentraciones de proteína C-reactiva; el reconocimiento de la variante genética (desconocida hasta su determinación) equivale a develar a qué tratamiento fue sometido a ciegas un paciente cuando se analizan los resultados en un estudio clínico randomizado(22). La relación entre la variante genética (que se corresponde con diferentes concentraciones de proteína C-reactiva) y la frecuencia del SM representaría la relación "pura" entre proteína C-reactiva y SM, sin la intervención de factores de confusión que, por azar, deberían presentarse con similar frecuencia en los distintos grupos genéticos. La evidencia surgida de un estudio realizado con esta metodología en las mujeres incluidas en el British Women’s Heart and Health Study, en el que se analiza la distinta prevalencia del SM en función de la variante genética de la proteína C-reactiva, sugiere que la elevación de la proteína C-reactiva no es causa sino consecuencia del SM, probablemente a través de la secreción de citoquinas, tales como el TNFa(23).
Síndrome metabólico y trombicidad
El SM tiene elementos de un estado de hipercoagulabilidad, consistentes en niveles elevados de factores pro coagulantes (factor tisular, factor VII y fibrinógeno), así como la inhibición de la vía fibrinolítica (elevación de PAI-1 y disminución de la actividad del activador tisular del plasminógeno)(24).
El riesgo trombótico en el SM se asocia a incrementos de PAI-1, fibrinógeno, FVII, FBI, FIX, FX, fragmentos pro trombínicos F1 + 2, vWF, y de las subunidades FXIII A- y B(25).
Prevalencia del síndrome metabólico
La prevalencia del SM está afectada por una gran variabilidad, que depende de la definición utilizada y de las características de los grupos en los que se estudia.
En un estudio realizado en una población adulta en Uruguay por Schettini y colaboradores, la prevalencia no ajustada resultó ser de 27,7% (32,3% en hombres y 25,0% en mujeres)(26). Las prevalencias ajustadas por edad y sexo fueron 19,7%, 23,1% y 18,1%, respectivamente.
Se han encontrado prevalencias muy variables de un país a otro, con porcentajes llamativamente bajos en Francia y altos en Estados Unidos(27).
Adoptando los nuevos criterios de definición del SM propuestos, la prevalencia del SM debería aumentar al considerar umbrales más bajos para la alteración del metabolismo glucídico. Los efectos que surjan de la modificación de los criterios de sobrepeso/obesidad no son fáciles de prever, ya que la adopción de umbrales más bajos para el perímetro de la cintura tiende a aumentar la prevalencia del SM, pero, por el contrario, la exigencia de que esté presente este componente (en la definición de la IDF, que hemos propuesto como la aplicable en nuestro país), tiende a disminuirla.
Prevalencia de los componentes del síndrome metabólico
En la población general
La prevalencia de los distintos factores también depende de su definición y de las características (fundamentalmente de la edad) de la población considerada.
En nuestro país disponemos de datos parciales acerca de algunos de los componentes del SM, a saber: 51% de la población adulta de Uruguay tiene sobrepeso/obesidad y 25,6% tiene una cintura mayor de 100 cm(28). De los niños, 26% tiene sobrepeso/obesidad(29). La prevalencia de la hipertensión arterial en Uruguay es 34%(30). Datos de una encuesta realizada en el marco del Programa Nacional de Diabetes presentados en el IV Congreso Uruguayo de Diabetología, en julio de 2005, estiman la prevalencia de diabetes en 8% (6,4% conocidos y 1,6% desconocidos antes de la encuesta) y la de glucemia alterada en ayunas en 8,2% en población con edades entre 20 y 79 años. En resumen, se puede estimar que en Uruguay uno de cada seis adultos tiene una alteración del metabolismo glucídico. Por otra parte, surge de la misma encuesta que más de 60% de los diabéticos tienen sobrepeso/obesidad.
En la ciudad de Hoorn, en Holanda, en pacientes entre 50 y 75 años, la prevalencia de presión arterial > 130/85 mmHg fue 65% en hombres y 62% en mujeres; de cintura > 102 cm en hombres, 15% y > 88 cm en mujeres, 15%; de triglicéridos > 150 mg/dL, 32% en hombres y 26% en mujeres; de colesterol HDL < 40 mg/dL en hombres, 26% y < 50 mg/dL en mujeres, 31%, y, finalmente, de glucemia > 110 mg/dL, 14% en hombres y 9% en mujeres(31). La elevada prevalencia del componente presión arterial elevada, mayor que la prevalencia habitual de hipertensión arterial en la población adulta, se explica por la edad de los pacientes y porque los umbrales de presión arterial requeridos para diagnosticar SM son más bajos que los que se adoptan para diagnosticar hipertensión arterial(32).
En el estudio Framingham en pacientes entre 22 y 81 años, la prevalencia de presión arterial > 130/85 mmHg fue 48,8%; de cintura > 102 cm en hombres y > 88 cm en mujeres, 24,5%; de triglicéridos > 150 mg/dL, 22,7%; de colesterol HDL < 40 mg/dL en hombres y < 50 mg/dL en mujeres, 37,1%, y, finalmente, de una alteración del metabolismo glucídico que definieron como glucemia entre 100 y 125 mg/dL (incluyendo por lo tanto a pacientes con glucemias menores que el límite usual de 110 mg/dL y excluyendo a los pacientes con diabetes definida), 14,7%(32).
En el estudio NHANES, realizado en 6.255 personas entre 30 y 75 años, representativas de 64.000.000 de norteamericanos adultos, la prevalencia de los distintos componentes fue: presión arterial > 130/85 mmHg, 54,8%; obesidad, definida como IMC > 30kg/m2, 20,1%; triglicéridos > 150 mg/dL, 21,8%; colesterol HDL < 40 mg/dL en hombres y < 50 mg/dL en mujeres, 46,9%, y, finalmente, una alteración del metabolismo glucídico que definieron como glucemia en ayunas entre 110 y 125 mg/dL o de 140-199 mg/dL luego de una sobrecarga de glucosa (también excluyendo a pacientes con diabetes definida) 9,0%(33).
En pacientes con diabetes tipo 2
En un estudio de prevalencia del SM en la población de pacientes con diabetes tipo 2 asistida en la Policlínica de Endocrinología y Metabolismo del Hospital de Clínicas, entre los años 2002 y 2005, se encontró una prevalencia de SM de 74,3% según criterios de ATPIII y de 73,8% según criterios de la IDF(34).
En pacientes con síndrome metabólico
Naturalmente, la prevalencia de los distintos componentes del SM depende de la definición que se adopte. Si se utiliza la definición de la IDF, el componente sobrepeso/obesidad necesariamente debe estar presente en 100% de los casos. La prevalencia poblacional del componente sobrepeso/obesidad deberá aumentar al aceptar los nuevos valores de cintura propuestos. Al utilizar el límite de 100 y no 110 mg/dL para la glucemia, la prevalencia de la alteración glucídica deberá aumentar.
Utilizando los criterios del ATPIII, en el estudio NHANES ya referido, la prevalencia de los distintos componentes fue: presión arterial > 130/85 mmHg, 90,5%; obesidad, definida como IMC > 30kg/m2, 56,2%; triglicéridos > 150 mg/dL, 48,2%; colesterol HDL < 40 mg/dL en hombres y < 50 mg/dL en mujeres, 85,0%, y la alteración del metabolismo glucídico definida como ya hemos dicho, 18,5%.
El síndrome metabólico y la edad
La prevalencia del SM aumenta con la edad, en forma paralela a lo que sucede con la prevalencia de sus componentes individuales. En el estudio NHANES, la prevalencia del SM fue de 6,7% en personas entre 20 y 29 años y ascendió gradualmente con la edad hasta llegar a 43,5% en personas entre 60 y 69 años, y de 42% para personas con edad mayor a 70 años(35).
En el estudio uruguayo ya mencionado la prevalencia aumentó con la edad desde 10,4% entre los 30 y 39 años hasta 36,5% entre los 70 y 79 años, y disminuyó levemente a partir de los 80 años a 30,6%(26).
No obstante lo ya mencionado, el SM se está constituyendo en una preocupación aun en niños y jóvenes, teniendo en cuenta el aumento de la prevalencia de la obesidad en este grupo etario(36).
El síndrome metabólico y el sexo
No existen mayores diferencias sistemáticas en la prevalencia del SM según el sexo cuando se analiza la literatura. En particular, el estudio NHANES, uno de los estudios más numerosos, muestra una prevalencia de 24% en hombres y de 23,4% en mujeres(33).
En el estudio Framingham la prevalencia fue de 26,8% en hombres y de 16,6% en mujeres(32).
En mujeres, al producirse la menopausia aumenta la prevalencia del SM, coincidiendo con incrementos de la obesidad central, cambios hacia un perfil lipídico más aterogénico, y aumentos de niveles de glucosa e insulina(37).
El síndrome metabólico y la poliquistosis ovárica
En mujeres con poliquistosis ovárica fue reportada una elevada prevalencia de SM (33%), especialmente en mujeres con elevado IMC (la prevalencia en el cuarto cuartil fue 14 veces mayor que la del primero); la hiperinsulinemia estuvo presente en 38% de las mujeres con SM, versus 19% en mujeres sin SM en un grupo de 410 mujeres con poliquistosis ovárica. La hiperinsulinemia es un factor central en la patogenia de la poliquistosis(38). A su vez, en otro estudio realizado en mujeres jóvenes, la prevalencia de SM fue 11 veces mayor entre quienes tenían poliquistosis ovárica que en un grupo control(39).
El síndrome metabólico y los trastornos psiquiátricos
Los pacientes con esquizofrenia parecen tener mayor riesgo de padecer SM(40).
Utilizando la base de datos del Clinical Antipsychotic Trials of Intervention Effectiveness (CATIE), se determinó la prevalencia de SM en 1.460 pacientes esquizofrénicos y se encontró que 43% cumplían con el criterio de SM de la AHA/NHLBI. Comparados con pacientes no esquizofrénicos de la misma edad, sexo y raza, la prevalencia de SM entre los esquizofrénicos fue 138% mayor en hombres, y 251% mayor en mujeres. El 73% de las mujeres y 37% de los hombres cumplía con el criterio de cintura utilizado en la definición de SM(41).
La alta prevalencia de SM en esquizofrénicos se ha vinculado a sus hábitos de alimentación, con elevada ingesta de comidas(42). También puede contribuir a la alta prevalencia de SM en estos pacientes el uso de medicación antipsicótica, que tiene efectos adversos sobre distintos componentes del SM, (como se muestra en la tabla 2, tomado del Consenso 2004 de ADA/APA), lo cual obliga al control de estos efectos cuando se utiliza tal medicación(43).
Se ha encontrado una elevada prevalencia de SM en pacientes esquizofrénicos en Suecia: 34,6%; la prevalencia del SM se asoció con el uso de clozapina: 48% de los pacientes tratados con este fármaco tenían criterios de SM(44).
Por otra parte, los factores psicológicos parecen asociarse con el riesgo de SM. En una cohorte de 425 mujeres controladas durante 7,4 años, la prevalencia de SM fue mayor entre quienes tenían niveles elevados de depresión, tensión e ira; a su vez, quienes cumplían con criterios de SM al ingreso, tuvieron más ansiedad e ira al fin del período de seguimiento(45).
El síndrome metabólico y otras patologías
El SM ha sido vinculado a otras múltiples patologías, como aumento de la presión intraocular(46), cáncer(47,48), síndrome de disnea obstructiva del sueño(49), enfermedad renal(50,51), disfunción eréctil(52).
¿Qué predice el síndrome metabólico?
Enfermedad cardiovascular, cardiopatía isquémica y diabetes
En la tabla 3 se presentan los riesgos relativos ajustados por edad, para ambos sexos y distintos eventos, en un seguimiento a ocho años en el estudio de Framingham(31).
Resulta evidente que a mediano plazo, el mayor valor predictivo del SM es para la diabetes; naturalmente, a largo plazo la propia presencia de diabetes deberá tener su incidencia en la producción de enfermedad cardiovascular y cardiopatía isquémica.
En el estudio Hoorn, la presencia de SM en los hombres duplicó el riesgo de sufrir enfermedad cardiovascular o muerte por toda causa; en mujeres, también se duplicó el riesgo de enfermedad cardiovascular, pero el riesgo de muerte por toda causa aumentó sólo 18%(32).
El valor predictivo de los distintos componentes es diferente para los distintos eventos. En el estudio Framingham el máximo valor predictivo de algún componente en cuanto a la predicción de cualquier consecuencia, es el de la alteración del metabolismo glucídico en cuanto a predicción de diabetes; la presencia del componente glucídico aumentó 12,5% el riesgo de diabetes(31).
En un estudio realizado en Inglaterra, con un seguimiento de 20 años, la presencia de SM implicó un aumento de 64% del riesgo de enfermedad coronaria, de 61% de ataque cerebrovascular y de 257% (RR=3,57) de diabetes. Las personas que no presentaban al inicio ninguno de los componentes del SM tuvieron a 20 años una incidencia de 11,9% de enfermedad cardiovascular o diabetes, en tanto que quienes tenían tres componentes tuvieron una incidencia de 31,2% y quienes tenían los cinco componentes, 40,8%. El SM fue mejor predictor de diabetes que de cardiopatía isquémica. Inversamente, el score Framingham fue mejor predictor de cardiopatía isquémica y ataque cerebrovascular que el SM(53).
En un seguimiento a largo plazo (18.4 años) en 10.950 hombres incluidos en el Multiple Risk Factor Intervention Trial (MRFIT), el hazard ratio (HR) ajustado de los pacientes con SM en relación al de los pacientes sin SM fue 1,21 (IC de 95% 1,13-1,29) para mortalidad total, 1,49 (1,35-1,64) para mortalidad cardiovascular y 1,51 (1,34-1,70) para mortalidad coronaria. Los componentes más fuertemente predictores fueron glucosa elevada, HR = 1,54 (1,34-1,78) y bajo colesterol HDL, HR = 1,45 (1,17-1,54); se observó una potenciación de riesgo con tabaquismo y colesterol LDL elevado llegando a un HR de 2,11 (1,32-3,38) en quienes tenían SM y ambos factores de riesgo(54).
Enfermedad cerebrovascular
Además de los datos presentados en el párrafo previo, en un estudio llevado a cabo en Japón, el SM se asoció con infarto cerebral, con un OR de 3,08. Entre los componentes individuales del SM, la obesidad central, la hipertensión arterial y la diabetes resultaron factores predictores independientes, luego de un ajuste por edad y tabaquismo(55).
En un estudio realizado en Corea, evaluando con resonancia magnética a 1.588 sujetos neurológicamente sanos, se encontró que 88 (5,5%) tenían al menos un infarto cerebral silente. El OR del SM resultó ser de 2,18 (IC de 95%, 1,38 a 3,44); entre los componentes del SM, la presión arterial elevada (OR 3,75; IC de 95%, 2,05 a 6,85) y la alteración glucídica (OR 1.74; IC de 95%, 1,.08 a 2,80) fueron los más fuertemente asociados con los infartos(56).
En suma: el SM, a mediano plazo, es un fuerte predictor de diabetes, y en menor grado, de complicaciones cardiovasculares. Naturalmente, el desarrollo de diabetes, considerada como un equivalente de enfermedad cardiovascular en la estimación de riesgos, seguramente deberá tener su repercusión en las complicaciones cardiovasculares a largo plazo.
Manejo del síndrome metabólico
La IDF(7) recomienda las siguientes medidas:
A) Medidas higiénico dietéticas
Las medidas higiénico dietéticas constituyen la primera estrategia del tratamiento del SM para la prevención de las complicaciones cardiovasculares y de la diabetes, y resultan ineludibles, aun cuando ulteriormente se implementen otras medidas. Se recomienda como manejo primario del SM la promoción de estilos de vida saludables, que incluyen:
1) una moderada restricción calórica (para lograr una pérdida de peso de 5%-10% del peso inicial en el primer año),
2) un incremento moderado de la actividad física,
3) cambios en la composición de la dieta.
B) Tratamiento farmacológico
Las medidas farmacológicas, en ausencia de una etiopatogenia definitivamente aceptada, que por lo tanto pudiera justificar un tratamiento específico si éste existiera, deben orientarse al control de los distintos componentes del SM que estén presentes.
Orientadas al control del metabolismo glucídico
Existen indicios, y en algunos casos evidencias, de que los fármacos que reducen la resistencia a la insulina (en particular metformina y tiazolidindionas: pio y rosiglitazona) y otros fármacos tales como el acarbose y el orlistat, retardan el desarrollo de diabetes y reducen los riesgos cardiovasculares del SM.
Orientadas al control del metabolismo lipídico
Los objetivos son:
1) Disminuir los niveles de triglicéridos (conjuntamente con los de ApoB y colesterol no-HDL).
2) Aumentar niveles de colesterol HDL.
3) Reducir los niveles de colesterol LDL (si bien el LDL no se incluye como componente del SM en ninguna de las definiciones, niveles elevados de colesterol LDL incrementan el riesgo de los pacientes con SM).
Las opciones terapéuticas son:
1) Fibratos (agonistas PPAR a).
2) Estatinas, para lograr las metas fijadas por el ATPIII para el colesterol LDL y el colesterol no-HDL.
3) La asociación de fibratos y estatinas es capaz de provocar efectos adversos, que deben ser vigilados.
Existen expectativas acerca de los beneficios que pudieran derivar del uso de nuevos agonistas PPAR, con efectos a, como los fibratos, y efectos g, como las tiazolidindionas, actuando simultáneamente sobre los metabolismos lipídico y glucídico. Recientemente fue aprobado por la Food and Drug Administration (FDA) el uso de muraglitazar en pacientes diabéticos. Pocas semanas después, analizando las mismas bases de datos que llevaron a la autorización del producto por la FDA, se advierte acerca del aumento de riesgo de muerte y eventos cardiovasculares mayores con su uso en pacientes diabéticos(57).
Orientadas al control de la presión arterial
La presión arterial por encima de 140/90 mmHg (en el caso de los pacientes con diabetes establecida por encima de 130/80 mmHg) debe ser tratada de acuerdo a las pautas del JNC 7(58).
Opciones:
Cualquiera de los grupos farmacológicos es eficaz en tanto sea capaz de descender los niveles de presión arterial. Algunos estudios sugieren que los pacientes diabéticos se benefician con el uso de inhibidores de la enzima conversora o con inhibidores de los receptores de la angiotensina, pero no hay evidencias definitivas de que los pacientes con SM se beneficien con el uso de algún fármaco en especial.
Orientadas al control de sobrepeso/obesidad
El documento de la IDF señala el potencial de ciertas terapias emergentes, tales como miméticos de la incretina, inhibidores de la dipeptidil peptidasa IV y de la protein tirosin fosfatasa 1B, y agentes bloqueantes de los receptores del sistema endocanabinoide en el tratamiento del SM. En particular con el rimonabant, perteneciente a esta última clase de fármacos, aún no liberado para su uso por la FDA, se han obtenido resultados promisorios en pacientes con sobrepeso/obesidad en el control del peso, el perímetro de la cintura, descenso de niveles de triglicéridos y ascenso de niveles de colesterol HDL, aumento de adiponectina, disminución de leptina y de proteína C-reactiva, disminución de insulinemia en ayunas, disminución de glucemia y de insulinemia luego de pruebas de sobrecarga glucídica, que se mantienen en plazos de 12 a 24 meses, por lo cual este fármaco aparece como una perspectiva muy promisoria en el manejo del paciente con SM(59,60).
Aun utilizando los más sofisticados y novedosos efectos farmacológicos, no debemos olvidar la importancia del compromiso del paciente en el cumplimiento de las medidas higiénico dietéticas y medicamentosas que se le indiquen. Es así que en un estudio acerca de la modificación de estilos de vida o farmacoterapia en el tratamiento de la obesidad, el mejor resultado a un año se obtuvo cuando se combinaron medidas higiénico dietéticas más farmacoterapia (en el caso sibutramina hasta 15 mg/día), pero los pacientes que perdieron más peso fueron aquellos que registraron frecuentemente su ingesta de alimentos (18,1±9,8 kg), en tanto que los que lo hacían infrecuentemente sólo perdieron 7,7±7,5 kg, p=0,04(61).
Otras recomendaciones más precisas han sido propuestas por Eckel, Grundy y Zimmet y se presentan en la tabla 4(62).
Críticas al concepto de síndrome metabólico
El documento de la American Diabetes Association y la European Association for the Study of Diabetes(2) destaca las siguientes reservas o limitaciones al concepto de SM:
1) Los criterios son ambiguos o incompletos. Las bases racionales para establecer los umbrales de los distintos componentes están mal definidas.
2) Es cuestionable el valor de incluir a la diabetes en la definición.
3) Es incierto el papel de la resistencia a la insulina como la etiología unificadora.
4) No existen bases claras para incluir o excluir otros factores de riesgo cardiovascular.
5) El valor del riesgo cardiovascular es variable y depende de los factores de riesgo específicos que estén presentes.
6) El riesgo cardiovascular asociado con el "síndrome" parece no ser mayor que la suma de sus partes.
7) El tratamiento del "síndrome" no es diferente del tratamiento de cada uno de sus componentes.
8) El valor médico del diagnóstico del "síndrome" no es claro.
Las reacciones ante estos cuestionamientos no han sido tan virulentas que podía esperarse, y aparecen, con las respuestas de los autores, en el número de enero de 2006 de Diabetes Care. Es interesante relatarlas porque ponen de manifiesto cuál es la idea que tienen los distintos autores acerca de la utilidad del SM. Giugliano y Esposito lamentan la inclusión en el SM de pacientes con patologías definidas (tales como diabetes, dislipidemias, hipertensión arterial y obesidad francas) y que, por lo tanto, exigen tratamientos específicos, en vez de limitar la inclusión en el SM a pacientes con alteraciones menores(63); solamente estos últimos pacientes se beneficiarían de una consideración especial por parte de sus médicos, que no recibirían si no fueran etiquetados como portadores del sindrome: "es más fácil forzar a un paciente etiquetado (con un síndrome puro) a que cumpla los consejos acerca de cambios de vida, que a un paciente no etiquetado, con uno o más factores de riesgo en valores límites"(63). Para Citrome y colaboradores la utilidad del concepto de SM radica pragmáticamente en su valor educacional para los médicos prácticos, especialmente para los psiquiatras, que atienden a pacientes con riesgos de diabetes y enfermedades cardiovasculares, y en quienes la medicación psiquiátrica puede aumentar los riesgos; asumen que es difícil que los psiquiatras calculen el riesgo cardiovascular por el score de Framingham(64). Cheta lamenta que no se haya prestado suficiente atención al rol de la obesidad abdominal, y propone el término "síndrome de obesidad central" como sustituto del nombre del SM(65). Psaty y colaboradores concuerdan con que es prematuro introducir las definiciones corrientes del SM en la práctica clínica o en la práctica de la salud pública, y que los clínicos deben estar alertas para tratar adecuadamente los factores de riesgo individuales, muchos de los cuales mejoran con medidas no farmacológicas, tales como dieta, pérdida de peso y ejercicio(66). En su respuesta, los autores manifiestan sus dudas acerca de que sea útil una etiqueta ominosa para lograr la adhesión de los pacientes a las recomendaciones que se les formulen, y que independientemente de lo que se piense acerca de la etiología, definición o propósito del SM, sigue siendo crucial el control de todos los factores de riesgo cardiovascular(67).
Por otra parte, se cuestiona el carácter dicotómico de la inclusión de los componentes del SM, cuando en realidad son variables con un riesgo reconocidamente progresivo y continuo, y el hecho de no considerar, en la predicción de eventos cardiovasculares, a probados factores de riesgo, tales como el tabaquismo y niveles de colesterol LDL. También se ha señalado el riesgo de que los médicos no jerarquicen adecuadamente la presencia aislada de uno o dos de factores de riesgo (y, por lo tanto, no se satisfaga el criterio diagnóstico de SM), y no se tomen las medidas que correspondería adoptar.
Conclusiones
Aunque no existan evidencias acerca de su identidad etiopatogénica, aunque persisten dudas acerca de que el SM como entidad sea capaz de predecir eventos cardiovasculares futuros con mayor potencia que la que deriva de la consideración aislada de sus componentes individuales, y si en definitiva su identificación y su tratamiento mejoran la evolución de los pacientes con esta constelación de factores de riesgo, es evidente la fuerza con la que ha irrumpido en los últimos años, al punto de constituirse en una vedette bibliográfíca que interesa a diversas ramas de la medicina y la biología. Creemos que se acepte o no su identidad, el hecho de haber difundido de tal forma la noción de los riesgos derivados de la presencia de estos factores tan prevalentes ha permitido que la comunidad médica y aun la población general advierta la necesidad de controlarlos y de esa forma mejorar las expectativas de una vida saludable; esto es particularmente importante en momentos en que se reconoce un aumento de la prevalencia de diversos factores de riesgo, en particular la obesidad y la diabetes. Seguramente existen pocos antecedentes de tal penetración de conceptos en el conocimiento médico que afecte a grupos tan numerosos de población en todas las regiones del mundo.
En mi familia circula la anécdota de un almacenero que estaba cansado de que una clienta llevara mercadería fiada que nunca pagaba. En cierta ocasión, ella le preguntó cuánto costaba un melón, y él le pidió un precio exorbitante, de todos modos, la clienta decidió llevarse el melón. El almacenero masculló: "pagarlo, no lo pagarás, pero bien caro que te lo llevás". Con el SM pasa algo parecido: cierto, no será, pero bien útil que resulta.
Summary
The metabolic syndrome (SM) is an entity that has been observed since 30 years ago but has increasingly become protagonist because of its prevalence and capacity to predict diabetes and heart diseases risks. It has been called using different denomination and its definition has also changed; we define SM as the International Diabetes Federation does it. Although its proper nature has been questionned, SM is a popular concept that has been growing in the medical and popular fields. Definitions, ethiopatogenia, prevalence and predictor capacity, management guidelines are discussed in this paper.
Résumé
Le syndrome métabolique (SM) est une entité qui a commencé à être tenue en compte il y a 30 ans environ et qui adopte de plus en plus de protagonisme étant donné sa prévalence et sa capacité pour prédire des risques liés au diabète et aux maladies cardiovasculaires. Il a eu de différentes nominations et définitions, parmi lesquelles on propose d’adopter celle de l’International Diabetes Federation. Récemment, on a mis en question l’ utilité et la nature du SM. Cependant, il apparaît fréquemment dans la littérature médicale et sa conception s’est vue popularisée au domaine médical et parmi la population générale; voilà pourquoi on croit pertinent de réviser les définitions proposées, l’étiopathogénie, la prévalence, sa capacité de prédiction des risques, les recommandations pour le traitement des patients avec SM et les mises en question de sa valeur.
Bibliografía
1. Reaven GM. Banting Lecture 1988: role of insulin resistance in human disease. Diabetes 1988; 37: 1595-607.
2. Kahn R, Buse J, Ferranini E, Stern M. The Metabolic Syndrome: time for a critical appraisal: joint statement from the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care 2005; 28: 2289-304.
3. Greenland P. Critical questions about the metabolic syndrome. Circulation 2005; 112: 3675-6.
4. Reaven G. Insulin resistance, type 2 diabetes mellitus, and cardiovascular disease: the end of the beginning. Circulation 2005; 112: 3030-32.
5. Alberti KG, Zimmet PZ. Definition, diagnosis and classification of diabetes mellitus and its complications. Part 1: diagnosis and classification of diabetes mellitus provisional report of a WHO consultation. Diabet Med 1998;15: 539-53.
6. National Cholesterol Education Program (NCEP). Third report of the National Cholesterol Education Program (NCEP) expert panel on detection, evaluation, and treatment of high blood cholesterol in adults (Adult Treatment Panel III). Final report. Circulation 2002; 106: 3143-421.
7. International Diabetes Federation. The IDF consensus worldwide definition of the metabolic syndrome. Bruselas: IDF, 2005 <http://www.idf.org/webdata/docs/MetS_def_ FINAL.pdf>. (consulta 16/1/06)
8. Grundy SM, Cleeman JI, Daniels SR, Donato KA, Eckel RH, Franklin BA, et al. Diagnosis and Management of the Metabolic Syndrome: an American Heart Association/National Heart, Lung, and Blood Institute Scientific Statement. Circulation 2005; 112: 2735-52.
9. Reaven G. Metabolic Syndrome. Pathophysiology and implications for management of cardiovascular disease. Circulation 2002; 106: 286.
10. Empana P, Ducimetiere P, Charles MA, Jouven X. Sagittal abdominal diameter and risk of sudden death in asymptomatic middle-aged men: The Paris Prospective Study I. Circulation 2004; 110: 2781-5.
11. Yusuf S, Hawken S, Ôunpuu S, Bautista L, Franzosi MG, Commerford P, et al. Obesity and the risk of myocardial infarction in 27.000 participants from 52 countries: a case-control study. Lancet 2005; 366: 1640-9.
12. Kragelund C, Omland T. A farewell to body-mass index? Lancet 2005; 366: 1589-91.
13. Matsuzawa Y, Funahashi T, Kihara S, Shimomura I. Adiponectin and metabolic syndrome. Arterioscler Thromb Vasc Biol 2004; 24: 29-33.
14. Hoffstedt J, Arvidsson E, Sjolin E, Wåhlen K, Arner P. Adipose tissue adiponectin production and adiponectin serum concentration in human obesity and insulin resistance. J Clin Endocrinol Metab 2004; 89: 1391-6.
15. Klein S, Fontana L, Young VL, Coggan AR, Kilo C, Patterson BW, et al. Absence of an effect of liposuction on insulin action and risk factors for coronary heart disease. N Eng J Med 2004; 350: 2549-57.
16. Thörne A, Lönnqvist F, Apelman J, Hellers G, Arner P. A pilot study of long-term effects of a novel obesity treatment: omentectomy in connection with adjustable gastric banding. Int J Obes Relat Metab Disord. 2002; 26: 193-9.
17. Maeda K, Okubo K, Shimomura I, Mizuno K, Matsuzawa Y, Matsubara K. Analysis of expression profile of genes in the human adipose tissue. Gene 1997; 190: 227-35.
18. Dandona P, Aljada A, Chaudhuri A, Mohanty P, Garg R. Metabolic syndrome: a comprehensive perspective based on interactions between obesity, diabetes, and inflammation. Circulation 2005; 111: 1448-54.
19. Florez H, Castillo-Florez S, Mendez A, Casanova-Romero P, Larreal-Urdaneta C, et al. C-reactive protein is elevated in obese patients with the metabolic syndrome. Diabetes Res Clin Pract 2006; 71: 92-100. Epub 2005 Jul 5.
20. Ford ES, Ajani UA, Mokdad AH. The metabolic syndrome and concentrations of C-reactive protein among U.S. youth. Diabetes Care 2005; 28: 878-81.
21. Hoekstra T, Geleijnse JM, Schouten EG, Kok FJ, Kluft C. Relationship of C-reactive protein with components of the metabolic syndrome in normal-weight and overweight elderly. Nutr Metab Cardiovasc Dis 2005; 15: 270-8.
22. Hingorani A, Humphries S. Nature’s randomised trials. Lancet 2005; 366: 1906-8.
23. Timpson NJ, Lawlor DA, Harbord RM, Gaunt TR, Day IN, Palmer LJ, et al. C-reactive protein and its role in metabolic syndrome: mendelian randomisation study. Lancet 2005; 366: 1954-9.
24. Nieuwdorp M, Stroes ES, Meijers JC, Buller H. Hypercoagulability in the metabolic syndrome. Curr Opin Pharmacol 2005; 2: 155-9.
25. Kohler HP. Insulin resistance syndrome: interaction with coagulation and fibrinolysis. Swiss Med Wkly 2002; 132: 241-52.
26. Schettini C, Schewdt E, Moreira V, Mogdasy C, Chávez L, Bianchi M, et al. Prevalencia del síndrome metabólico en una población adulta. Rev Urug Cardiol 2004; 19: 19-28.
27. Cameron AJ, Shaw JE, Zimmet PZ. The metabolic syndrome: prevalence in worldwide populations. Endocrinol Metab Clin North Am 2004; 33: 351-75.
28. Pisabarro R, Irrazábal E, Recalde A. Primera encuesta nacional de sobrepeso y obesidad (ENSO I). Rev Méd Urug 2000; 16(1): 31-8.
29. Pisabarro R, Recalde A, Irrazábal E, Chaftare Y. ENSO niños I: primera encuesta nacional de sobrepeso y obesidad en niños uruguayos. Rev Méd Urug 2002; 18(3): 244-50.
30. Bianchi M, Schwedt E, Moreira V, Schettini C, Sandoya E, Senra H. Hipertensión arterial: prevalencia, tratamiento y control en 1995-1998 y en 1999-2003. Rev Urug Cardiol 2003; 18: 114.
31. Dekker JM, Girman C, Rhodes T, Nijpels G, Stehouwer CD, Bouter LM, et al. Metabolic syndrome and 10-year cardiovascular disease risk in the Hoorn Study. Circulation 2005; 112: 666-73.
32. Wilson PW, D’Agostino RB, Parise H, Sullivan L. Metabolic syndrome as a precursor of cardiovascular disease and type 2 diabetes mellitus. Circulation 2005; 112: 3066-72.
33. Malik S, Wong ND, Franklin SS, Kamath TV, L’Italien GJ, Pio JR, et al. Impact of the metabolic syndrome on mortality from coronary heart disease, cardiovascular disease, and all causes in United States adults. Circulation 2004; 110: 1245-50.
34. Serra P, Gutiérrez M, Fernández C, Tambucho P, Rauschert M, Martín L, et al. Estudio de prevalencia de Síndrome Metabólico según ATPIII e IDF en población diabética tipo 2 asistida en la policlínica de Endocrinología y Metabolismo del Hospital de Clínicas (2002-2005). Poster presentado en el Congreso Uruguayo de Diabetología, 4. (Montevideo, 28-30 julio, 2005).
35. Ford ES, Giles WH, Dietz WH. Prevalence of the metabolic syndrome among US adults: findings from the third National Health and Nutrition Examination Survey. JAMA 2002; 287: 356-9.
36. Weiss R, Dziura J, Burgert TS, Tamborlane WV, Taksali SE, Yeckel CW, et al. Obesity and the metabolic syndrome in children and adolescents. N Engl J Med 2004; 350: 2362-74.
37. Carr MC. The emergence of the metabolic syndrome with menopause. J Clin Endocrinol Metab 2003; 88: 2404-11.
38. Ehrmann DA, Liljenquist DR, Kasza K, Azziz R, Legro RS, Ghazzi MN. Prevalence and predictors of the metabolic syndrome in women with polycystic ovary syndrome. J Clin Endocrinol Metabolis. 2006 Jan;91(1): 48-53. Epub 2005 Oct 25.
39. Dokras A, Bochner M, Hollinrake E, Markham S, Vanvoorhis B, Jagasia DH. Screening women with polycystic ovary syndrome for metabolic syndrome. Obstet Gynecol 2005; 106: 131-7.
40. Citrome L. Metabolic syndrome and cardiovascular disease. J Psychopharmacol 2005; 19: S84-93.
41. McEvoy JP, Meyer JM, Goff DC, Nasrallah HA, Davis SM, Sullivan L, et al. Prevalence of the metabolic syndrome in patients with schizophrenia: baseline results from the Clinical Antipsychotic Trials of Intervention Effectiveness (CATIE) schizophrenia trial and comparison with national estimates from NHANES III. Schizophrenia Res 2005; 80: 19-32.
42. Strassnig M, Brar JS, Ganguli R. Nutritional assessment of patients with schizophrenia: a preliminary study. Schizophr Bull 2003; 29: 393-7.
43. American Diabetes Association, American Psychiatric Association, American Association of Clinical Endocrinologists, North American Association for the Study of Obesity. Consensus development conference on antipsychotic drugs and obesity and diabetes. Diabetes Care 2004; 2: 596-601.
44. Hagg S, Lindblom Y, Mjorndal T, Adolfsson R. High prevalence of the metabolic syndrome among a Swedish cohort of patients with schizophrenia. Int Clin Psychopharmacol 2006; 21: 93-8.
45. Raikkonen K, Matthews KA, Kuller LH. The relationship between psychological risk attributes and the metabolic syndrome in healthy women: antecedent or consequence? Metabolism 2002; 51: 1573-7.
46. Oh SW, Lee S, Kim DJ. Elevated intraocular pressure is associated with insulin resistance and metabolic syndrome. Diabetes Metab Res Rev 2005; 21: 434-40.
47. Sinagra D, Amato C, Scarpilta AM, Brigandi M, Amato M, Saura G, et al. Metabolic syndrome and breast cancer risk. Eur Rev Med Pharmacol Sci 2002; 6: 55-9.
48. Laukkanen JA, Laaksonen DE, Niskanen L, Pukkala E, Hakkarainen A, Salonen JT. Metabolic syndrome and the risk of prostate cancer in Finnish men: a population-based study. Cancer Epidemiol Biomarkers Prev 2004; 13: 1646-50.
49. Coughlin SR, Mawdsley L, Mugarza JA, Calverley PM, Wilding JP. Obstructive sleep apnoea is independently associated with an increased prevalence of metabolic syndrome. Eur Heart J 2004; 25:735-41.
50. Tuttle KR. Renal manifestations of the metabolic syndrome. Nephrol Dial Transplant 2005; 20: 861-4.
51. Tanaka H, Shiohira Y, Uezu Y, Higa A, Iseki K. Metabolic syndrome and chronic kidney disease in Okinawa, Japan. Kidney Int 2006; 69: 369-74.
52. Esposito K, Giugliano F, Martedi E, Feola G, Marfella R, D’Armiento M, et al. High proportions of erectile dysfunction in men with the metabolic syndrome. Diabetes Care 2005; 28: 1201-3.
53. Wannamethee GS, Shaper AG, Lennon L, Morris RW. Metabolic Syndrome vs Framingham risk score for prediction of coronary heart disease, stroke, and type 2 diabetes mellitus. Arch Inter Med 2005; 165: 2644-50.
54. Eberly LE, Prineas R, Cohen JD, Vazquez G, Zhi X, Neaton JD, et al. Metabolic syndrome: risk factor distribution and 18-year mortality in the Multiple Risk Factor Intervention Trial. Diabetes Care 2006; 29(1): 123-30.
55. Kawamoto R, Tomita H, Oka Y, Kodama A. Metabolic syndrome as a predictor of ischemic stroke in elderly persons. Intern Med 2005; 44: 922-7.
56. Kwon H, Kim MJ, Lee S, Choi SH, Oh B, Yoon B. Metabolic syndrome as an independent risk factor of silent brain infarction in healthy people. Stroke 2006 Feb; 37(2): 466-70.
57. Nissen SE, Wolski K, Topol EJ. Effect of Muraglitazar on death and major adverse cardiovascular events in patients with type 2 diabetes mellitus. JAMA 2005; 294: 2581-6.
58. Chobanian AV, Bakris GL, Black HR, Cushman WC, Green LA, Izzo JL Jr, et al. The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure: the JNC 7 Report. JAMA 2003; 289: 2560-72.
59. Van Gaal LF, Rissanen AM, Scheen AJ, Ziegler O, Rössner S, RIO-Europe Study Group. Effects of the cannabinoid-1 receptor blocker rimonabant on weight reduction and cardiovascular risk factors in overweight patients: 1-year experience from the RIO-Europe study. Lancet 2005; 365: 1389-97.
60. Després JP, Golay A, Sjöström L. Effects of Rimonabant on metabolic risk factors in overweight patients with dyslipidemia. N Engl J Med 2005; 353: 2121-34.
61. Wadden TA, Berkowitz RI, Womble LG, Sarwer DB, Pelan S, Cato RK, et al. Randomized Trial of Lifestyle Modification and Pharmacotherapy for Obesity. N Engl J Med 2005; 353: 2111-20.
62. Eckel RH, Grundy SM, Zimmet PZ. The metabolic syndrome. Lancet 2005; 365: 1415-28.
63. Giugliano D, Esposito K. The metabolic syndrome: time for a critical appraisal, joint statement from the American Diabetes Association and the European Association for the Study of Diabetes, response to Kahn et al. Diabetes Care 2006; 29: 175-6.
64. Citrome L, Holt RI, Dinan TG. The metabolic syndrome: time for a critical appraisal: joint statement from the American Diabetes Association and the European Association for the Study of Diabetes: response to Kahn et al. Diabetes Care 2006; 29: 176.
65. Cheta DM. The metabolic syndrome: time for a critical appraisal, joint statement from the American Diabetes Association and the European Association for the Study of Diabetes, response to Kahn et al. Diabetes Care 2006; 29: 176-7.
66.Psaty BM, Lumley T, Furberg CD. The metabolic syndrome: time for a critical appraisal, joint statement from the American Diabetes Association and the European Association for the Study of Diabetes, response to Kahn et al. Diabetes Care 2006; 29: 177.
67.Kahn R, Buse J, Ferrannini E, Stern M. The metabolic syndrome: time for a critical appraisal, joint statement from the American Diabetes Association and the European Association for the Study of Diabetes, response to Citrome el al, Giugliano and Esposito, Cheta, and Psaty el al. Diabetes Care 2006; 29: 177-8.