Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Revista Médica del Uruguay
versión impresa ISSN 0303-3295versión On-line ISSN 1688-0390
Rev. Méd. Urug. vol.22 no.1 Montevideo mar. 2006
Unidad de dolor agudo posoperatorio.
Casuística del Hospital de Clínicas
Dres. José Saralegui*, Mario Balverde†,
William Baptista‡, Guzmán Amonte‡, Ana Lagomarsino‡,
Alejandra Bounous‡, Marcela Cerizola‡, Gisella Fernández‡, Mª Eugenia García‡,
Laura Illescas‡, Silvia Requelme‡, Diego Sarasúa‡
Cátedra y Departamento de Anestesiología. Hospital de Clínicas. Facultad de Medicina. Montevideo, Uruguay. Universidad de la República
Resumen
El dolor agudo posoperatorio tiene una alta prevalencia y las unidades de dolor agudo han demostrado ser la mejor forma de tratarlo.
Se presenta la casuística de la primera unidad del país, que funciona en el Departamento de Anestesiología del Hospital de Clínicas.
Se analizan en forma prospectiva 617 pacientes quirúrgicos, evaluando la incidencia e intensidad del dolor mediante la escala numérica análoga (ENA).
De acuerdo a la intensidad del dolor se aplicaron protocolos farmacológicos, que se inician desde el intraoperatorio: dolor leve: antiinflamatorios no esteroideos (AINEs); dolor moderado: AINEs más opiode débil; dolor severo: opiode fuerte. Se previó la colocación de catéter peridural lumbar o torácico en la cirugía abdominal mayor o torácica.
Al ingreso a sala de recuperación posanestésica (SRPA) hubo una incidencia de dolor de 44%: 11% dolor leve, 15% moderado y 18% severo.
Luego del ajuste individualizado de la analgesia, se registró una disminución significativa de la incidencia (21%) y severidad del dolor (20,7% dolor leve y 0,3% moderado).
A las 24 horas en sala de internación se observa un aumento de la incidencia del dolor en sus tres categorías (leve 27%, moderado 11% y severo 3%).
555 pacientes (90%) fueron dados de alta a las 24 horas, 41 (7%) a las 48 horas y 21 (3%) a las 72 horas de la Unidad de Dolor Agudo (UDA).
La UDA permitió dar una mejor solución al dolor posoperatorio, uno de los aspectos que más afectan la calidad de la recuperación.
Palabras clave: DOLOR POSOPERATORIO - terapia.
CLÍNICAS DE DOLOR.
ANALGESIA - métodos.
* Profesor Agregado de Cátedra de Anestesiología.
† Profesor Adjunto de Cátedra de Anestesiología.
‡ Residentes de Anestesiología.
Correspondencia: Dr. José Saralegui.
Hospital de Clínicas. Av Italia s/n. Montevideo, Uruguay
E-mail: jsaraleg@hc.edu.uy
Recibido: 10/5/05.
Aceptado: 9/1/06.
Introducción
El dolor agudo posoperatorio tiene una alta prevalencia y a pesar de los avances logrados en los últimos años no es adecuadamente aliviado tanto en nuestro medio como en el extranjero(1-3).
Se admite que entre las barreras que se oponen al correcto tratamiento analgésico la más importante es la actitud del profesional, por deficiencias en el conocimiento, o de la organización, que impiden la aplicación correcta de los recursos terapéuticos disponibles(4).
El dolor no tratado aumenta la morbilidad posoperatoria, prolonga la estadía, aumenta los costos y afecta en forma negativa la calidad del cuidado anestésico(5).
Hoy día las unidades de tratamiento del dolor agudo han demostrado ser en todo el mundo la mejor forma de tratar el dolor posoperatorio(6,7).
La Cátedra de Anestesiología del Hospital de Clínicas crea la primera unidad del país para optimizar el uso de las técnicas farmacológicas tradicionales y las técnicas invasivas (analgesia controlada por el paciente, analgesia peridural) en todos los pacientes quirúrgicos.
El objetivo del presente trabajo es mostrar los resultados de esta experiencia inicial y servir de estímulo en el desarrollo de otras unidades para disminuir la morbimortalidad y mejorar el confort de los pacientes y la satisfacción de los anestesiólogos.
Material y método
Se analizaron en forma prospectiva 617 pacientes quirúrgicos del Hospital de Clínicas tratados por la Unidad de Dolor Agudo (UDA) desde su inauguración (julio de 2004) hasta enero de 2005.
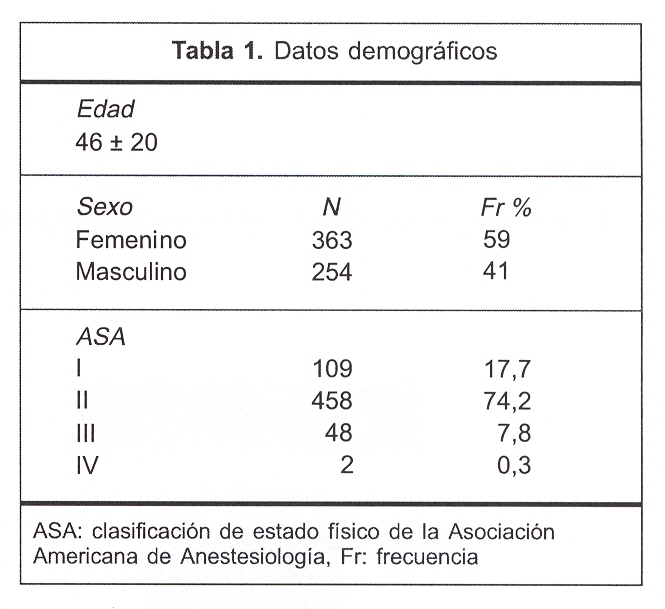
En la tabla 1 se muestran los datos demográficos de la población asistida, que incluye edad, sexo y distribución según la clasificación de estado físico de la Asociación Americana de Anestesiología (ASA).
Se incorporó el dolor como quinto signo vital y se lo evaluó mediante la escala numérica análoga (ENA) de 10 puntos, al ingreso, durante la estadía y al alta de la SRPA, y en la visita a sala de internación en las primeras 24-72 horas. Se considera leve un ENA de 1-3 puntos, moderado de 4-6 puntos y severo ³ 7 puntos, siendo 0 ausencia de dolor.
Se excluyeron los pacientes que por su condición o por el procedimiento quirúrgico al que fueron sometidos eran incapaces de comunicarse con el evaluador.
En sala de recuperación posanestésica (SRPA) en forma horaria se realizó la evaluación del ENA y los controles vitales habituales (presión arterial, frecuencia respiratoria, conciencia, saturometría de pulso y temperatura). Los controles en los pacientes se continúan en sala de internación por 48 horas en los casos de protocolos Nos 1, 2 y 3 y por 72 horas en los protocolos Nos 4 y 5.
El plan asistencial comienza en el preoperatorio con la educación del paciente en la comprensión de la escala de evaluación del dolor y premedicación si es necesaria, luego continua con la analgesia intraoperatoria. Finalmente, en el posoperatorio se aplica el protocolo de analgesia seleccionado para dicho paciente.
Los protocolos establecidos se asignan, entonces, en todos los pacientes de acuerdo a la intensidad del dolor previsto (protocolo 1: cirugía superficial, protocolo 2: cirugía intraabdominal, infraumbilical no mayor, de cuello y cara, protocolo 3: cirugía abdominal mayor [excepto las del protocolo 5], neurocirugía, cirugía urológica) comenzando 20 minutos antes del final del procedimiento quirúrgico el protocolo Nº 1 antiinflamatorios no esteroideos (AINEs) para dolor leve:
a) Ketoprofeno 100 mg intravenoso diluidos en 100 ml de suero fisiológico (máximo 300 mg día).
b) Dipirona 1 g intravenosa lento (máximo 4 g día) a repetir cada 8-6 horas.
Protocolo Nº 2: para dolor moderado, se agrega a los AINEs opiáceos débiles:
a) Tramadol 100 mg diluidos en 100 ml de suero fisiológico a pasar en 10 minutos, a repetir la dosis cada ocho horas (máximo 400 mg día).
b) Dextropropoxifeno 38 mg/dipirona 1 g en 100 ml de suero fisiológico, a repetir cada ocho horas (máximo 152 mg/4 g día).
Protocolo Nº 3 para dolor severo, se agrega a los AINEs opiáceos mayores: morfina 0,05 mg/kg intravenosa previo a finalizar la cirugía. No pasar de 3 mg intravenoso total. Luego del despertar, mantenimiento con 1 a 2 mg intravenoso en bolo repitiendo cada 10 minutos hasta lograr analgesia o efectos secundarios. Continuar con 1 mg/hora hasta que ENA sea igual o menor a 3.
En la cirugía torácica se prevé utilizar el protocolo Nº 4: analgesia peridural torácica: dosis inicial de bupivacaína a 0,25% 6-8 ml más fentanyl 50 mg. Mantenimiento por infusión continua de bupivacaína a 0,125% más fentanyl 5 mg/ml, comenzando a 6 ml/hora (máximo 15 ml/hora) o en bolos intermitentes de bupivacaína a 0,125% 8 ml más 50 mg de fentanyl cada seis horas.
En cirugías con incisión xifopúbica, boca de horno, cistoprostatectomía radical, vulvectomía con vaciamiento ganglionar, se utiliza el protocolo Nº 5: analgesia peridural lumbar, con dosis inicial y de mantenimiento similares a las del catéter torácico.
Se continúa la analgesia en SRPA y en sala de internación ajustando la selección del protocolo según la intensidad del dolor.
Se prevén rescates analgésicos en los protocolos Nos 1, 2 y 3 con morfina 1-2 mg intravenosa cada 10 minutos hasta lograr analgesia. Y para los protocolos Nos 4 y 5 analgesia complementaria con AINEs en forma continua o intermitente, con ketoprofeno o dipirona intravenosa.
La asistencia, las 24 horas del día de la SRPA, está a cargo de anestesiólogos Grado 2 (asistentes), residentes de anestesiología y personal de enfermería. En las salas de internación es valorado por personal de enfermería, que cumple las indicaciones de analgesia realizadas por la UDA durante la visita diaria, hasta el alta de la unidad de dolor agudo.
En las tablas 2, 3 y 4 se muestra el tipo de la cirugía, la técnica anestésica y los fármacos analgésicos utilizados como plan multimodal de tratamiento respectivamente.
Se excluyó el uso de AINEs en ulcus gastroduodenal, enfermedad renal, discrasia sanguínea, hipovolemia e hipersensibilidad a los fármacos (en caso de protocolo 1 pasó a protocolo 2).
De forma similar se contraindican los opiáceos: insuficiencia respiratoria, asociación a depresores del sistema nervioso central, hepatopatía severa, insuficiencia renal severa e hipersensibilidad a los fármacos.
Se valora el ENA y grado de sedación y se registra la aparición de complicaciones: náuseas y vómitos, prurito, retención aguda de orina (RAO), depresión de conciencia o respiratoria, alergias, epigastralgias, hipotensión arterial.
Se definió como depresión respiratoria a una frecuencia respiratoria menor a 8 por minuto. Se valora el estado de sedación mediante la escala de Ramsey: 0- despierto, 1-somnoliento, 2- dormido fácil de despertar, 3- dormido difícil de despertar.
Se definió hipotensión arterial como la presión arterial sistólica menor de 90 mmHg o una disminución mayor de 30% de la toma inicial.
Se utilizó como criterio de alta de la SRPA un ENA £ 3.
Se registraron todos los datos en una ficha elaborada para tal fin.
Para el procesamiento de los datos se utilizó una aplicación desarrollada en el Servicio que integra herramientas de procesamiento de bases de datos de Microsoft Acces y de análisis estadístico de Microsoft Excel (MS Office, Windows 98).
Para el análisis de las categorías de la intensidad del dolor (leve, moderado, severo) al ingreso, egreso de la SRPA y a las 24 horas del posoperatorio, se utilizó el test de chi cuadrado, considerándose significativo un valor de p menor de 0,05.
Para el análisis estadístico se utilizó el software versión SPSS10.0 de SPSS Inc.
Resultados
De 866 pacientes asistidos por la unidad, se incluyeron en el estudio 617 (71%) que tenían el registro completo y que fueron evaluados durante las primeras 24 horas del posoperatorio. Los restantes pacientes tenían un registro incompleto o no fueron evaluados por causas no vinculadas al funcionamiento de la unidad.
Al ingreso a SRPA, de los 617 pacientes evaluados, 273 pacientes (44%) presentaron dolor, 114 (18%) dolor severo, 94 (15%) dolor moderado y 65 (11%) dolor leve.
Al egreso de SRPA, 79% (487) no tenían dolor y presentaban dolor leve 21% (128); tendencia que se mantiene a las 24 horas a pesar de un aumento significativo del dolor moderado (11%) y una reaparición del dolor severo (3%) (p<0,05) (tabla 5).
En la tabla 6 se presenta la frecuencia de utilización de los protocolos de anestesia.
La frecuencia de utilización de los diferentes fármacos en el perioperatorio se muestra en la tabla 7.
El tipo y frecuencia de las complicaciones de la analgesia posoperatoria se presentan en las tablas 8 y 9.
555 pacientes (90%) fueron dados de alta a las 24 horas, 41 (7%) a las 48 horas y 21 (3%) a las 72 horas (tabla 10).
Discusión
El alivio del dolor es el rol central de los anestesiólogos y más aun el vinculado a la cirugía, ya que es la única especialidad que puede aplicar tanto las técnicas farmacológicas como las intervencionistas(5-7).
Adecuándonos a las circunstancias institucionales, seleccionamos un modelo de unidad de bajo costo(8-9) utilizando recursos humanos ya existentes y especialmente formados en esta área. En el modelo multidiciplinario descripto por Ready y colaboradores(6) de alto costo, si bien la coordinación es ejercida por anestesiólogos, se debe disponer de nueva estructura y personal específico. El modelo de bajo costo permite además el desarrollo integral de la anestesiología dentro del moderno concepto de medicina perioperatoria(10).
La evaluación del dolor en el adulto se realiza a través de la escala numérica análoga, método simple, reproducible, y que no requiere recursos tecnológicos(11).
Es pequeño el porcentaje de pacientes que tuvieron dificultades en comprenderla y permite evaluar la eficacia de los diferentes protocolos.
Los protocolos farmacológicos Nos 1, 2 y 3 incorporan el concepto de analgesia preventiva, comenzando la terapéutica previo al fin de la cirugía(12).
Una revisión reciente encuentra fuertes evidencias a favor de la aplicación de analgesia perioperatoria asociada a una reducción del dolor y de los requerimientos analgésicos por disminución de la sensibilización central y periférica(12).
Se utiliza la técnica multimodal con combinación de fármacos no opioides y opioides que actuando sobre receptores y por mecanismos diferentes optimizan el efecto analgésico y disminuyen los efectos colaterales(5,7,13-15).
Los opioides fuertes (morfina) necesarios para el tratamiento del dolor moderado a severo son efectivos por vía parenteral y determinan analgesia inmediata, pero requieren controles estrictos de los pacientes(5,7,13-15).
Un trabajo anterior(16) que evalúa el dolor posoperatorio con metodología similar en la misma área del Hospital de Clínicas encontró una mayor frecuencia de dolor severo al ingreso a SRPA que la nuestra (45% versus 18%). Pensamos que estos resultados están vinculados al inicio intraoperatorio de los protocolos y al uso de opiáceos en forma racional y adecuada a cada paciente durante el intraoperatorio.
La terapia analgésica en el posoperatorio inmediato permitió un alivio significativo del dolor (44% descendió a 21%, p<0,05): 20,7% dolor leve, 0,3% dolor moderado (figura 1). A las 24 horas en sala de internación el aumento del dolor moderado y severo podría estar vinculado a una evaluación menos estrecha del dolor, carecer de recursos farmacológicos y humanos fuera de la SRPA. Características que también podrían explicar un significativo número de pacientes que no recibieron ningún protocolo (167, 27,1%) (tabla 6).
Es evidente entonces que desde la inauguración de la unidad y la aplicación de los protocolos se ha disminuido la incidencia de dolor moderado y severo.
Estos resultados alentadores se obtuvieron más con la optimización de las técnicas farmacológicas tradicionales de baja tecnología que con la incorporación de métodos invasivos costosos y de alta tecnología(15).
Sin embargo, no puede prescindirse de estas técnicas más complejas en aquellos pacientes que por las características del procedimiento quirúrgico y sus factores comórbidos se benefician de mayores grados de analgesia con menores dosis.
A este respecto, en un escaso número de pacientes se utilizó catéter peridural lumbar y torácico, que ha demostrado atenuar la incidencia y severidad de la respuesta fisiológica a la cirugía y disminuir la morbilidad posoperatoria(17).
Este análisis permite ver, además, una significativa pérdida de registro de pacientes, lo cual se puede atribuir a fallas en el funcionamiento de la unidad debidas a su reciente implementación.
Los fármacos seleccionados para la analgesia peridural fue la combinación de anestésicos locales y opioides, porque determinan una analgesia superior durante el movimiento, acompañándose a su vez de menor toxicidad(7,17).
Se incluyó ketoprofeno en los protocolos como analgésico complementario, ya que ha demostrado ser eficaz en el control del dolor posoperatorio leve y moderado sin efectos adversos(18,19).
En cuanto a estos efectos y la baja incidencia de complicaciones, seguramente son debidas al uso de AINEs en dosis apropiadas y por corto tiempo (48-72 horas)(7,13,14).
Conclusión
La Unidad de Dolor Agudo posoperatorio permitió dar una mejor solución a una experiencia subjetiva negativa de los pacientes, el dolor, que es uno de los aspectos que más afectan la calidad de la recuperación(3).
Los alentadores resultados satisfacen simultáneamente a los pacientes, al reconocerles el derecho elemental de no sufrir dolor y a los anestesiólogos, que ven mejorar el valor de su tarea (mejor calidad analgésica con costos similares o menores)(20).
Agradecimientos
A los integrantes del Departamento de Anestesiología del Hospital de Clínicas, en especial para los doctores Carlos Álvarez, Neder Beyhaut, Julio Díaz, Sergio Gutiérrez, Beatriz Noya y María Gloria Martínez, quienes elaboraron los protocolos analgésicos que se aplican.
Summary
Prevalence of post-surgery acute pain rates is high; Acute Pain Units have proved to manage it efficiently.
The paper analyzes the first Pain Unit in the country, in the Anesthetic Department in the Hospital de Clínicas.
A population of 617 surgical patients was prospectively analyzed to evaluate the incidence and intensity of pain according to an analogous numeral scale (ENA).
Pharmacological protocols were used to measure intensity of pain: mild pain: non steroids anti-inflammatory (AINEs); moderate pain: AINEs plus weak opiod; severe pain: strong opiod. Thoracic or back peridural catheter was considered for major toracic or abdominal surgery.
At recovering ward the pain incidence was 44%: mild pain = 11%, moderate = 15% and severe = 18%.
After individualized adjustment of painkillers, incidence and severity of pain significantly decreased: 21%, 20.7% = mild pain – 0.3% = moderate pain).
At 24-hour stay-in ward, incidence grew as follow: mild = 27%, moderate = 11% and severe = 3%).
Patients were discharged from the Acute Pain Unit as follow: after 24 hours, 555 (90%), after 48 hours, 41 (7%) and after 72 hours, 21 (3%).
The Acute Pain Unit had better managed post-surgical pain, an influent aspect of recovering.
Résumé
La douleur aigue post-opératoire a une haute prévalence et les services de douleur aigue ont prouvé être la meilleure façon de la traiter.
On présente ici la casuistique de la 1e unité du pays qui fonctionne au Département d’Anesthésiologie de l’Hôpital de Clinicas.
On analyse 617 patients chirurgicaux, et on évalue l’incidence et l’intensité de la douleur au moyen d’une échelle numérique analogue (ENA).
Selon l’intensité de la douleur, on a appliqué des protocoles pharmacologiques qui débutent depuis l’intra-opératoire: douleur légère: anti-inflammatoire par stéroïdes (AINEs); douleur modérée: AINEs plus opioïde faible; douleur sévère: opioïde fort. On décida le port de cathéter péridural lombaire ou toracique à la chirurgie abdominale majeure ou toracique.
En entrant à la salle de récupération post-anesthésie (SRPA) il y a eu une incidence de douleur de 44%: 11% douleur faible, 15% douleur modérée et 18% douleur sévère.
Après ajustement individualisé de l’analgésie il y eut une diminution significative de l’incidence (18,2%) et sévérité de la douleur (18% douleur légère et 0,2 modérée).
Après 24 heures en salle, on observe une augmentation de l’incidence de la douleur dans ses 3 catégories (légère 27%, modérée 11% et sévère 3%).
On a donné l’exeat à 555 patients (90%) après 24 heures, 41 (7%) après 48 heures et 21(3%) après 72 heures de l’unité de valeur aigue (UDA).
L’UDA a permis de donner une meilleure solution à la douleur post-opératoire, un des aspects qui touchent le plus la qualité de la récupération.
Bibliografía
1. Apfelbaum JL, Chen C, Mehta SS, Gan TJ. Postoperative pain experience: results from natural survey suggest postoperative pain continues to be undermanaged. Anesth Analg 2003; 97(2): 534-40.
2. Battro-Silva IT, Gutiérrez-Piquinela SE, Bacelar-Martínez N, Saralegui-Coli JA, Ozonas MM, Taramasco MY, et al. Calidad asistencial en el área de la recuperación posanestésica. Anest Analg Reanim 1996; 13: 28-39.
3. Rando K, Solla-Santos G, Gonzalo A, Sálice-González L, Lambrosquini N, Basignani-Corbo NP, et al. Evaluación de la calidad y la satisfacción de la recuperación posanestésica de los pacientes operados en el Hospital de Clínicas. Anest Analg Reanim 2003; 18: 11-8.
4. Oates JD, Snowdon SL, Jayson DW. Failure of pain relief after surgery. Attitudes of ward staff and patients to postoperative analgesia. Anaesthesia 1994; 49(9): 755-8.
5. Colvin LA, Power I. Pain management and quality in health care. Best Pract Res Clin Anaesthesiol 2001; 15(4): 633-53.
6. Ready LB, Oden R, Chadwick HS, Benedetti C, Rooke GA, Caplan R, et al. Development of anesthesiology based postoperative pain management service. Anesthesiology 1988; 68(1): 100-6.
7. Breivik H. How to implement an acute pain service. Best Pract Res Clin Anaesthesiol 2002; 16(4): 527-47.
8. Rawal N, Berggren L. Organization of acute pain services: a low cost model. Pain 1994; 57(1): 117-23.
9. Chabas-Bergon E. Más retos para los anestesiólogos: ¿conseguirán las unidades de dolor agudo postoperatorio crear "hospitales sin dolor"?. Rev Esp Anestesiol Reanim 2002; 49(7): 343-5.
10. Rock P. The future of anesthesiology is perioperative medicine. Anesthesiol Clin North Am 2000; 18(3): 495-513.
11. Katz J, Melzack R. Measurement of pain. Surg Clin North Am 1999; 79(2): 231-52.
12. Katz J, McCartney CJL. Update on pre-emptive analgesia. Curr Opin Anesthesiol 2002; 15(4): 435-41.
13. Joshi GP, White PF. Management of acute and postoperative pain. Curr Opin Anaesthesiol 2001; 14(4):417-21.
14. Curatolo M, Sveticic G. Drug combinations in pain treatment: a review of published evidence and a method for finding the optimal combination. Best Pract Res Clin Anaesthesiol 2002; 16(4): 507-19.
15. Breivik H. High tech versus low tech approaches to postoperative pain management. In: M Devor M, Rowbohtham MC, Wiesenfelld- Hallin Z., eds. Proceedings of the 9th World Congress of Pain Progress in Pain Research and Management. Seattle: IASP Press, 2000.
16. Asteggiante-Blanco CD, Edelman-Tuchman MB, Saralegui-Coli JA. Evaluación del dolor postoperatorio en el área de recuperación postanestésica. Anest Analg Reanim 1996; 13(1-2): 54-61.
17. Moraca RJ, Sheldon DG, Thirlby C. The role of epidural anesthesia and analgesia in surgical practice. Ann Surg 2003; 238(5): 663-73.
18. López-Locanto GS, Lejbusiewicz-Liberman GM, Papa-De-la-Rosa MP, Balverde-Fazzio MR, Veija R, Barla-Muniz J, et al. Ketoprofeno en el control del dolor posoperatorio. Anest Analg Reanim 1996; 13(1-2): 6-11.
19. Balverde-Fazzio MR, García J, Solla-Santos GA, Escudero-De-León MC, Pastorino-Santurio MP, Gutiérrez-Piquinela SE, et al. Comparación del uso de ketoprofeno y dextropropoxifeno/dipirona para el control del dolor posoperatorio. Anest Analg Reanim 2001; 17(2): 61-6.
20. Macario A, Vasanawala A. Improving quality of anesthesia care: opportunities for the new decade. Can J Anaesth 2001; 48(1): 6-11.