Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Archivos de Pediatría del Uruguay
versión impresa ISSN 0004-0584versión On-line ISSN 1688-1249
Arch. Pediatr. Urug. vol.87 no.2 Montevideo jun. 2016
Impacto de la implementación de oxigenoterapia de alto flujo en el manejo de la insuficiencia respiratoria por infecciones respiratorias agudas bajas en un departamento de emergencia pediátrica
Impact of high flow nasal cannula oxygen in the management of acute respiratory failure in a Pediatric Emergency Department
Fabiana Morosini1, Patricia Dall’Orso2, Miguel Alegretti3, Bernardo Alonso4,
Sebastian Rocha5, Alejandra Cedrés5, Mariana Más4, Graciela Sehabiague6, Javier Prego7
1. Asistente. Depto. Emergencia Pediátrica. Facultad de Medicina. UDELAR. HP-CHPR. ASSE.
2. Prof. Agda. Depto. Emergencia Pediátrica. Facultad de Medicina. UDELAR. HP-CHPR. ASSE.
3. Prof. Adj. Depto. Métodos Cuantitativos. Facultad de Medicina. UDELAR. HP-CHPR. ASSE.
4. Prof. Adj. Depto. Emergencia Pediátrica. Facultad de Medicina. UDELAR. HP-CHPR. ASSE.
5. Ex Asistente. Depto. Emergencia Pediátrica. Facultad de Medicina. UDELAR. HP-CHPR. ASSE.
6. Jefe. Depto. Emergencia Pediátrica. UDELAR. HP-CHPR. ASSE
7. Prof. Titular. Depto. Emergencia Pediátrica. Facultad de Medicina. UDELAR. HP-CHPR. ASSE.
Depto. Emergencia Pediátrica. UDELAR. HP-CHPR. ASSE.
Trabajo inédito.
Declaramos no tener conflictos de intereses.
Fecha recibido: 25 de setiembre de 2015.
Fecha aprobado: 19 de febrero de 2016.
Resumen
Introducción: la oxigenoterapia de alto flujo (OAF) administrada por cánulas nasales, se ha instaurado como una técnica sencilla, fácil de administrar, de bajo costo, sin complicaciones graves, efectiva para el tratamiento de la insuficiencia respiratoria (IR) en infecciones respiratorias agudas bajas (IRAB). Su aplicación temprana podría mejorar la evolución de estos niños.
Objetivos: comunicar la primera experiencia con OAF en niños con IRAB en un Departamento de Emergencia Pediátrica (DEP). Compararla con una cohorte histórica de niños que no la recibió.
Métodos: estudio descriptivo, prospectivo (1 de junio de 2013-20 de setiembre de 2013). Todos los niños tratados con OAF en DEP del Centro Hospitalario Pereira Rossell. Criterios de inclusión: <2 años con IRAB viral con IR y escore de Tal >8 o ³7 mantenido, apneas reiteradas, saturación de oxígeno <90% con O2 por máscara de flujo libre. Criterios de exclusión: pCO2 >70 mmHg, pH <7,2, depresión de conciencia, falla hemodinámica.
Resultados: OAF 36 niños; mediana 4 meses; bronquiolitis 83%; VRS+ 58%. Destino pacientes en OAF: cuidados moderados 78%, UCI 22%, AVM 22%. No complicaciones ni fallecimientos. Cohorte histórica: 91 niños con IRAB no tratados con OAF. Cohorte histórica: UCI: 40 (44%) versus OAF (p=0,0005). AVM: cohorte histórica 30 (33%) versus OAF (p=0,026). Menores 6 meses: con OAF AVM 5 (19%), cohorte histórica: 25(45%) (p=0,026).
Conclusiones: en un porcentaje elevado de pacientes fue posible evitar el ingreso a UCI. La necesidad de AVM en menores de 6 meses con OAF fue significativamente menor. La incorporación temprana de OAF en las IRAB graves modificó la forma de tratamiento de estos pacientes en la emergencia.
Palabras clave:
TERAPIA POR INHALACIÓN DE OXÍGENO
INFECCIONES DEL SISTEMA
RESPIRATORIO
INSUFICIENCIA RESPIRATORIA
TRATAMIENTO DE URGENCIA
Introduction: high flow nasal cannula oxygen (HFNC) has become a simple, easy to implement, non-expensive technique, without serious complications, to treat respiratory failure in lower respiratory tract infections (LRTI). Its early implementation could improve outcome in these children.
Objectives: to communicate the first experience with HFNC in children with LRTI in a Pediatric Emergency Department. To compare it with a historical cohort of children who did not receive HFNC.
Methods: descriptive, prospective study (01/06/13-20/09/2013). Every child treated with HFNC in the Emergency Department –Pereira Rossell Hospital. Inclusion criteria: <2 years old with viral LRTI, respiratory failure and Tal score >8 or persistent ³7, persistent apnea, oxygen saturation <90% with O2 mask. Exclusion criteria: pCO2>70 mmHg, pH<7.2, depression of consciousness, hemodynamic failure.
Results: HFNC 36 children; median age 4 months; bronchiolitis 83%; VRS+ 58%. Destination HFNC patients: admission 78%, PICU 22%, MV 22%. No complications, no deaths.. Historic cohort: 91 children with LRTI not treated with HFNC; PICU: 40(44%) vs HFNC (p=0.0005). MV: historic cohort 30(33%) vs HFNC (p=0.026). Younger than 6 months: HFNCO MV 5(19%), historic cohort: 25(45%) (p=0.026).
Conclusions: admission to PICU was prevented in a high number of patients. Need for MV in patients younger than 6 months with HFNC was significantly lower. The early application of HFNC in severe LRTI modified the treatment of these patients in the emergency department.
Key words:
OXYGEN INHALATION THERAPY
RESPIRATORY TRACT
INFECTIONS
RESPIRATORY INSUFFICIENCY
EMERGENCY TREATMENT
Introducción
El Hospital Pediátrico (HP) del Centro Hospitalario Pereira Rossell (CHPR) es el hospital de referencia del subsector público del Uruguay. El Departamento de Emergencia Pediátrica (DEP) del HP-CHPR asiste a niños y adolescentes de 0 a 14 años, registrándose un promedio de 50.000 consultas anuales.
Las infecciones respiratorias agudas bajas (IRAB) constituyen un importante problema de salud. Si bien han descendido como causa de mortalidad infantil en el Uruguay se mantiene como la primera causa de muerte hospitalaria en los niños asistidos en el HP-CHPR (1).
Durante los meses de invierno se incrementa el número de pacientes con esta patología, ocupando la primera causa de consulta en policlínica, urgencia y emergencia, constituyendo el principal motivo de hospitalización en cuidados moderados e intensivos.
Este incremento en las demandas asistenciales requiere planificación y organización con el objetivo de evitar el “colapso”. Los protocolos de evaluación y tratamiento se actualizan cada año en base a la experiencia y a las evidencias disponibles para ofrecer una atención adecuada y oportuna.
En cada período invernal ingresan al hospital desde el DEP aproximadamente 800 niños menores de 2 años con IRAB viral(2).
La complicación más importante de las IRAB es la insuficiencia respiratoria, en donde el aporte de oxígeno constituye la medida más importante. La eficacia del tratamiento con broncodilatadores, y más recientemente el uso de suero salino hipertónico continúa siendo debatido(3-6).
En el DEP del CHPR, la aplicación de un protocolo de tratamiento en base a un régimen de hospitalización abreviada de 3 horas que incluye el uso de broncodilatadores (salbutamol por inhalador de dosis medida y adrenalina) ha resultado exitosa, lográndose el alta hospitalaria en el 62% de los pacientes(7-9).
A pesar de los esfuerzos terapéuticos un porcentaje (10%-20%) de pacientes desarrolla insuficiencia respiratoria grave que requiere ingreso en Unidad de Cuidados Intensivos (UCI) y 80 % de estos pacientes requieren soporte ventilatorio, donde históricamente la asistencia ventilatoria mecánica (AVM) convencional fue la modalidad más utilizada.
Constituye un desafío proponer estrategias para descender estos porcentajes.
La AVM convencional requiere hospitalización en UCI; no está exenta de riesgos y complicaciones que aumentan la morbilidad, prolongan la estadía hospitalaria y elevan los costos(10).
Más recientemente el sistema de alto flujo de oxígeno caliente y humidificado, administrado por cánulas nasales, se ha instaurado como una técnica sencilla, cómoda, que no interfiere con la alimentación, fácil de administrar, de bajo costo, sin complicaciones graves, efectiva para el tratamiento de las IRAB graves, dentro y fuera de la UCI(12-18).
La oxigenoterapia de alta flujo (OAF) instaurada tempranamente ha demostrado mejoría clínica, disminución de ingreso a UCI y menor requerimiento de AVM(10,19). Entre sus mecanismos de acción se postulan: aumento de la fracción inspirada de oxigeno (por lavado de espacio muerto anatómico, flujo aportado por encima del flujo inspiratorio máximo del paciente), aporte de presión positiva sobre la vía aérea (no constante) disminuyendo las atelectasias y la presión espiratoria positiva intrínseca, mejor tolerancia (al estar caliente y humidificado).
En el HP-CHPR en el año 2011 se inició la aplicación de OAF a niños con IRAB en sala de cuidados moderados con buenos resultados(20).
Comunicaciones recientes reafirman los beneficios de la OAF, refiriéndola como una técnica segura, sencilla, de rápida respuesta, aspectos fundamentales para su implementación desde las áreas de emergencia(15,21).
En base a las evidencias disponibles y con el propósito de mejorar la calidad de atención de niños que cursan IRAB graves, el DEP incluyó esta modalidad de tratamiento en su estrategia de atención para el año 2013.
Objetivos
a) Describir la primera experiencia de aplicación de OAF a niños menores de dos años con IRAB en el DEP HP-CHPR.
b) Comparar los resultados obtenidos en esta experiencia con una cohorte histórica de niños de similares características, que no recibieron esta modalidad de tratamiento, con respecto a la necesidad de ingreso a UCI y de AVM.
Población, material y métodos:
Se realizó un estudio descriptivo, prospectivo en el periodo comprendido entre el 1 de junio de 2013 y el 20 de setiembre de 2013.
Se incluyeron todos los niños asistidos con OAF en el DEP CHPR en ese periodo.
Se diseñó un protocolo de actuación para su aplicación y se capacitó al personal de salud (médicos pediatras y residentes de pediatría de guardia, personal de enfermería).
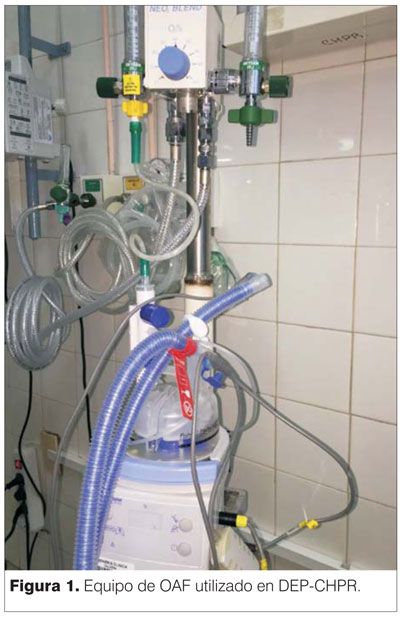
Para la aplicación de OAF se utilizó un dispositivo confeccionado por el Departamento de Ingeniería Clínica del CHPR, compuesto de un mezclador de aire y oxígeno (rango regulable de FiO2 de 21% a 100%) con flujímetro BioMed Devices NeO2 Blend® acoplado a un calohumidificador de Fisher Paykel® MR850, cámara de humidificación de llenado automático Fisher Paykel® MR290, circuito respiratorio Optiflow™Junior Fisher Paykel® RT330 y una cánula nasal convencional (figura 1). Este equipo permite aportar flujos hasta 15 L/min.
Se utilizó como score para catalogar la severidad de la obstrucción bronquial el score de Tal modificado(22). Todos los niños recibieron tratamiento farmacológico de acuerdo a protocolo de actuación del DEP-CHPR(9).
Se incluyeron niños menores de 2 años con diagnóstico de IRAB de etiología presumiblemente viral que cursaban con insuficiencia respiratoria y que cumplían con al menos uno de los siguientes criterios: score de Tal modificado > 8 al momento de la consulta, score de Tal modificado ³ 7 mantenido a pesar del tratamiento farmacológico, apneas reiteradas, saturación de oxígeno menor de 90% con oxigenoterapia con máscara de flujo libre.
El protocolo estableció los parámetros de inicio de la técnica con un flujo de 2 L/kg/min y una FiO2 de 0,6. Se definieron los controles en base al score de Tal modificado y frecuencia cardíaca en forma horaria, la realización de una gasometría venosa previo a la implementación y a las 2 horas de iniciada la técnica. Se colocó sonda nasogástrica a todos los pacientes y se mantuvieron con monitorización continua de frecuencia cardiaca, frecuencia respiratoria y saturación de oxígeno. Se establecieron criterios de respuesta positiva a la técnica (descenso en el score de Tal y mejoría gasométrica con respecto a la inicial) y la forma de descenso de los parámetros de inicio en caso de respuesta favorable. Se mantuvo el tratamiento broncodilatador durante la implementación de la OAF.
Se consideró fracaso de la técnica: aumento del score de Tal o score de Tal > 8 mantenido, acidosis respiratoria con acidemia (pH <7,2); compromiso de conciencia o falla hemodinámica; persistencia de apnea, a las 2 horas de iniciada la OAF.
Se elaboró una ficha de registro médico y de enfermería que incluía: fecha de consulta, edad, sexo, antecedentes de prematuridad y comorbilidad, diagnóstico (bronquiolitis, neumonía viral, síndrome bronquial obstructivo del lactante recurrente), tratamiento recibido previo al inicio de OAF, identificación de antígenos virales en secreciones nasofaríngeas (virus respiratorio sincicial, adenovirus, influenza A y B) por inmunocromatografía directa, radiografía de tórax, motivo de indicación de OAF, controles clínicos y gasométricos, horas de aplicación de la técnica en DEP, complicaciones (distensión gástrica, escape aéreo, lesión de mucosa nasal), destino del paciente (cuidados moderados, cuidados intensivos) y necesidad de asistencia ventilatoria invasiva o no invasiva.
Para el logro del segundo objetivo se utilizó como fuente de datos las historias clínicas de niños menores de 2 años con IRAB de etiología viral que fueron asistidos en el DEP en los años 2011 y 2012 y que cumplían al menos con un criterio de inclusión para la aplicación de la técnica de OAF. En ese período no se disponía de la técnica de OAF en el área de urgencia pediátrica. Se comparó con la cohorte prospectiva la necesidad de ingreso a UCI y de AVM para el grupo en su totalidad y los menores de 6 meses.
La técnica de OAF fue avalada por la Dirección Pediátrica del Centro Hospitalario Pereira Rossell.
Análisis estadístico
Se analizaron los datos con hoja de cálculo electrónica (LibreOffice Calc) y Epidat 3.1
Se realizó el test de Chi-cuadrado para comparar variables cualitativas, la comparación de proporciones se realizó mediante test de z. Se consideró estadísticamente significativo un valor p menor de 0,05.
Resultados
En el periodo del estudio se aplicó OAF en el DEP a 36 niños menores de 2 años con IRAB.
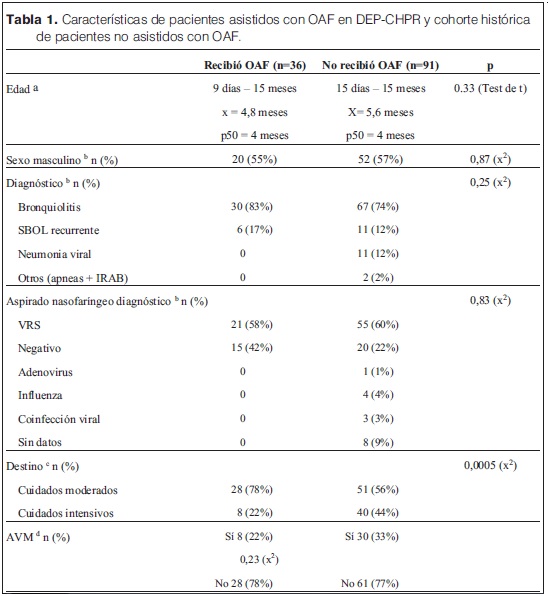
Las características de estos pacientes se muestran en la tabla 1. Varones 56%; mediana de edad 4 meses. Diagnóstico de bronquiolitis 83%; 26 pacientes (72%) fueron menores de 6 meses, nueve de ellos recién nacidos. Presentaban antecedentes de prematuridad cinco pacientes; no hubo pacientes con otras comorbilidades.
La búsqueda de antígenos virales en secreciones nasofaríngeas fue positiva para VRS en el 58%.
En el 89% de los casos se indicó OAF por score de Tal ³ 7 mantenido, y en el 11% restante por apneas reiteradas.
El flujo inicial de oxígeno fue entre 6 y 15 L/min; la FiO2 inicial fue en todos los casos de 0,6. La media de pCO2 previa al inicio de la OAF fue de 42 mmHg, con un rango de 32 a 56, mediana de 43; la media de pCO2 a las 2 horas de inicio de la técnica fue de 39 mmHg, con un rango de 28 a 56, mediana de 38.
Se realizó radiografía de tórax en DEP al 78% de los pacientes. Los hallazgos más frecuentes fueron infiltrado intersticial difuso bilateral (39%) e hiperinsuflación (28%). En 8% de los casos se describían opacidades inhomogéneas.
La media de permanencia en DEP con OAF fue de 11 horas, con un rango de 1,5 a 52 h (un paciente cumplió todo el tratamiento con OAF en el servicio de emergencia e ingresó a sala de cuidados moderados con oxígeno por cánula nasal convencional).
El 78% de los pacientes fue derivado a sala de cuidados moderados; 8 (22%) fueron ingresados en UCI por fracaso de la técnica según los criterios definidos previamente.
De los 36 pacientes incluidos en el estudio, 8 (22%) requirieron AVM en la evolución por fracaso de la OAF según lo definido. Tenían edades comprendidas entre 1 y 15 meses, 2 de ellos pretérminos, 6 tenían diagnóstico de bronquiolitis a VRS y el motivo de indicación de OAF en todos ellos fue la persistencia de score de Tal >7.
En el período del estudio no se observaron complicaciones, ningún niño falleció.
De la revisión de historias clínicas se seleccionó una cohorte histórica de 91 pacientes con los criterios de inclusión a OAF, en ese momento no disponible. No se encontraron diferencias estadísticamente significativas con respecto a la edad, sexo, severidad, proporción de diagnóstico de bronquiolitis ni de detección de VRS en secreciones nasofaríngeas (p=0,33, p=0,87, p=0,25, p=0,83, respectivamente) (tabla 1). No se constataron fallecimientos en este grupo.
El porcentaje de ingreso a UCI fue menor en el grupo de pacientes asistidos con OAF con respecto a la cohorte histórica, valor p=0.0005 (tabla 1).
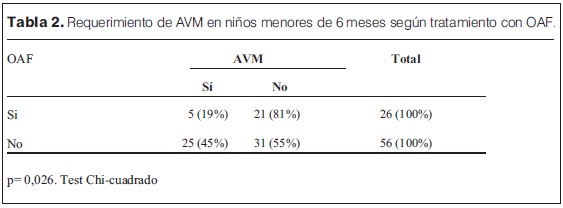
El porcentaje de AVM fue mayor en la cohorte histórica con respecto al que recibió OAF (33% vs 22%, tabla 1). En el grupo de niños menores de 6 meses tratados con OAF, 5 (19%) requirieron AVM y en la cohorte histórica 25 niños de la misma edad (45%) recibieron soporte ventilatorio mecánico convencional, observándose una asociación estadísticamente significativa entre el tratamiento con OAF y la menor necesidad de AVM (valor p=0,026) (tabla 2).
Discusión
La incorporación de OAF a niños menores de 2 años con IRAB determinó un cambio en el manejo de estos pacientes en la urgencia. Implicó adecuación de la planta física, capacitación de los recursos humanos y un proceso de aceptación del personal de salud. Esto apoya el uso de este soporte respiratorio fuera de la UCI, siendo de fácil manejo y seguro, según lo comunicado previamente(23).
Según el protocolo de actuación del DEP-CHPR, se asistieron niños con OAF cursando IRAB grave, con score de Tal severo o con apneas reiteradas. Estos niños en años anteriores hubieran requerido ingreso a UCI y probablemente ventilación mecánica.
La mayoría de los pacientes incluidos en el estudio fueron niños menores de 6 meses (mediana 4 meses) cursando una bronquiolitis a VRS. Varios autores refieren que el mayor porcentaje de pacientes ingresados a UCI son menores de 3 meses, de forma que a menor edad, más días de ingreso a UCI y de soporte respiratorio son necesarios(10). Constituyen la población más vulnerable, por lo que la implementación temprana de la OAF desde el área de urgencias surge como una opción útil en el manejo de estos pacientes. Antes de disponer de esta modalidad de tratamiento, estos niños eran asistidos en UCI. En este grupo de niños más pequeños la implementación de otras técnicas de soporte respiratorio como la VNI resulta más difícil, por lo que la OAF surge como una alternativa sencilla.
La implementación de OAF fue exitosa en el 78% de los casos, evitando el ingreso a UCI y la AVM en 28/36 pacientes. La menor necesidad de AVM tiene beneficios directos en el paciente, disminuyendo la necesidad de sedoanalgesia, la posibilidad de neumonía asociada al ventilador y barotrauma e impactando en términos de costos sanitarios. Los 8 pacientes de este estudio que requirieron AVM tenían similares características al resto de los pacientes incluidos. Es necesario un número mayor de pacientes para identificar factores predictores de fracaso.
Si bien estaba previsto mantener al paciente en OAF en DEP por un tiempo no mayor a 6 horas, el promedio de estadía fue superior. Seguramente los aspectos logísticos y limitaciones en la disponibilidad de unidades de OAF en sala de cuidados moderados fueron determinantes en la prolongación de estos tiempos. La permanencia de los pacientes con OAF en el DEP por periodos prolongados debido a dificultades en la admisión hospitalaria, genera sobrecarga asistencial en el servicio, por lo que es primordial asegurar un flujo rápido de pacientes una vez que se evaluó la respuesta a la OAF en la urgencia.
La mayoría de los pacientes fueron derivados desde el DEP a sala de cuidados moderados y continuaron con OAF en forma exitosa; probablemente el inicio temprano de su aplicación contribuyó a la buena evolución.
Es importante destacar en esta primera experiencia en el área de urgencia que la aplicación de OAF en este grupo de pacientes resultó segura, no registrándose complicaciones ni fallecimientos. Esto coincide con lo comunicado previamente en sala de cuidados moderados en el año 2011(20).
La población de niños que recibieron OAF en DEP y la cohorte histórica de 91 niños que no la recibieron fueron comparables.
Si se consideran las dos cohortes, la necesidad de ingreso a UCI fue significativamente menor en los niños tratados con OAF con respecto a los que no fueron asistidos con esta técnica. Si bien hubo menor necesidad de AVM en la cohorte tratada con OAF, esta diferencia no resultó estadísticamente significativa, hecho que puede deberse al pequeño número de pacientes incluido.
El grupo de niños menores de 6 meses tratados con OAF, tuvo un porcentaje significativamente menor de AVM en comparación con el subgrupo de niños menores de 6 meses que no recibieron este tratamiento. Este grupo de pacientes más pequeños es el que tiene mayor riesgo de mala evolución y necesidad de soporte ventilatorio, y es en quienes el uso de la OAF surge como una alternativa eficaz en el manejo de la IRAB graves.
Conclusiones
La aplicación de OAF en forma temprana en el DEP en este grupo de niños con IRAB grave, resultó sencilla y segura.
En un porcentaje elevado de pacientes fue posible evitar el ingreso a UCI y la necesidad de AVM.
La necesidad de AVM en el grupo de pacientes menores de 6 meses en los cuales se aplicó OAF en el DEP fue significativamente menor con respecto a una cohorte histórica de pacientes con características similares que no recibieron OAF.
Esta comunicación incluye un número inicial de pacientes; nuevas investigaciones serán necesarias para definir exactamente qué lugar ocupa la OAF en la asistencia inicial en sala de urgencia de niños con IRAB graves.
Referencias bibliográficas
1. Caggiani M, Ferrari AM, Guariglia R, Gutiérrez MC, Menchaca A, Pirez MC, et al. Informe del Comité de Auditoría de Fallecidos. Hospital Pediátrico Centro Hospitalario Pereira Rossell: actualización 2011. Arch Pediatr Urug 2013; 84(1):44-51.
2. Noli P, Geymonat M, Bustelo E, Muñoz J, Saibene S, Dall’Orso P, et al. Infecciones respiratorias agudas bajas de causa viral en niños hospitalizados en el Centro Hospitalario Pereira Rossell: características clínicas y terapéuticas. Arch Pediatr Urug 2012; 83(4):250-6.
3. Scottish Intercollegiate Guidelines Network. Bronchiolitis in children: a national clinical guideline. Edinburgh: SIGN, 2006. Disponible en: http://www.sign.ac.uk/pdf/sign91.pdf. [Consulta: 22 enero 2014].
4. Cincinnatti Children´s Hospital Medical Center. Medical management of bronchiolitis in infants less than 1 year of age presenting a first time episode: evidence based clinical practice guideline. Cincinnatti: Cincinnatti Children´s Hospital Medical Center, 2006.
5. España. Ministerio de Sanidad y Política Social. Guía de práctica clínica sobre la bronquiolitis aguda. Madrid: Ministerio de Ciencia e Innovación, 2010.
6. American Academy of Pediatrics. Subcommittee on Diagnosis and Management of Bronchiolitis. Diagnosis and management of bronchiolitis. Pediatrics 2006; 118(4):1774-93. Disponible en: http://pediatrics.aappublications.org/content/118/4/1774.long. [Consulta: 22 enero 2014].
7. Bello O, Sehabiague G, Benítez P, López A, Lojo R. Síndrome bronquial obstructivo del lactante. Manejo ambulatorio. Arch Pediatr Urug 2001; 72(1):12-7.
8. Gerolami A, Dalgalarrondo A, Díaz S, Centurion K. Síndrome broncoobstructivo del lactante: internación abreviada, Unidades de Terapia Inhalatoria. DEP-CHPR. En: Jornadas Integradas de Emergencia Pediátrica. Montevideo, Uruguay. 30 oct.-1º nov. 2008.
9. Morosini F, Dalgalarrondo A, Gerolami A, Díaz S, Huguet A, Mele S, et al. Estrategia de hospitalización abreviada en el síndrome bronquial obstructivo del lactante: experiencia de tres años en Unidades de Terapia Inhalatoria. Arch Pediatr Urug 2012; 83(2):103-10.
10. Oñoro G, Pérez E, Iglesias M, Serrano A, Martínez A, García M, et al. Bronquiolitis grave: cambios epidemiológicos y de soporte respiratorio. An Pediatr (Barc) 2011; 74(6):371-6.
11. Alonso B, Boulay M, Dall’Orso P, Allegretti M, Berterretche R, Solá L, et al. Ventilación no invasiva en menores de dos años internados en sala con infección respiratoria aguda baja: posibles factores predictivos de éxito y de fracaso. Arch Pediatr Urug 2012; 83(4):250-5.
12. Fisher & Paykel Healthcare. Optiflow™ Junior Nasal Cannula: product information. Aucklend: Fisher & Paykel Healthcare, 2013. Disponible en: https://www.fphcare.co.nz/products/optiflow-junior-nasal-cannula/. [Consulta: 24 mayo 2013].
13. Schibler A, Pham T, Doomster K, Foster K, Barlow A, Gibbons K, et al. Reduced intubation rates for infants after introduction of high-flow nasal prong oxygen delivery. Intensive Care Med 2011; 37(5):847-52.
14. Abboud P, Roth P, Skiles C, Stolfi A, Rowin ME. Predictors of failure in infants with viral bronchiolitis treated with high-flow, high-humidity nasal cannula therapy. Pediatr Crit Care Med 2012;13(6):e343-9.
15. González F, González MI, Rodríguez R. Impacto clínico de implantación de la ventilación por alto flujo de oxígeno en el tratamiento de la bronquiolitis en una planta de hospitalización pediátrica. An Pediatr (Barc) 2013; 78(4):210-5.
16. Wing R, James C, Maranda L, Armsby C. Use of high-flow nasal cannula support in the emergency department reduces the need for intubation in pediatric acute respiratory insufficiency. Pediatr Emerg Care 2012; 28(11):1117-23.
17. Sztrymf B, Messika J, Bertrand F, Hurel D, Leon R, Dreyfuss D, et al. Beneficial effects of humidified high flow nasal oxygen in critical care patients: a prospective pilot study. Intensive Care Med 2011; 37(11):1780-6.
18. McKiernan C, Chua L, Visintainer P, Allen H. High flow nasal cannulae therapy in infants with bronchiolitis. J Pediatr 2010; 156(4):634-8.
19. Urbano J, Mencía S, Cidoncha E, López-Herce J, Santiago MJ, Carrillo A. Experiencia con la oxigenoterapia de alto flujo en cánulas nasales en niños. An Pediatr (Barc) 2008; 68(1):4-8.
21. Mayfield S, Bogossian F, O’Malley L, Schibler A. High-flow nasal cannula oxygen therapy for infants with bronchiolitis: pilot study. J Paediatr Child Health 2014; 50(5):373-8.
22. Bello O, Sehabiague G. Síndrome broncoobstructivo del lactante. En: Bello O, Sehabiague G, Prego J, de Leonardis D. Pediatría: urgencias y emergencias. 3 ed. Montevideo: Bibliomédica, 2009:641-8.
23. Montiano JL, Salado C, Cernat E, Fernández E, Sánchez S, Len JC. Oxigenoterapia de alto flujo en cánulas nasales: empleo en una planta de hospitalización. Acta Pediatr Esp 2013; 71(6):e134-8.
24. Piva JP, Schnitzler E, Garcia P, Branco R. The burden of paediatric intensive care: a South American perspective. Paediatr Respir Rev 2005; 6(3):160-5.
Correspondencia: Dra. Fabiana Morosini.
Correo electrónico: morosinifa@gmail.com