Introducción
En el pasado, el clipado quirúrgico era el único tratamiento disponible para pacientes con hemorragia subaracnoidea (HSA) secundaria al sangrado de un aneurisma. Sin embargo, el tratamiento endovascular (TEV) se usa cada vez más desde la introducción de los coils de Guglielmi en 1990. Los resultados del ensayo internacional de aneurisma subaracnoideo (ISAT)1, uno de los ensayos controlados aleatorios más grandes que compara ambos tratamientos, ha determinado que cada vez son más los pacientes a los que se indica el TEV como primera opción. De hecho, el TEV ha demostrado ser un método seguro y eficiente con mejores resultados clínicos en pacientes seleccionados. Sin embargo, abarca un mayor riesgo de recanalización y nuevas hemorragias a largo plazo. Como resultado de esto, un número creciente de pacientes con aneurismas intracraneanos tratados de forma incompleta se presentan para un tratamiento quirúrgico complementario. Varios estudios han abordado la cuestión de las tasas de resultados deficientes cuando se trata de comparar TEV versus clipado quirúrgico de aneurismas rotos. El estudio ISAT2 mostró que el 30,6% de los pacientes tratados con cirugía abierta tuvieron un mal resultado al año de seguimiento, mientras que solo el 23,7% de los pacientes asignados al tratamiento endovascular fallecieron o quedaron con secuelas severas invalidantes. Sin embargo, ISAT3 ha sido muy criticado por su sesgo de selección. La tasa de reclutamiento fue muy baja, con más del 80% de los pacientes examinados que fueron excluidos del estudio. Además, casi el 90% de los pacientes incluidos tenían un grado favorable (WFNS clase I o II) y la gran mayoría de los aneurismas eran pequeños (menos de 10 mm de diámetro)4.
El ensayo de aneurismas rotos de Barrow (BRAT) inicialmente mostró una diferencia del 10,5% que favorecía el tratamiento endovascular para obtener mejores resultados al año de seguimiento en pacientes mayores (50 años o más) y hemorragias de alto grado (Hunt y Hess mayor que 2). En la actualización del BRAT, incluidos los resultados a 3, 5, y 10 años5,6, el riesgo de resultados deficientes había disminuido a 5,8% y ya no era significativo. También estableció que no había diferencia en los resultados de todas las variables analizadas comparando el tratamiento endovascular versus el clipado quirúrgico de los aneurismas de la circulación anterior. Pero sí evidenció una significativa diferencia entre ambos tratamientos en lo que respecta a reintervenciones y recanalización, la que fue más elevada en los pacientes tratados con métodos endovasculares.
Es así como hasta el día de hoy se mantiene el debate acerca de cuál es el tratamiento de primera elección para los pacientes con HSA por rotura de aneurisma.
El objetivo de este trabajo es analizar las distintas modalidades de tratamiento de la HSA implementadas en Uruguay y su impacto sobre la curación del aneurisma y el pronóstico de los pacientes.
Material y método
Se realizó un estudio prospectivo y multicéntrico, incluyendo a todos los pacientes mayores de 18 años que fueron asistidos por HSA espontánea aneurismática en Uruguay entre el 1 de noviembre de 2019 y el 31 de octubre de 2020.
Se recabaron datos demográficos, antecedentes personales, clínica de presentación e imagenología realizada. Se definió́ como error diagnóstico la imposibilidad de reconocer esta patología en la consulta médica inicial y siguientes, otorgándose el alta a dichos pacientes. En cuanto a la imagen, se evaluó la presencia de sangre y características de esta, utilizando la escala de Fisher modificada.
Las principales variables de estudio fueron:
a) tipo de tratamiento indicado dividido en cirugía, tratamiento endovascular o ningún tratamiento del aneurisma;
b) complicaciones vinculadas al tratamiento indicado;
c) tipo de complicaciones por el tratamiento realizado separadas en rotura intraprocedimiento del aneurisma, clipado transitorio prolongado, disección de vaso, isquemia extensa relacionada al sitio tratado, isquemia pequeña cerca o lejos de la topografía tratada, y/o lesiones hemorrágicas.
Se definió isquemia extensa relacionada al tratamiento cuando había más de un territorio arterial vascular comprometido en la tomografía de control dentro de las primeras 24 horas postratamiento e isquemia pequeña relacionada al tratamiento cuando había solo un territorio vascular.
Respecto a la gradación clínica de la clasificación diagnóstica para las HSA, se utilizaron las dos escalas internacionalmente aprobadas: la escala de Hunt y Hess (HyH) y la World Federation of Neurological Surgeons scale (WFNS). A partir de estas, se definió como HSA leve a los HyH-WFNS 1 y 2, HSA moderada a los HyH-WFNS 3 y HSA graves a las HyH-WFNS 4 y 5.
Se analizó la topografía del aneurisma que sangró, tipo de aneurisma (sacular, fusiforme o disecante), y relación cuello/fondo del aneurisma (sin cuello, cuello chico o cuello grande aquel que medía más de 4 mm). Debemos aclarar que al ser un análisis multicéntrico donde los estudios de imagen fueron informados por distintos imagenólogos, algunos sin tanta experiencia para la medición del aneurisma y su morfología, es que se definió no incluir en esta oportunidad como variable de estudio el tamaño del aneurisma, ya que no tuvo un patrón uniforme.
También un dato a tener en cuenta para el análisis es que por ser un estudio multicéntrico que abarcó a todos los centros asistenciales del país, se incluyó a los neurocirujanos que realizan guardias, no contando todos con la misma experiencia en el tratamiento quirúrgico de pacientes con aneurismas, ya que en Uruguay aún no hay centros de referencia en cirugía abierta establecidos para esta patología. Es distinto en lo referente al tratamiento endovascular, donde sí hay centros que son referencia y sus integrantes tienen experiencia documentada en el tratamiento de estas malformaciones. Es así como los datos del tratamiento elegido fueron extraídos de los diferentes centros, según la historia clínica electrónica y la descripción operatoria del médico tratante.
Con respecto a las complicaciones vinculadas a la HSA, se analizó el resangrado, definido como la presencia de un nuevo sangrado en la tomografía de cráneo (TC). El vasoespasmo fue estadificado por clínica (caída del GCS 2 puntos, o DFN sin causas extraneurológicas), Doppler transcraneano (DTC), angiografía digital cerebral (ADC), o TC que tuviera isquemia configurada sin relación con tratamiento realizado.
Se definió hidrocefalia (HCF) por TC, según el índice de Evans.
La evolución clínica de los pacientes se valoró utilizando el Modified Rankin Score (mRS) a los 6 meses, definiéndose como mala evolución clínica los valores de mRS mayores o iguales a 3, y como buena evolución clínica a los valores de mRS menores o iguales a 2.
Respecto al análisis estadístico de los datos, las características de los pacientes fueron resumidas por porcentajes en el caso de variables cualitativas y por medias y/o medianas en el caso de variables cuantitativas, acompañados del desvío estándar (DE)/rango intercuartílico (RI), respectivamente. Para la comparación de proporciones o porcentajes se utilizó el test de chi cuadrado o Fisher y en el caso de la comparación de medias entre grupos el test de Student o sus equivalentes no paramétricos, según correspondiese. Para la identificación de posibles factores de mal pronóstico (mortalidad y mala evolución clínica a los 6 meses de seguimiento posdiagnóstico) se utilizó un modelo de regresión de riesgos proporcionales de Cox. En vistas al análisis multivariado, se realizó primero una selección previa de las variables candidatas (valor-p < 0,25) en análisis univariado. Para la obtención del modelo final se utilizó una estrategia paso a paso descendente.
El nivel de significación utilizado en los test, en todos los casos, fue de 5%.
Toda la información recabada en este trabajo es confidencial y fue manejada según las normas éticas para estudios de investigación epidemiológica. Debido al carácter multicéntrico y nacional del estudio, el proyecto de investigación debió ser sometido a evaluación de todos los comités de ética en investigación de las instituciones de salud participantes, incluyendo la Comisión Nacional de Ética en Investigación.Finalmente, debemos mencionar que a los pocos meses de comenzada la recolección de datos llegó a Uruguay la pandemia del SARS-CoV-2, lo que determinó un impacto mundial y nacional, aumentando un poco la dificultad a la hora de la recolección de datos, sobre todo durante la pandemia estricta, pero que no tuvo impacto negativo sobre el trabajo final, ya que todos los integrantes del equipo investigador eran médicos con permisos para estar en hospitales y poder acceder a los pacientes y a las historias clínicas.
Resultados
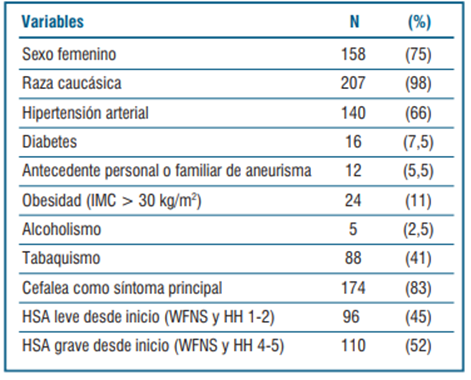
En el período de estudio se incluyó un total de 213 pacientes. Se excluyeron dos pacientes por tener un estudio vascular negativo para aneurisma. El total de pacientes analizados fue de 211, con una mediana de edad de 57 años (mín=20; máx=91; RI:48-68). El resto de las principales características demográficas y de antecedentes personales, así como la clínica de presentación de los pacientes, se resume en la (tabla 1) y en la (figura 1), respectivamente.
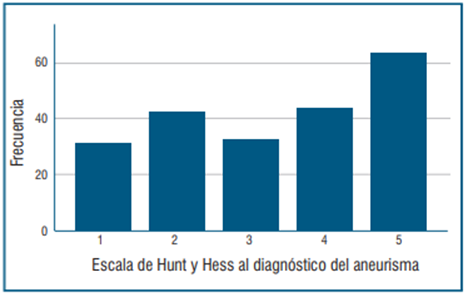
Figura 1 Clínica de presentación utilizando la escala de Hunt y Hess de los 211 pacientes incluidos.
En 99% de los pacientes el diagnóstico de HSA se confirmó con TC, excepto en el 1% donde la TC fue normal, confirmándose el diagnóstico por resonancia nuclear magnética (RNM).
En cuanto al método de estudio para el diagnóstico de la malformación vascular causante de la hemorragia, se encontró que inicialmente al 82% de los pacientes se los estudió con una angiotomografía computada (angio-TC). En muchos casos este método diagnóstico fue considerado suficiente por el neurocirujano tratante para definir la conducta a seguir, pero en otros casos se consideró no suficiente y se solicitó una ADC como método diagnóstico complementario. Entre los pacientes en que se realizó la ADC como primer estudio y en los que se realizó como complemento de la angio-TC, tenemos que 49% fueron estudiados con ADC previo a la toma de decisión acerca de cuál tratamiento realizar. Esto significa que del total de 211 pacientes a 103 se les realizó una ADC. De estos, el 31% de los estudios fue solicitado directamente con el pedido de tratamiento endovascular en el mismo acto.
Con respecto al tratamiento elegido en el total de los pacientes incluidos, se observó que en el 43% de los casos se procedió al tratamiento quirúrgico, en 31% se realizó embolización del aneurisma y en el resto (26%) no se realizó ningún tipo de tratamiento del aneurisma por la situación neurológica grave del paciente al momento del diagnóstico.
Dado que la opción de no realizar ningún tipo de tratamiento del aneurisma fue una opción de descarte por la gravedad del paciente, a continuación, en la (tabla 2), se muestra la comparación de las características de los pacientes que sí fueron sometidos a alguna de las dos opciones terapéuticas posibles (cirugía o embolización). Como se puede observar en la (tabla 2), y si bien algunas de las características parecen estar heterogéneamente distribuidas entre ambos grupos de tratamientos (por ejemplo, mayor proporción de hipertensos en grupo sometido a cirugía), estas diferencias no llegan a ser estadísticamente significativas para el nivel de significación elegido del 5%.
En lo que respecta a la topografía del aneurisma que sangró, sí se evidenció claramente una diferencia en el tratamiento elegido. En los pacientes que tuvieron un aneurisma de arteria cerebral media (n=45), se realizó cirugía abierta en el 73% de los casos, y solo el 27% se embolizó. La misma tendencia se evidenció en los aneurismas de arteria comunicante posterior (n=42), donde en la mayoría de los casos se optó por el tratamiento quirúrgico abierto (64%). Con respecto a la topografía de aneurisma de arteria comunicante anterior y aneurisma pericalloso, la tendencia de elección del tratamiento fue similar para ambas técnicas (cirugía y endovascular), realizándose cirugía en el 48% y 50% de los casos, respectivamente. Los restantes fue mediante embolización. Por el contrario, se evidenció una clara tendencia a la elección del tratamiento endovascular en los aneurismas rotos del sector posterior, ya que todos los que se trataron (100%) fue mediante embolización.
También se observó una diferencia en cuanto al tratamiento elegido según los hallazgos imagenológicos. En todos los pacientes que presentaron vasoespasmo angiográfico o clínico, o ambos, se decidió tratamiento endovascular y ninguno fue a cirugía convencional. Lo contrario sucedió con los pacientes que desde el inicio del cuadro se presentaron con una lesión ocupante de espacio, los cuales fueron casi todos, excepto uno, a cirugía convencional para el clipado del aneurisma y la evacuación de dicha lesión.
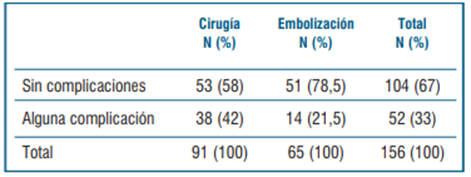
En cuanto a la presencia de algún tipo de complicación vinculada al tratamiento realizado, se observó una mayor frecuencia de complicaciones cuando se realizó cirugía (42% vs 21% en pacientes embolizados; p=0,008). Estos resultados se muestran en la (tabla 3)
Tabla 2 Comparación de las principales características de los 156 pacientes que recibieron alguna de las dos opciones terapéuticas.
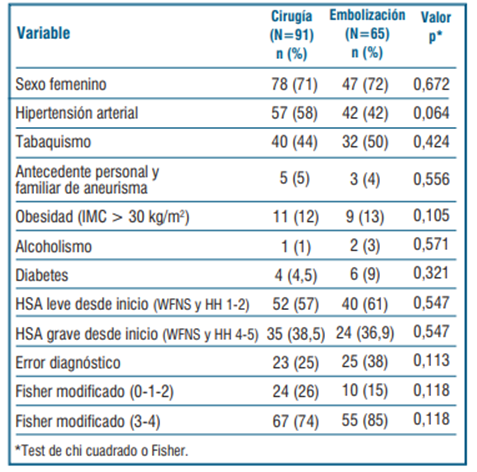
Tabla 3 Presencia de alguna complicación vinculada al tipo de tratamiento realizado en los 156 pacientes que recibieron alguna de las dos opciones terapéuticas.
Debemos aclarar que en la rama quirúrgica actuaron 22 neurocirujanos, mientras que en la técnica endovascular fueron 7 los técnicos neurointervencionistas. A su vez, y del total de médicos tratantes, se observó un mayor número de complicaciones en los pacientes tratados por médicos que no se dedican a patología vascular (52%) respecto a aquellos que se definen como cirujanos vasculares o endovasculares (34%).
Al analizar las distintas complicaciones observadas en los 156 pacientes tratados con alguna de las dos opciones terapéuticas (cirugía o embolización), se observó una mayor frecuencia de isquemia (tanto extensa como pequeña) en el grupo de pacientes que fueron sometidos a cirugía. Estos resultados se detallan en la (tabla 4).
Tabla 4 Distribución entre grupos de tratamiento recibido de las complicaciones observadas en los 156 pacientes que recibieron alguna de las dos opciones terapéuticas.
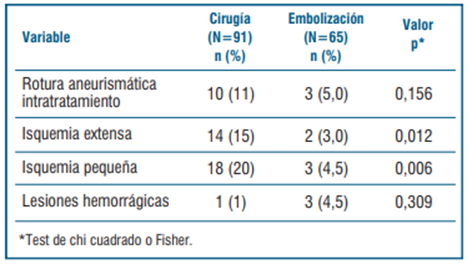
Cuando se analizaron las principales complicaciones vinculadas a la HSA luego del tratamiento, y si el tratamiento pudo o no influir en alguna de ellas, no se evidenciaron diferencias significativas entre ambas poblaciones con respecto al tratamiento elegido. De todas maneras, el grupo que se embolizó tuvo un porcentaje mayor de vasoespasmo (58%) en comparación con el grupo que se operó, que tuvo el 43%, no siendo dicha diferencia estadísticamente significativa (p=0,074). En ambos grupos, el 12% desarrolló HCF crónica que requirió derivación ventrículo peritoneal (DVP) para el tratamiento.
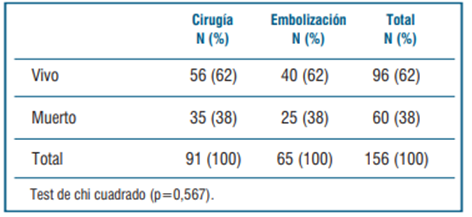
La mortalidad, según el tipo de tratamiento elegido, no tuvo diferencia estadísticamente significativa, como se detalla en la (tabla 5).
Tabla 5 Comparación de mortalidad de los 156 pacientes que fueron sometidos a cirugía o embolización.
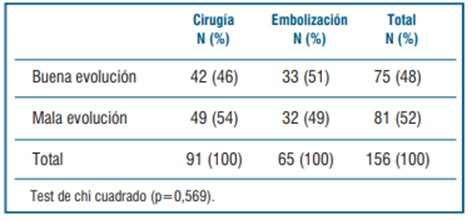
Respecto a la comparación de la evolución clínica de los 156 pacientes (categorizados entre buena y mala evolución clínica según escala MRS a los 6 meses), entre aquellos pacientes sometidos a cirugía versus los sometidos a embolización, no pudo evidenciarse diferencia en cuanto a la proporción de pacientes que tuvieron mala evolución con este criterio (54% en cirugía vs 49% en embolización; p=0,569). Estos hallazgos se describen en la (tabla 6).
Tabla 6 Comparación de la evolución clínica de los 156 pacientes que fueron sometidos a cirugía o embolización.
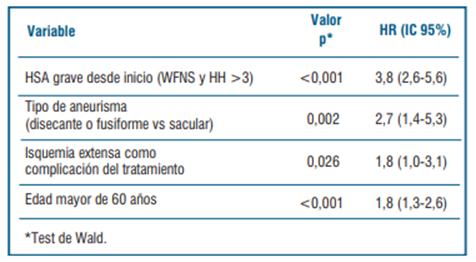
Tomando ahora en consideración toda la cohorte analizada (n=211), incluidos aquellos pacientes a los que no se les realizó cirugía ni embolización por la gravedad de su cuadro clínico, y analizando las distintas variables evaluadas en los pacientes incluidos en búsqueda de factores predictores de mala evolución clínica, en la (tabla 7) se muestra el modelo final encontrado con los factores predictores independientes identificados.
Tabla 7 Factores predictores de mala evolución clínica en los 211 pacientes incluidos: análisis multivariado. Regresión de Cox.
Con respecto a los resultados postratamiento del total de pacientes con cirugía y controlados (n: 57), el 98% mostró curación del aneurisma y/o un mínimo remanente aneurismático sin necesidad de retratamiento, y solo en un caso (2%) quedó un remanente aneurismático significativo que requirió reintervención.
En cuanto a los pacientes que fueron embolizados y controlados (n: 37), en el 84% de los pacientes se observó oclusión completa del aneurisma y/o un mínimo remanente de cuello sin necesidad de retratamiento, y en el 16% se observó remanente aneurismático significativo que requirió retratamiento.
Finalmente, debemos mencionar que el porcentaje de pacientes que consultaron con HSA, así como las principales características demográficas y resultados finales, tuvieron una distribución similar con respecto a la fecha de inclusión, según el período de la pandemia en el que ingresaron al trabajo.
Discusión
Este es el primer estudio epidemiológico multicéntrico y a nivel nacional realizado en Uruguay sobre esta patología. Además, y como se desprende de la literatura internacional analizada7,8, son pocos los trabajos de estas características donde se incluyen todos los pacientes que ingresan con aneurismas, sin restricciones, lo que resalta los resultados y la verdadera gravedad de la HSA aneurismática.
Con respecto al tratamiento de la HSA espontánea aneurismática, en nuestro trabajo se observó que a 74% de los casos se les indicó algún tipo de tratamiento (43% con cirugía abierta y 31% con terapia endovascular). Al restante 26% de los pacientes no se les realizó ningún tipo de tratamiento del aneurisma debido a la grave situación neurológica al momento del diagnóstico. Cabe destacar que la mortalidad en este último grupo de pacientes fue mucho mayor que en el resto, lo que nos permitiría plantear como hipótesis la posibilidad de ser más agresivos a la hora de indicar algún tipo de tratamiento al momento del diagnóstico, independientemente de la gravedad del paciente. Este es un aspecto a evaluar quizás en futuros trabajos sobre esta temática. Por otra parte, en nuestro país habría una tendencia mayor a indicar el tratamiento quirúrgico convencional en comparación con la terapia endovascular, a diferencia de otras series donde el tratamiento endovascular tiene porcentajes de indicación mayores9. Esto último podría explicarse en Uruguay porque estas dos opciones terapéuticas no están incluidas de la misma manera en la canasta de prestaciones cubiertas por nuestro Sistema Nacional Integrado de Salud.
Por otra parte, hasta el día de hoy no se ha demostrado fehacientemente cuál de ambas técnicas terapéuticas es mejor, no existiendo aún consenso internacional al respecto. En 2013, un metaanálisis publicado en la revista STROKE10, comparando los resultados de cirugía abierta con clips versus terapia endovascular con coils, plantea que la terapia con coils tendría mejor resultado clínico al año en comparación al clipado, siendo el beneficio mayor en aquellos pacientes con HSA leve, pero con mortalidad al año similar para ambos tratamientos. También evidenció mayor riesgo de resangrado en los pacientes embolizados, así como mayor riesgo de vasoespasmo en los sometidos a cirugía, sin diferencias entre ambas técnicas respecto a la HCF, que requirió DVP, y el infarto isquémico. Debemos aclarar que en este metaanálisis estuvo incluido el BRAT al año, y no los resultados de los diez años publicado en 20196, donde no se evidencian diferencias significativas en ninguna de las variables analizadas entre ambas técnicas, siendo los resultados similares tanto en la cirugía como en el tratamiento endovascular. Por lo tanto, dicho metaanálisis debe ser analizado sabiendo que su publicación fue previa a la del BRAT de 20196.
El presente trabajo pone en evidencia que el 33% de los pacientes tratados presentó complicaciones vinculadas al tratamiento del aneurisma. Lamentablemente estos resultados no pueden ser comparados con otras regiones o países debido a que no se han encontrado publicaciones sobre cifras de complicaciones globales por el tratamiento, sino parciales. Por ejemplo, el trabajo CARAT11 solo reporta la tasa de complicación por ruptura intraprocedimiento aneurismática en HSA, que ocurrió en 14,6% de una serie de 1.010 pacientes (299 coils y 711 clipado). El trabajo ATENA12 reporta 6,6% de complicaciones en tratamiento endovascular y 13,2% en tratamiento quirúrgico, pero está dirigido al tratamiento de aneurismas no rotos, por lo que no tiene valor comparativo con nuestra casuística. Este estudio, a su vez, discrimina el porcentaje global de complicaciones en el tratamiento endovascular (15,4%) de aquellas complicaciones que determinaron una modificación en el estado neurológico del paciente (5,4%), lo cual no se realizó en nuestro trabajo, ya que el porcentaje es el global de complicaciones, sin discriminar aquellos que tuvieron impacto directo en el estado clínico posterior del paciente. Este sería un punto importante para evaluar a futuro con fines comparativos.
En la serie analizada se evidencia una proporción de complicaciones diferentes entre ambas técnicas, siendo mayor en el caso de la cirugía abierta (42%) respecto a la terapia endovascular (21,5%). En este punto, se cuenta con escasa literatura internacional que compare la tasa de complicaciones para poder cotejar nuestros hallazgos. El CARAT11 reporta un porcentaje de rotura intraprocedimiento de 19% para los clipados y 5% para los tratados con coils. En ambas técnicas la morbimortalidad por rotura intraprocedimiento fue significativamente mayor que aquellos que se trataron y no hubo dicha complicación (31% en rotura por clipado en comparación a 18% sin rotura, y 63% en rotura con coils en comparación a 15% sin rotura), teniendo un impacto mayor en la morbimortalidad cuando se rompen en la técnica endovascular comparado con la cirugía convencional, lo cual seguramente esté vinculado al mejor control del sangrado con clips en cirugía reduciendo el impacto del nuevo sangrado, y previniendo un aumento de la presión intracraneana. El único trabajo prospectivo randomizado que publicó resultados comparativos a largo plazo en HSA es el BRAT6, pero este compara el mRS en ambas técnicas y no describe la tasa de complicaciones de cada una. Debemos aclarar que el BRAT fue realizado en un único centro con cirujanos y neurointervencionistas dedicados a la patología vascular, no habiendo diferencias significativas en los resultados de las dos técnicas, como mencionamos anteriormente. Por el contrario, en nuestro país se analizaron todas las HSA que ingresaron a distintos centros y fueron tratadas en la rama quirúrgica por el neurocirujano de guardia, a veces con poca experiencia en neurocirugía vascular, así como en la terapia endovascular por profesionales con amplia dedicación a tratamientos endovasculares, siendo pocos en Uruguay los que desarrollan dicha técnica. Este seguramente es un factor que incide en los resultados mostrados, ya que cuando se depuró el porcentaje de complicaciones según neurocirujano actuante, se observó una clara tendencia a tener mayores complicaciones en los médicos que no se dedican a patología vascular (52%) respecto a aquellos que se definen como cirujanos vasculares o endovasculares (35%). Debemos aclarar que una debilidad del trabajo es que la definición de neurocirujano vascular está dada por cada neurocirujano, ya que no existe a nivel nacional dicha clasificación y el volumen global de pacientes tratados por cada médico en Uruguay es muy bajo para poder comparar con los números de tratamientos estipulados internacionalmente. De todas maneras, observando los porcentajes obtenidos en el presente trabajo y comparando con lo reportado internacionalmente13,14, podemos afirmar que hay mejores resultados, con menor mortalidad en centros de alto volumen, con neurocirujanos dedicados a la patología vascular, sobre todo en HSA graves. Este dato que arroja el trabajo es fundamental, ya que es una imagen de la situación actual del país, buscando no solamente ver en qué se está en estos momentos, sino también, en base a dichos resultados, planificar cambios para mejorar la asistencia y por ende los resultados en un futuro cercano. Asimismo, debemos destacar que una de las fortalezas del presente estudio es mostrar la realidad nacional, cuya información no está sesgada a un centro terciario, como en el BRAT.
De todas maneras, aunque la técnica endovascular tuvo una menor tasa de complicaciones de forma estadísticamente significativa en nuestra investigación, no fue un factor pronóstico, ya que a la hora de evaluarlas como predictores de mortalidad o de mala evolución clínica, no pudo ponerse en evidencia debido a que se constató igual proporción de mala evolución entre los pacientes embolizados y operados.
Finalmente, cuando se realizó el análisis multivariado, la única complicación vinculada al tratamiento que dio como factor independiente predictor de mala evolución, fue la presencia de isquemia extensa como complicación del tratamiento realizado (HR=1,8; IC95%: 1,0-3,1), la cual fue más frecuente en la cirugía abierta que en el tratamiento endovascular, constituyendo un hecho importante para Uruguay, ya que no hay datos previos referidos a este tema, así como tampoco reportes en la literatura internacional en cuanto a este factor asociado.
Con respecto a los controles postratamiento de los pacientes que fueron sometidos a cirugía y tuvieron control posoperatorio, se observó tratamiento satisfactorio en 98% de los casos, a diferencia del tratamiento endovascular cuyo porcentaje fue de 84%. Al igual que en el resto de la literatura internacional, el tratamiento quirúrgico mostró una mayor tasa de curación del aneurisma respecto al tratamiento endovascular, con el consiguiente menor requerimiento de controles en diferido y menor necesidad de reintervención, aunque sabiendo que cada nuevo tratamiento aumenta también el riesgo de morbimortalidad. El BRAT a diez años6 reportó una tasa de curación de 93% en los pacientes operados en comparación al 22% de los pacientes embolizados, siendo estadísticamente significativa la diferencia entre una técnica y otra. Esta diferencia no se objetivó de manera significativa en el presente trabajo. A su vez, el tratamiento endovascular es seguro y eficaz y el estudio ARETA15 evaluó el riesgo de resangrado en los pacientes embolizados, siendo este muy bajo (1%), asociado a la relación domo/cuello del aneurisma y a la oclusión incompleta de este.
En cuanto a la implicancia pronóstica de estos pacientes frente a una eventual infección por SARS-CoV-2, esta no pudo ser analizada, debido a que no pudo relevarse dicha condición clínica durante la evolución. Respecto a este punto, solo se puede comentar de los datos obtenidos, que el momento pandémico no influyó en el resultado final de los pacientes operados o embolizados, o ambos, en este trabajo. Respecto al pronóstico de este tipo de pacientes, habiendo cursado una infección por SARS-CoV-2, tampoco se cuenta al día de hoy con datos internacionales publicados. Los autores esperan que en el futuro aparezcan publicaciones internacionales donde se estudie la relación entre la HSA y la pandemia de SARS-CoV-2, ya que sabemos que en todo el mundo existió un claro corrimiento en la atención de la salud ante la devastadora pandemia, lo cual seguramente pudo incidir en el pronóstico de otras enfermedades al desviarse la atención y la mayoría de los recursos hacia la pandemia.
Para completar la discusión, nos parece pertinente comentar una limitación importante del trabajo, que fue no haber podido tomar la medida exacta del tamaño del aneurisma y únicamente clasificarlo en la relación cuello/fondo, quedando dicho criterio a cargo del referente o coinvestigador clínico actuante, quien completaba la ficha o formulario de relevamiento de datos. Este hecho pudo haber introducido un sesgo de información (o medición) imposible de poder controlarlo a la hora del análisis de los datos. Creemos que para futuros trabajos sería importante lograr tener de manera directa y exacta la medición del aneurisma tomada exclusivamente por el médico imagenólogo que lleva adelante el estudio y realiza el informe. Debemos igualmente aclarar que durante la planificación de esta investigación no se consideró dicha posibilidad debido al carácter multicéntrico del trabajo, que implicaba incluir varios estudios imagenológicos para la captación de los pacientes con HSA, y se creyó que dicha variabilidad podría llegar a ser una limitante, ya que las medidas no tienen la misma exactitud, y, a la vez, son técnico-dependiente, no quedando siempre detalladas de manera uniforme.
Sería, por lo tanto, muy importante estandarizar a nivel país el criterio de medición de los aneurismas con el fin de poder unificar criterios y lograr obtener mediciones confiables y comparables entre sí, permitiendo estratificar y clasificar los aneurismas con el fin de determinar riesgos para el tratamiento y modalidades terapéuticas, así como la integración, consolidación y análisis de datos a nivel país para estudiar esta patología.
Otra debilidad del trabajo fue que al tratarse de un estudio multicéntrico nacional en algunos casos los datos se extrajeron de la historia clínica electrónica y del informe del médico imagenólogo o neurocirujano tratante, no siendo evaluadas todas las imágenes de los casos de manera centralizada por parte del equipo investigador.
Finalmente, es importante destacar la importancia de trabajos como este y de algunos reportados en la literatura internacional16, ya que a partir de estos se puede generar una base de registro nacional que determine un cambio en el pronóstico de esta enfermedad devastadora.
Conclusiones
Este es el primer trabajo multicéntrico prospectivo realizado en Uruguay acerca de esta patología que permite analizar de forma inédita las diferentes modalidades terapéuticas de la HSA aneurismática.
Si bien la frecuencia de complicaciones en los pacientes sometidos a tratamiento quirúrgico fue mayor (en comparación con aquellos sometidos a embolización), su presencia no parecería modificar el pronóstico a mediano plazo, principalmente en términos de morbimortalidad.
De todos los factores predictores independientes de mala evolución clínica encontrados, el único vinculado al tipo de tratamiento fue la presencia de isquemia extensa. Este trabajo ha permitido avanzar en un mayor conocimiento de la epidemiología general de la HSA en Uruguay. Creemos de considerable interés poder continuar con esta línea de investigación incrementando la cohorte analizada y evaluando, a su vez, el pronóstico a largo plazo de estos pacientes en búsqueda de factores que no hayan sido posibles evaluar en esta instancia, o bien que el corto período de observación haya condicionado la observación de alguno de los eventos adversos estudiados.