Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Archivos de Medicina Interna
versión impresa ISSN 0250-3816versión On-line ISSN 1688-423X
Arch. Med Int vol.35 no.3 Montevideo dic. 2013
Caso clínico de interés
Enfermedad de Marchiafava-Bignami, a propósito de un caso clínico-imagenológico
Clinical and imaging issues - Marchiafava-Bignami’s disease, case report
Dra. Fabiana De Armas
Residente de Medicina Interna Facultad de Medicina. UdelaR. CASMU. Montevideo.
Profesor Director del Instituto de Neurología, Facultad de Medicina. UdelaR. Coordinador del Departamento de Neurología del CASMU. Montevideo.
Dra. María Martínez
Médico Internista de CASMU. Montevideo.
Dr. Osmar Telis
Profesor Adjunto del Departamento de Imagenología del Hospital de Clínicas, Área de Neurorradiología. Facultad de Medicina. UdelaR. Montevideo.
Dra. Ethel Meerovich
Profesora Directora del Insituto del Tórax y Cátedra de Neumología. Facultad de Medicina. UdelaR. Montevideo.
RESUMEN: Arch Med Interna 2013 - 35(3):105-108
La Enfermedad de Marchiafava-Bignami descripta a principios del siglo XX en bebedores de vino tinto y posteriormente en consumidores de otras bebidas alcohólicas, es una de las complicaciones menos frecuentes de los alcoholistas crónicos, su reconocimiento ha sido puesto en evidencia en los últimos tiempos debido a la Resonancia Magnética (RM). Lamentablemente el pronóstico, no ha variado sustancialmente debido a que no existe una terapéutica específica.
Palabras clave: Alcoholismo, Enfermedad de Marchiafava-Bignami, Cuerpo calloso.
ABSTRACT: Arch Med Interna 2013 - 35(3):105-108
The Marchiafava-Bignami disease described at the beginning of the twentieth century, in red wine drinkers and consumers subsequently spirits, is a less common complication of chronic alcoholics, their recognition has been highlighted in recent times due to the Magnetic Resonance (MR). Unfortunately the prognosis has not changed substantially since there is no specific therapy.
Keywords: Alcoholism, Marchiafava-Bignami disease, Corpus callosum.
INTRODUCCIÓN
En 1903 los patólogos italianos Marchiafava y Bignami, describieron un síndrome de desmielinización selectiva del cuerpo calloso en pacientes italianos alcohólicos que consumían grandes cantidades de vino tinto. Con posterioridad se observó que dicha enfermedad se presentaba en pacientes consumidores de otros tipos de alcohol y raramente en pacientes no consumidores y con déficits nutriticionales severos (1).
Es más frecuente en hombres, en la edad media o tardía de la vida, con un pico de incidencia entre los 40-60 años (1).
La Enfermedad de Marchafava-Bignami (EMB) es rara. En 2001 Helenius et al encontraron 250 reportes de casos publicados en Estados Unidos y sugiere que probablemente existan muchos otros casos más subdiagnosticados (2). En la actualidad se sabe que no hay preferencia geográfica, étnica o racial conocida para esta enfermedad (2).
La patogenia es incierta, aunque parecen estar implicadas la toxicidad directa del alcohol y sus constituyentes así como deficiencias nutricionales e hidroelectrolíticas que suelen acompañar a los estados de alcoholismo severo (1).
La asociación con otras complicaciones clásicas del alcoholismo así lo confirma (encefalopatía de Wernicke-Korsakoff, mielinólisis central pontina, polineuropatía, ataxia por atrofia cerebelosa, etc.) (3-5).
La toxicidad del etanol parece fuera de duda, pero evidentemente no es suficiente para explicar la patología como lo muestran los pocos casos descriptos en malnutridos severos (1,7-9).
El principal daño patológico es una degeneración del cuerpo calloso con diferentes grados de desmielinización, con preservación de los axones y necrosis acompañada en algunos casos de sangrado durante la fase subaguda. La necrosis produce lesiones quísticas con paredes formadas por células gliales y macrófagos espumosos. La desmielinización se acompaña de la infiltración de macrófagos cargados de lípidos distribuidos alrededor de los axones denudados y los vasos sanguíneos. El cuerpo calloso se vuelve más delgado por la pérdida axonal, que pueden extenderse a las radiaciones del centro semioval y a otras estructuras (10).
El diagnóstico clínico es con frecuencia difícil dado que la sintomatología neurológica es amplia y variable: básicamente se trata de un síndrome demencial, con crisis epilépticas parciales o generalizadas, destacando en el examen neurológico aparte de los elementos demenciales un síndrome tónico-frontal (1).
Se describen las formas agudas, subagudas y crónicas. La forma aguda se presenta con convulsiones, alteraciones de la conciencia y muerte; la presentación subaguda incluye grados variables de confusión mental, disartria, alteraciones de la conducta, déficit de memoria, signos de desconexión interhemisférica y deterioro de la marcha. La enfermedad crónica, menos frecuente, se caracteriza por demencia leve que progresa en años (10).
Heinrich et al describieron en 2004 dos subtipos de EMB basados en el análisis de 50 casos de pacientes diagnosticados en vida a través de la clínica y la imagenología (2):
- Tipo A: con frecuencia presentan estupor y coma asociados a alteraciones a nivel del haz piramidal. En la imagen se destaca la participación casi total del cuerpo calloso.
- Tipo B: existe un estado neurológico normal o levemente afectado, característicamente en la imagen las lesiones callosas son parciales o focales.
En el pasado el diagnóstico definitivo era por necropsia (1).
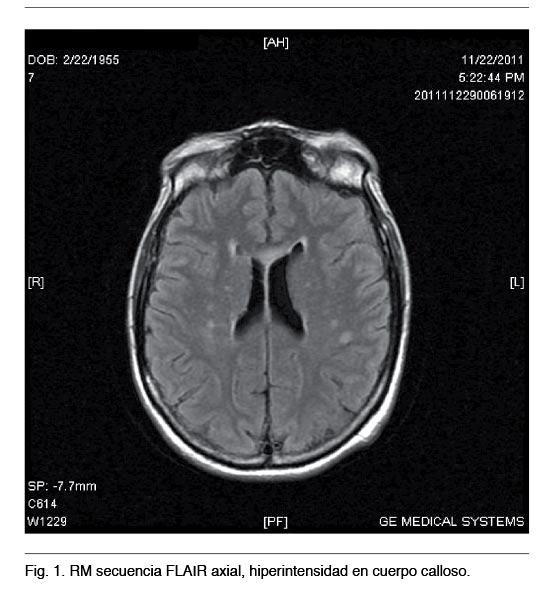
La imagenología, especialmente la Resonancia Nuclear Magnética (RNM), ha contribuido a mejorar el diagnóstico por las imágenes características de afectación del cuerpo calloso (1) que ofrecen las diferentes secuencias; aumento de señal del cuerpo calloso en T2 y FLAIR o zonas quísticas en T1 sagital con disminución de señal (3). Las alteraciones en la RNM pueden extenderse a otras regiones de la sustancia blanca (1,11). La Tomografía Computada (TC) craneal puede captar una hipodensidad en la rodilla del cuerpo calloso pero dado que los cortes suelen ser exclusivamente axiales no es infrecuente que la alteración del cuerpo calloso pase desapercibida (12). Los análisis de casos a través de la imagenología han revelado varios patrones, incluyendo lesiones dispersas o quistes observados a lo largo del cuerpo calloso, áreas cercanas (comisuras anterior y posterior, vías de la sustancia blanca, etc.) y el centro semioval. En algunos pacientes la EMB puede estar asociada a daño cortical, en general en el área frontal lateral y lóbulo temporal, principalmente en la tercera capa cortical. En dichas regiones las neuronas son sustituídas por células gliales (2). En 1939 Morel describió esta esclerosis laminar cortical, denominada esclerosis laminar cortical de Morel (2).
En 2005 Johkura et al informaron dos casos en los que a las lesiones del cuerpo calloso se sumaban lesiones corticales en la secuencia FLAIR por RM (2).
La Tomografía por Emisión de Positrones (Positron Emisión Tomography - PET) muestra reducción del metabolismo de la glucosa en la corteza cerebral, predominantemente en las áreas de asociación frontoparietales (12).
La tomografía computarizada de emisión monofotónica (en inglés single photon emission computed tomography - SPECT) ha aportado datos fisiopatológicos de esta enfermedad, en un caso publicado por Ferracci et al en 1999, la SPECT mostró una reducción bilateral del flujo sanguíneo cerebral, el paciente había presentado heminegligencia espacial además de la apraxia izquierda y agrafia esperadas (2).
En 2003, Gambini et al utilizaron la RNM y la espectroscopía por resonancia magnética (ERM) en un paciente al mes, a los 2, 4 y 11 meses luego de la aparición de los síntomas. El primer estudio por RNM mostró gran intensidad de señal anormal en el cuerpo calloso sin cambios macroscópicos. Una vez que se realizó el diagnóstico de EMB, se inició tratamiento vitamínico y el paciente dejó el consumo de alcohol. Los estudios de seguimiento mostraron una progresiva reducción de las anormalidades de la intensidad de señal y de la atrofia residual del cuerpo calloso. La ERM midió durante la evolución del paciente diferentes metabolitos: creatina, colina, lactato y N-acetil aspartato. En la fase aguda debido a la descomposición activa de la mielina se libera fosfocolina y glicerolfosfocolina. La creatina se mantiene estable en esta patología por lo que se usa como estándar para la medición del resto de los metabolitos, aunque en casos de intensa desmielinización puede disminuir al inicio y normalizarse en pocos días como sucedió en el paciente estudiado. El lactato puede estar presente en las fases agudas y subagudas de la desmielinización y la N-acetil aspartato es un marcador neuronal específico, su reducción sugiere la lesión axonal que sigue a la desmielinización. La ERM reveló una progresiva reducción de la relación N-acetil aspartato y creatina, con recuperación parcial en el último estudio y una normalización de la relación colina y cretina que tenía un ligero aumento inicial. El lactato se detectó en la fase subaguda y fue reemplazado por lípidos luego de 4 meses. Estudios neuropatológicos informan que el tejido dañado es invadido por macrófagos ricos en lípidos debido a la fagocitosis de las membranas celulares y su presencia quizás sea expresión de micronecrosis de los axones y oligodendrocitos. Este trabajo confirmó el papel de la RNM en el diagnóstico y seguimiento evolutivo y de los cambios relacionados con el tratamiento y también apoyó el valor de la ERM en la patogénesis de la enfermedad, sugiriendo que a la desmielinización y micronecrosis la acompaña una reacción inflamatoria (10).
La sobrevida es variable, con promedio de 3 a 6 meses, pero se han descrito pacientes en los últimos años con buena evolución clínica y retroceso de las lesiones en la imagenología (13-15).
Helenius et al informaron en 2004 que entre los 250 pacientes conocidos con EMB, 200 murieron, 30 se mantuvieron con demencia severa o en la cama, y solo 20 tuvieron una evolución favorable. Si la causa subyacente es el alcoholismo, el pronóstico es malo a menos que el paciente se adhiera a un programa de tratamiento del alcoholismo (2).
Con el advenimiento de la TC y RNM se han detectado casos leves de la enfermedad y algunos pacientes se han recuperado con déficit mínimos, esto sugiere probablemente un mejor pronóstico global de esta enfermedad (2).
El pronóstico se correlaciona con el subtipo (A o B), de la siguiente manera (2):
Tipo A: tienen un grado de discapacidad a largo plazo de 86% y una tasa de mortalidad de 21%.
Tipo B: el grado de discapacidad a largo plazo es de 19% con una tasa de mortalidad de 10%.
Se comunica el caso clínico-imagenólogico de una paciente con EMB, siendo el tercero comunicado en nuestro país (16).
CASO CLÍNICO
Paciente de sexo femenino, 56 años, diestra, secundaria completa, empleada. Historia de alcoholismo crónico de años de evolución que se agravó hace dos años por el fallecimiento del esposo (consumo de 1 litro diario de whisky). Según familiares la paciente tenía un franco deterioro del estado general con adelgazamiento desde hacía varios meses y en las últimas semanas había agregado trastornos en la marcha, incontinencia esfinteriana y alteraciones deglutorias. Últimamente la paciente era renuente a higienizarse, vivía encerrada en su domicilio, con dificultades para comunicarse verbalmente. El cuadro se desarrollaba en apirexia.
Al examen la paciente se encontraba vigil, adelgazada, bien hidratada, con fallos atencionales, desorientada en tiempo y espacio con un discurso incoherente, las funciones de alta integración en estas circunstancias no eran testables. El examen de los pares craneanos fue normal incluido el fondo de ojo, presentaba rigidez axial en rueda dentada en la búsqueda de signos meníngeos, acompañada de la misma rigidez a nivel de miembros, elementos de la línea tónico-frontal con signo de Toulouse Voulpas evidente, prehensión palmar bilateral y arrollamiento. Cutáneo plantar en flexión bilateral. Estática y Marcha: retrolateropulsión, marcha a pequeños pasos, inestable. El examen extra-neurológico no evidencia estigmas de alcoholismo crónico o de hipovitaminosis, no hepato-esplenomegalia.
Los exámenes bioquímicos en sangre fueron normales, incluido el funcional hepático, a excepción de VCM: 101 fL sin anemia. VIH y VDRL negativos.
Dosificación de vitamina B12 y ácido fólico normales.
Ecografía abdominal: hígado de forma y tamaño habituales, ecogenicidad aumentada en forma difusa como se observa en los estados esteatósicos.
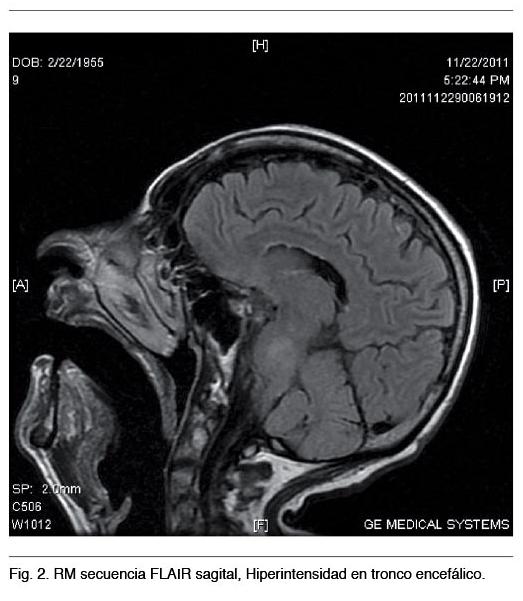
RNM mostró en diferentes secuencias lesiones típicas en cuerpo calloso y tronco encefálico (Figuras 1 y 2).
La paciente fue tratada con aporte parenteral de vitaminas B1, B6, B12, persistiendo con deterioro cognitivo que no es posible testar neuropsicológicamente. Actualmente la paciente se encuentra en total dependencia para las actividades básicas de la vida diaria.
discusiÓn y COMENTARIOS
En Uruguay se estima que 230.000 personas presentan consumo problemático del alcohol, lo que representa casi un 10% de la población (17).
La ingesta crónica de alcohol sumado a estados de malnutrición y carenciales conducen a una serie de complicaciones neurológicas, la EMB se encuentra dentro de ellas a pesar de que no es frecuente.
Este caso clínico a forma de presentación subaguda, muestra varias similitudes con respecto a los publicados en la literatura (18-20): el antecedente de alcoholismo crónico, síntomas y signología neurológica poco característica y el diagnóstico por neuroimagen con la afectación típica del cuerpo calloso y el compromiso de otras estructuras neurológicas.
En cuanto a las diferencias con la mayoría de los casos revisados se presentó en el sexo femenino con lesión pontina por RM, sin evidencia clínica de dicha afectación (21,22).
Asimismo la mielinólisis pontina puede coexistir con esta enfermedad e histológicamente es similar a la mielinólisis osmolar, por lo que se supone una patogenia común (21,22).
En cuanto a los subtipos de presentación de la enfermedad propuestos por Heinrich et al esta paciente no parece encajar en ninguno de ellos, el tipo A y B son formas de presentación extremas, si bien la afectación del cuerpo calloso fue parcial, no podemos decir que la clínica es leve.
Inferimos que la paciente dado el deterioro neurológico actual presenta un mal pronóstico funcional y vital.
Como conclusión final proponemos sospechar esta patología en todo paciente alcoholista con perturbación neurológica severa, sabiendo que la RNM constituye una buena herramienta diagnóstica.
BIBLIOGRAFÍA
1. So YT, Simon RP. Deficiency diseases of the nervous system. En: Daroff RB, Fenichel GM, Jankovic J, Mazziotta JC, eds. Bradley’s Neurology in Clinical Practice. 6th ed. Philadelphia, Pa: Saunders Elsevier; 2012:cap. 57.
2. Ault, J, Berman S. Marchiafava-Bignami Disease [en línea]. New York: Medscape; febr. 2012 [acceso: 04/09/2013]. Disponible en: http://emedicine.medscape.com/article/1146086-overview.
3. Kawamura M, Shiota J, Yagishita T, Hiramaya K. Marchiafava-Bignami disease: computed tomographic scan and magnetic resonance imaging. Ann Neurologic 1985; 18: 103-4.
4. Ishii K, Ikeriji Y, Sasaki M, Kitagaki H, Mori E. Regional cerebral glucose metabolism and blood flow in a patient with Marchiafava-Bignami disease. AJNR Am Neuroradiol 1999; 20: 1249-1251.
5. Girault JM, Armand JP, Dousset V, Daubé X, Schoenenberger P, Carller P, et al. Acute Marchiafava-Bignami disease. A case. J Radiol 1996; 77: 675-677.
6. Bourekas EC, Varakis K, Bruns D, Christoforidis GA, Baujan M, Slone HW, et al. Lesions of the corpus callosum: MR imaging and differential considerations in adults and children. AJR am J Roentgenol 2002; 179: 251-257.
7. Kosaka K, Aoki M, Kawasaki N, Adachi Y, Konuma I, Iizuka R. A non-alcoholic Japanese patient with Wernike’s encephalopathy and Marchiafava-Bignami disease. Clin Neuropathol 1984; 3: 231-6.
8. Rickert CH, Kiarger B, Varchim-Schulteiss K, Brinkmann B, Paulus W. Neglect-associated fatal Marchiafava-Bignami disease in non-alcoholic woman. Int J Legal Med 2001; 115: 90-3.
9. Más-Sesé G, González-Caballero G, Martínez-Ortiz MJ, Sáez-Castán, Enfermedad de Marchiafava-Bignami en un paciente no alcohólico. Rev Neurol 2006; 42 (10): 637-38.
10. Gambini A, Falini A, Moiola L, Comi G, Scotti G. Marchiafava-Bignami disease: longitudinal MR imaging and MR spectroscopy study. AJNR Am J Neuroradiol. Feb 2003;24(2):249-53.
11. Andrés Arbelález, A, Dagoberto Cabrera, L. Neuroimagen en la enfermedad de Marchiafava Bignami. Presentación de un caso. Acta Neurol Colomb 2003;19: 165-15.
12. Logak M, Fève A, Samson Y, Guillard A, Rancurel G. Contribution of positron emission tomography in a patient with Marchiafava Bignami disease: laminar sclerosis of Morel. Rev Neurol (Paris) 1996;152:47–50.
13. Diraison P, Rouhart P, Auclerc-Guichaoua S, Gomes C, Mocquard Y, Goas JY. La maladie de Marchiafava Bignami. Trois observations d’evolution favorable. Rev Méd Interne 1999;20:54-9.
14. Helenius J, Tatlisumak T, Soinne L, Valanne L, Kaste M. Marchiafava-Bignami disease: two cases with favourable outcome. Eur J Neurol 2001;8:269-72.
15. Yamashita K, Kobayashi S, Yamaguchi S, Koide H, Nishi K. Reversible corpus callosum lesions in a patient with Marchiafava-Bignami disease: serial changes on MRI. Eur Neurol 1997;37:192-3.
16. Vázquez C. Salamano R. Legnani C. Cardinal P. Enfermedad de Marchiafava-Bignami en Uruguay. Neurología .[en línea] 2008 [acceso: mayo 2013] ; 23. Disponible en: http://www.genes.com.uy/publicaciones/marchiafava-bignar-neurologia%202008.pdf
17. Uruguay. Presidencia de la República. Junta Nacional de Drogas. Cuarta Encuesta Nacional en Hogares sobre Consumo de Drogas. Uruguay [en línea] 2006. Disponible en: http://www.infodrogas.gub.uy/html/informes-documentos/docs/Presentacion_4a_Encuesta_Hogares_Drogas.pdf
18. Seneviratne K, Alten S, Farrugia, M. A Rare Case of Chronic Alcoholism Related Marchiafava-Bignami Disease. J Neurol Res. 2011;1(4):168-169.
19. Namekawa M, Nakamura Y, Nakano I.. Cortical Involvement in Marchiafava-Bignami Disease. AJNR Am J Neuroradiol. 2005; 26:670–673.
20. Raina S, Mahesh DM, Mahajan J, Kaushal SS, Gupta D, Dhiman DS. Marchiafava-Bignami Disease. J Assoc Physicians India. 2008;56:633-5.
21. Regadera JF, Enríquez R, Morales M, Gutiérrez M, de Lorenzo A, Cambronero JA. Associated Marchiafava-Bignami disease, central pontine myelinolysis and Morel’s laminar sclerosis: a case report. Med Clin (Barc) 1984;82:117–120.
22. Ghatak NR, Hadfield G. Rosemblum WI. Asociation of central pontine myelinolysis and Marchiafava-Bignami disease. Neurology 1997; 28: 1295-8.